Отличие пневмонии от гранулематоза вегенера

Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 5 ноября 2014;
проверки требуют 12 правок.
Гранулематоз Вегенера (в настоящее время болезнь называется гранулематоз с полиангиитом) — аутоиммунное гранулематозное воспаление стенок сосудов(васкулит), захватывающее мелкие и средние кровеносные сосуды: капилляры, венулы, артериолы и артерии, с вовлечением верхних дыхательных путей[3], глаз, почек, лёгких и других органов. Относится к системным АНЦА-ассоциированным некротизирующим васкулитам.
Общие сведения[править | править код]
Гранулематоз Вегенера — тяжелое быстро прогрессирующее заболевание. Без своевременно начатого лечения приводит к смертельному исходу в течение 6 — 12 мес. Подразделяется на две формы: локальную и генерализованную, которые по мнению ряда авторов являются стадиями заболевания.
При локальной форме поражаются ЛОР органы[3] (90 % случаев) и глаза (10 % случаев)[источник не указан 2526 дней] с развитием ринита, назофарингита, синусита, евстахиита, отита, склерита, эписклерита, а также увеита.
При генерализованной форме к вышеуказанным симптомам присоединяется поражение легких (80 % случаев)[источник не указан 2526 дней] в виде легочного гранулематозного васкулита, обычно заканчивающегося образованием легочных гранулём. Гранулемы подвержены распаду с образованием каверн, что нередко сопровождается легочным кровотечением. У 2/3 пациентов[источник не указан 2526 дней] наблюдается поражение почек в виде некротизирующего быстропрогрессирующего гломерулонефрита.
Достаточно часто гранулематоз Вегенера протекает с развитием кожного васкулита (у 40 % пациентов)[источник не указан 2526 дней] и поражения периферической нервной системы (15 %)[источник не указан 2526 дней] с развитием асимметричной полинейропатии. У 5 % больных[источник не указан 2526 дней] описан перикардит.
Заболевание чаще всего манифестирует с поражения верхних дыхательных путей и глаз. Поражение внутренних органов обычно наступают позже.
Другие названия[править | править код]
В настоящее время американская школа ревматологии предлагает называть гранулематоз Вегенера гранулематозом с полиангиитом, чтобы избегать названия, поощряющего имя немецкого патолога Фридриха Вегенера, который был членом НСДАП во времена Второй мировой войны.
Эпидемиология[править | править код]
Гранулематоз Вегенера поражает в равной степени как мужчин, так и женщин. Средний возраст заболевших составляет 40 лет.
Клиническая картина[править | править код]
Общие проявления[править | править код]
Заболевание начинается с общей слабости, пониженного аппетита и похудения. В последующем присоединяются лихорадка, артралгии и миалгии. Иногда выявляют симптомы реактивных артритов.
Поражение глаз[править | править код]
При гранулематозе Вегенера воспалительный процесс затрагивает в основном белочную и радужную оболочку глаз. Нередко развитие увеита, иридоциклита, эписклерита, склерита, приводящих к перфорации роговицы и слепоте. Возможно образование периорбитальной гранулёмы с развитием экзофтальма[4].
Поражение верхних дыхательных путей, ротовой полости и органов слуха[править | править код]
Проявляется в виде упорного насморка с гнойно-геморрагическим отделяемым. В последующем развивается изъязвление слизистой оболочки. Возможна перфорация перегородки с развитием седловидной деформации носа. Помимо язвенно-некротического ринита возможно поражение трахеи, гортани, придаточных пазух носа, слуховых труб и ушей. Нередко возникновение язвенного стоматита. Иногда встречается резистентный к консервативному и хирургическому лечению мастоидит.
Поражение кожи[править | править код]
Наблюдается кожный васкулит с язвенно-геморрагическими высыпаниями.
Поражение нервной системы[править | править код]
Протекает в виде асимметричной полинейропатии.
Поражение лёгких[править | править код]
В легких образуются гранулемы, нередко распадающиеся, что приводит к кровохарканию и развитию дыхательной недостаточности. У 1/3 пациентов[источник не указан 2526 дней] гранулёмы клинически ничем себя не проявляют. Возможно развитие плеврита, аускультативно проявляющегося шумом трения плевры. Также может наблюдаться выпотной плеврит.
Поражение почек[править | править код]
Одной из излюбленных локализаций гранулематоза Вегенера являются почечные клубочки. Возникающий гломерулонефрит проявляется гематурией, массивной протеинурией, нередко имеет быстро прогрессирующее течение и приводит к быстро нарастающей почечной недостаточности.
Поражение оболочек сердца[править | править код]
Проявляется в виде различных видов перикардита. Поражение миокарда и эндокарда нехарактерно.
Диагностика[править | править код]
У больных с развернутой клинической картиной диагноз обычно несложен, однако в связи с разнообразием форм и вариантов течения возникают трудности на ранних стадиях заболевания. Примерно 25 % больных[источник не указан 2526 дней] в начальной стадии не имеют признаков поражения легких или почек.
Классификационные критерии диагностики гранулематоза Вегенера[5][править | править код]
| Критерий | Определение |
| 1. Воспаление носа и полости рта | Язвы в полости рта. Гнойные или кровянистые выделения из полости носа |
| 2. Изменения при рентгенографическом исследовании лёгких | Узелки, инфильтраты или полости |
| 3. Изменения мочи | Микрогематурия (>5 эритроцитов в поле зрения) или скопления эритроцитов в осадке мочи |
| 4. Биопсия | Гранулематозное воспаление в стенке артерии или в периваскулярном и экстраваскулярном пространствах |
При наличии двух и более критериев чувствительность постановки диагноза составляет 88 %, а специфичность — 92 %.[источник не указан 2526 дней] Для подтверждения диагноза определяют наличие в крови классических антинейтрофильных цитоплазматических антител (кАНЦА).
Дифференциальная диагностика[править | править код]
С целью правильной диагностики следует исключить заболевания, также протекающие с лёгочно-почечным синдромом: микроскопическим полиангиитом, синдромом Чарга-Стросса, узелковым периартериитом, синдромом Гудпасчера, геморрагическим васкулитом, системной красной волчанкой; редко — стрептококковой пневмоней с гломерулонефритом. Также проводят дифференциальный диагноз с другими заболеваниями: лимфоидный гранулематоз, ангиоцентрическая злокачественная лимфома, злокачественные опухоли, срединная гранулёма носа, саркоидоз, туберкулёз, бериллиоз, системные микозы, сифилис, проказа, СПИД и др. При преимущественно почечном течении дифференциальную диагностику проводят с идиопатическим быстропрогрессирующим гломерулонефритом.
Лечение[править | править код]
Поскольку заболевание имеет аутоиммунный генез, препаратами выбора являются иммунодепрессанты: цитостатики в сочетании с глюкокортикоидами. Из цитостатиков хорошо себя зарекомендовал циклофосфамид в дозе 2 мг/кг/сут. При поражении почек дозу повышают до 3-5 мг/кг/сут. Глюкокортикоиды назначаются в эквивалентной преднизолону дозе 1 мг/кг/сут. Хорошие результаты показала пульс-терапия циклофосфамида в дозе 1000 мг. Определённые надежды возлагаются на антицитокиновую терапию.
Прогноз[править | править код]
Без лечения прогноз неблагоприятен: средняя продолжительность жизни не превышает 5 мес, а летальность в течение первого года жизни составляет 80 %.[источник не указан 2526 дней] При своевременно начатой терапии циклофосфамидом и глюкокортикостероидами у 93 % пациентов ремиссия длится около 4-х лет, иногда у некоторых больных — более 10 лет.[источник не указан 2526 дней]
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 ДВГМУ.
- ↑ Кривошеев О. Г. Опасны ли системные васкулиты? (недоступная ссылка). vasculitis.ru; webcitation.org. Дата обращения 27 апреля 2013. Архивировано 27 апреля 2013 года.
- ↑ Leavitt R. Y. et al., 1990
Литература[править | править код]
- Ярыгин Н.Е., Насонова В. А., Потехина Р. Н. Системные аллергические васкулиты. — М.: Медицина, 1980.
Ссылки[править | править код]
- Гранулёматоз Вегенера на сайте ДВГМУ. fesmu.ru (5 марта 2010). Дата обращения 27 апреля 2013. Архивировано 30 апреля 2013 года.
Источник
Гранулематоз Вегенера
Т.З. Чернявская, П.В. Власов
Клиническая больница № 6 при ФУ Медбиоэкстрем МЗ и СР РФ,
По темпам развития различают 4 формы:
1) молниеносная;
2) острая;
4) хроническая.
Клиническая симптоматика ГВ в различные периоды развития заболевания и при различных его вариантах значительно изменяется в связи с нарастающим вовлечением в процесс все новых органов и систем.
Начальный период ГВ чаще всего ускользает от внимания пациента, т.к. его проявления нередко не отмечаются яркостью и не являются стимулирующим фактором для обращения за медицинской помощью. Общими симптомами у больных ГВ являются лихорадка, снижение аппетита, прогрессирующее похудание, общая слабость, артралгии, миалгии.
1. Вариант ГВ с поражением верхних дыхательных путей является основным. Наиболее значимыми симптомами такого варианта выступают:
а) чувство заложенности одной или обеих половин носа; б) выделения из носа серрозного или кровянистогнойного характера;
в) носовые кровотечения;
г) наличие грануляционной ткани в полости носовых раковин розового или красного цвета;
д) наличие язвенно-некротических изменений носовых раковин, перегородки;
е) деформация спинки носа и ее западение по типу “седловидного носа”;
ж) характерная для ГВ гистологическая картина биоптатов измененных тканей слизистой носа (васкулит мелких и средних по калибру сосудов, некротизирующийся полиморфно-клеточный гранулематоз с включением гигантских клеток типа Лангханса);
з) поражение околоносовых пазух.
2. Вариант ГВ с преимущественным поражением полости рта, гортани, трахеи встречается значительно реже. Возникающие язвенно-некротические изменения слизистых оболочек полости рта являются причиной жжения, болезненности при жевании, кровоточивости, гнилостного запаха изо рта. Изъязвления миндалин обширные. Иногда язвы занимают всю заднюю стенку глотки, распространяются на гортань и область мягкого неба. Данные изменения сопровождаются болью при глотании пищи, диспепсическими явлениями, что служит причиной отказа от приемов пищи и резкого похудания. Рубцевания язвенных дефектов являются причиной стенозирования дыхательных путей.
3. Вариант ГВ с преимущественным поражением легких сопровождается следующими симптомами:
а) кашель (сухой либо со слизисто-гнойной или кровянистой мокротой);
б) боль в боку при дыхании;
в) цианоз; г) притупление перкуторного звука на ограниченных участках;
д) рентгенологически определяемые единичные или множественные фокусы затемнения (округлые инфильтраты) в обоих легких с нечеткими контурами на фоне усиленного и деформированного легочного рисунка с преимущественной локализацией в средних и нижних легочных полях, в том числе с элементами распада и образованием тонкостенных полостей. В отдельных случаях рентгенологическая картина напоминала милиарный или инфильтративный туберкулез легких;
е) бронхоскопически обнаруживается картина диффузного эрозивного бронхита с рубцовой деформацией бронхов. Наиболее тяжелыми осложнениями со стороны легких являются единичные или множественные абсцессы, легочные кровотечения, эмпиема плевры, спонтанный пневмоторакс, легочно-сердечная недостаточность.
4. Вариант ГВ с преимущественным поражением органа слуха может быть первым проявлением этой болезни, но все же чаще сочетается с поражениями верхних дыхательных путей и легких.
5. Вариант ГВ с преимущественным поражением почек. Поражения почек считаются третьим, “классическим” синдромом ГВ, встречающимся в фазе генерализации у подавляющего большинства больных. Но почечные симптомы могут быть первыми или
одними из первых его проявлений в виде протеинурии, гематурии или даже развития острой почечной недостаточности.
6. Вариант ГВ с преимущественным поражением желудочнокишечного тракта встречается чаще, чем об этом принято думать. Центральное место здесь занимают сосудисто-гранулематозные изменения в тонкой кишке с очагами некроза и язвенных дефектов, в том числе с перфорацией стенки и развитием перитонита.
7. Вариант ГВ с преимущественным поражением сердца проявляется клиникой миокардита, перикардита, эндокардита с формированием митрального или аортального пороков сердца с развитием инфаркта миокарда, аритмий, блокад.
8. Вариант ГВ с поражением кожи, мышц, суставов. Данные проявления являются довольно частыми начальными проявлениями болезни. Самыми частыми были геморрагические высыпания (мелкие и более крупные) с наличием язвенных дефектов на коже голеней и стоп, миалгии, артралгии, артриты. Наиболее частым является сочетание поражения верхних дыхательных путей, легких и/или почек с кожносуставными проявлениями.
9. Вариант ГВ с поражением нервной и эндокринной систем характеризуется: развитием периферических невритов, поражением черепных нервов. Возможно развитие несахарного диабета, аутоиммунного зоба Хашимото, атрофия надпочечников.
Характерными особенностями лабораторных данных в развернутом и генерализованном периоде ГВ являются нарастающая анемия, лейкоцитоз, сдвиг лейкоцитарной формулы влево, ускоренная СОЭ, увеличение концентрации антинейтрофильных цитоплазматических антител и сывороточного неоптерина.
Типичными рентгенологически определяемыми изменениями в легких являются единичные или чаще множественные узелки уплотнения легочной ткани в обоих легких диаметром 1–2 см и более крупные инфильтраты до 3–6 см и более на фоне усиленного и часто деформированного легочного рисунка с преимущественной локализацией в средних и нижних легочных полях, имеющие выраженную склонность к слиянию. Инфильтраты в легких при отсутствии лечения довольно быстро подвергаются распаду с образованием одиночных, но чаще множественных тонкостенных полостей. В отдельных случаях при ГВ определяется мелкоочаговый диссеминированный процесс на фоне интерстициальных изменений или же наличие шаровидных образований малых размеров, напоминающих туберкулез легких. Другими вероятными рентгенологическими находками в легких при ГВ могут быть обтурационные ателектазы, инфаркты легких, наличие жидкости в плевральных полостях, пневмоторакс и др.
Гистологическая картина биопсийного материала, взятого из пораженных тканей слизистой оболочки рта, носа, кожи и секционного материала, фактически однотипна и характеризуется наличием системного панваскулита с поражением артерий и вен среднего и мелкого калибра и некротизирующихся полиморфноклеточных гранулем с умеренным или не большим количеством гигантских клеток типа Лангханса или инородных тел, что документально подтверждает диагноз гранулематоза Вегенера.









Источник
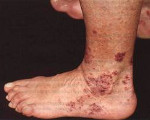
Гранулематоз Вегенера – системный некротический васкулит мелких вен и артерий с образованием гранулем в сосудистых стенках и окружающих тканях дыхательных путей, почек и др. органов. Гранулематоз Вегенера характеризуется язвенно-некротическим ринитом, изменениями гортани, придаточных пазух, инфильтрацией легочной ткани с распадом, быстропрогрессирующим гломерулонефритом, полиморфными высыпаниями на коже, полиартралгиями. Диагностика основана на оценке клинико-лабораторных, рентгенологических данных, результатов биопсии. При гранулематозе Вегенера показана гормональная и цитостатическая терапия; прогноз развития заболевания при генерализованной форме неблагоприятный.
Общие сведения
Заболеваемость гранулематозом Вегенера одинаково распространена среди мужчин и среди женщин в возрастной группе около 40 лет.
Классификация
С учетом распространенности патологических изменений гранулематоз Вегенера может протекать в локализованной либо генерализованной форме.
В развитии гранулематоза Вегенера выделяются 4 прогрессирующие стадии. Первая стадия гранулематозно-некротического васкулита, или риногенный гранулематоз, протекает с клиникой гнойно-некротического или язвенно-некротического риносинусита, ларингита, назофарингита, деструктивными изменениями костно-хрящевого остова носовой перегородки и глазницы. На следующей стадии (легочной) в патологический процесс вовлекается паренхима легких. При третьей стадии развиваются генерализованные поражения с заинтересованностью нижних дыхательных путей, ЖКТ, сердечно-сосудистой системы, почек. Последняя, терминальная стадия гранулематоза Вегенера характеризуется легочно-сердечной либо почечной недостаточностью, приводящей к гибели пациента в ближайший год от начала ее развития.
Симптомы
Общая симптоматика гранулематоза Вегенера включает лихорадку, ознобы, повышенное потоотделение, слабость, потерю массы тела, миалгии, артралгии, артриты. Ведущим проявлением заболевания, встречающимся у 90% пациентов, служит поражение верхних отделов дыхательных путей. Для клиники гранулематоза Вегенера типично упорное течение ринита, гнойно-геморрагическое отделяемое из носа, изъязвление слизистых оболочек вплоть до перфорации носовой перегородки, седловидная деформация носа. Гранулематозно-некротические изменения развиваются также в полости рта, гортани, трахее, слуховых ходах, придаточных пазухах носа.
У 75% пациентов с гранулематозом Вегенера определяются инфильтративные изменения в легочной ткани, деструктивные полости в легких, кашель с кровохарканьем, свидетельствующий о развитии плеврита плевральный выпот. Вовлечение почек проявляется развитием гломерулонефрита с явлениями гематурии, протеинурии, нарушений выделительной функции. Стремительно прогрессирующее течение гломерулонефрита при гранулематозе Вегенера приводит к острой почечной недостаточности. Изменения со стороны кожи проявляются геморрагической сыпью с последующей некротизацией элементов.
Поражение органов зрения включает развитие эписклерита (воспаления поверхностных тканей склеры), образование орбитальных гранулем, экзофтальм, ишемию зрительного нерва с ухудшением функции зрения вплоть до ее полной утраты. При гранулематозе Вегенера поражаются нервная система, коронарные артерии, миокард.
Локализованная форма гранулематоза Вегенера протекает с преимущественным поражением верхних дыхательных путей – упорным насморком, затруднением носового дыхания, носовыми кровотечениями, образованием кровянистых корочек в носовых ходах, осиплостью голоса. Генерализованная форма характеризуется различными системными проявлениями – лихорадкой, суставно-мышечными болями, геморрагиями, полиморфной сыпью, приступообразным надсадным кашлем с кровянисто-гнойной мокротой, абсцедирующей пневмонией, нарастанием сердечно-легочной и почечной недостаточности.
Диагностика гранулематоза Вегенера
Комплекс диагностических процедур при гранулематоза Вегенера включает консультацию ревматолога, лабораторные анализы, диагностические операции, рентгенологические исследования. Клиническое исследование крови обнаруживает нормохромную анемию, ускорение СОЭ, тромбоцитоз, общий анализ мочи – протеинурию, микрогематурию. При биохимическом анализе крови определяется повышение γ-глобулина, креатинина (при почечном синдроме), мочевины, фибрина, серомукоида, гаптоглобина. Иммунологическими маркерами гранулематоза Вегенера служат антигены класса HLA: DQW7, DR2, B7, B8; наличие антинейтрофильных антител, снижение уровня комплемента.
При рентгенографии легких в их ткани определяются инфильтраты, полости распада, плевральный экссудат. Проводят бронхоскопию с биопсией слизистых верхних дыхательных путей. При исследовании биоптатов выявляются морфологические признаки гранулематозно-некротизирующего васкулита.
Лечение гранулематоза Вегенера
При ограниченной и генерализованной форме гранулематоза Вегенера назначается иммуносупрессивная терапия циклофосфамидом в комбинации с преднизономом. Быстро прогрессирующее течение альвеолита или гломерулонефрита служит показанием к проведению комбинированной пульс-терапии высокими дозами метилпреднизолона и циклофосфамида. При переходе течения гранулематоза Вегенера в стадию ремиссии дозы циклофосфамида и преднизолона постепенно снижают; на длительный (до 2-х лет) срок назначают метотрексат.
Генерализация процесса при гранулематозе Вегенера (кровохарканье, гломерулонефрит, наличие антител к нейтрофильным лейкоцитам) требует проведения экстракорпоральной гемокоррекции — криоафереза, плазмафереза, каскадной фильтрации плазмы, экстракорпоральной фармакотерапии. При лечении рецидивирующего гранулематоза Вегенера эффективно проведение внутривенной иммуноглобулиновой терапии. С целью продления ремиссии может проводиться терапия ритуксимабом. Стенозирующие изменения гортани при гранулематозе Вегенера требуют наложения трахеостомы и реанастомоза.
Осложнения и прогноз
Течение и прогрессирование гранулематоза Вегенера может приводить к деструкции лицевых костей, глухоте вследствие стойкого отита, развитию некротических гранулем в легочной ткани, кровохарканью, трофическим и гангренозным изменениям стопы, почечной недостаточности, вторичным инфекциям на фоне приема иммуносупрессоров. При отсутствии терапии прогноз течения гранулематоза Вегенера неблагоприятный: 93% пациентов погибает в период от 5 месяцев до 2-х лет.
Локальная форма гранулематоза Вегенера протекает более доброкачественно. Проведение иммуносупрессивной терапии способствует улучшению состояния у 90 и стойкой ремиссии у 75% пациентов. Период ремиссии в среднем продолжается около года, после чего у 50% пациентов наступает новое обострение. Прогрессирующее течение ограниченного гранулематоза Вегенера, несмотря на иммуносупрессивную терапию, отмечается у 13% заболевших. Мероприятий по профилактике гранулематоза Вегенера не разработано.
Источник