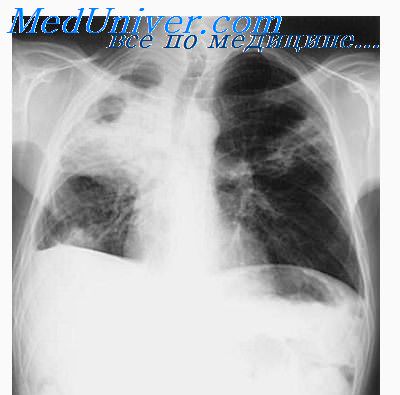
Отрицательная реакция на туберкулин у больных с казеозной пневмонией
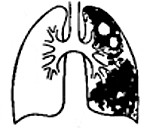

Казеозная пневмония – это тяжело протекающая самостоятельная клиническая форма туберкулеза легких, для которой характерно быстрое прогрессирование специфического воспаления, сопровождающееся разрушением лёгочной паренхимы и образованием каверн. Ведущими клиническими признаками болезни являются выраженная интоксикация, кашель с мокротой, дыхательная недостаточность. В диагностических целях используются лучевые методы исследования органов грудной клетки, выполняются лабораторные анализы. Назначается этиотропная химиотерапия, применяются дезинтоксикационные средства, иммуностимуляторы. По показаниям осуществляется хирургическое лечение.
Общие сведения
Казеозная пневмония развивается как самостоятельное заболевание либо является осложнением прогрессирующего туберкулёзного процесса. Распространена в странах с высоким уровнем заболеваемости туберкулёзом. Возникает на фоне иммунодефицитного состояния. Удельный вес казеозного воспаления у пациентов с впервые диагностированным лёгочным туберкулёзом составляет 3-15%. Бактериовыделение наблюдается в 90-95% случаев. Приблизительно у 60% пациентов обнаруживается первичная или вторичная множественная лекарственная устойчивость к противотуберкулёзным препаратам. 30-50% случаев заканчиваются летальным исходом в течение первых 2-6 недель болезни.
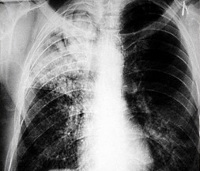
Казеозная пневмония
Причины
Возбудителем инфекционного заболевания является микобактерия туберкулёза (бацилла Коха). Казеозная пневмония формируется при массивном инфицировании человека высоковирулентным, нередко резистентным к туберкулостатикам агентом либо при активации персистирующей в организме туберкулёзной инфекции. Чаще всего казеозный некроз лёгочной ткани осложняет течение диссеминированного или фиброзно-кавернозного туберкулёзного процесса. Обязательным условием возникновения болезни является выраженная иммуносупрессия. В группу риска по развитию тяжёлых форм туберкулёзной инфекции относятся:
- Социально дезадаптированные лица. Включает лиц без определённого места жительства, занимающихся бродяжничеством, беженцев. Выраженный вторичный иммунодефицит часто наблюдается у больных с алкогольной зависимостью, наркоманией. Высока вероятность заражения лекарственно-устойчивым туберкулёзом и возникновения его тяжёлых форм у людей, отбывающих наказание в тюрьмах.
- Группа медицинского риска. Наиболее часто казеозная пневмония выявляется и становится причиной смерти у больных СПИДом, не принимающих антивирусные препараты и средства специфической химиопрофилактики. Высок риск данной патологии у пациентов, длительно получающих кортикостероиды и цитостатики, больных сахарным диабетом.
Патогенез
Болезнь формируется на фоне дефицита активных в отношении инфекции клеток иммунитета. Микобактерии беспрепятственно размножаются, выделяя ряд токсичных веществ. Продукты жизнедеятельности микроорганизмов повреждают мембрану иммунокомпетентных клеток. Образуется замкнутый круг – иммунные расстройства усугубляются, туберкулёз прогрессирует, ещё больше угнетая иммунитет.
Первоначально патологический процесс локализуется в пределах одного сегмента. В зоне поражения нарушается микроциркуляция. В питающих лёгочную ткань сосудах формируются тромбы. Отсутствие должного кровоснабжения вызывает массовую гибель клеток – казеозный некроз. Бронхогенным и лимфогематогенным путём микобактерии попадают в соседние сегменты, противоположное лёгкое, могут заноситься в другие органы и ткани. В течение 2-3 недель развивается распространённая туберкулёзная пневмония. При патоморфологическом исследовании обнаруживается обширное, чаще двустороннее поражение лёгких с характерными полостями распада неправильной формы, частично заполненными казеозными массами. В процесс вовлекается париетальная и висцеральная плевра. Образуются казеозные плевральные наложения.
Классификация
Классификация тяжёлого казеозного поражения лёгочной паренхимы построена на основании патоморфологических изменений в повреждённой ткани. Некоторые авторы научных статей из области фтизиатрии считают, что она также отражает стадийность патологического процесса. В зависимости от повреждения тех или иных анатомических структур различают следующие формы пневмонии с казеозным расплавлением лёгкого:
- Ацинозную. В патологический процесс одновременно вовлекается большое количество ацинусов – структурных единиц альвеолярной ткани. Нередко осложняет течение острого милиарного туберкулёза.
- Лобулярную. Поражаются дольки лёгкого. Казеозная лобулярная пневмония характеризуется наличием многочисленных, довольно крупных участков специфического некроза. Иногда развивается на фоне туберкулёзной диссеминации.
- Лобарную. Воспаление занимает всю лёгочную долю. Расплавление массивных участков казеоза приводит к образованию полостей деструкции. Обычно возникает как самостоятельная патология.
Симптомы казеозной пневмонии
Заболевание начинается остро, реже подостро. Определяется повышение температуры до высоких фебрильных и гипертермических значений. Лихорадка гектического или неправильного типа со значительными колебаниями суточной температуры сопровождается ознобом, головной болью. Ярко выражены симптомы интоксикации. Резко снижается аппетит вплоть до полной анорексии. Пациенты ощущают значительную общую слабость, утомляемость. Нарушается сон. Беспокоят проливные ночные поты. Иногда клиническая картина в дебюте болезни напоминает начало острой респираторной инфекции. Больные жалуются на насморк, боли и першение в горле, ломоту в суставах, умеренную лихорадку.
Важными признаками казеозного поражения лёгких являются кашель и одышка. В начале болезни кашель сухой, небольшое количество слизистой мокроты отделяется с трудом. Нередко бронхиальный секрет приобретает ржавую окраску. Через 1-2 недели кашель становится продуктивным. К казеозному воспалению присоединяется неспецифическая микрофлора, что обуславливает выделение жёлто-зелёной гнойной мокроты. Изменяются проявления лихорадочного синдрома, отмечаются эпизоды ремиссии с нормальной или субфебрильной температурой тела. При этом общее состояние больного ухудшается. Нередко в этот период времени обнаруживается примесь крови в мокроте.
Выраженная одышка беспокоит пациента уже в первые дни заболевания. Она появляется при незначительной физической нагрузке и ещё больше усиливается по мере прогрессирования патологии. Затруднения дыхания сопровождаются болевым синдромом. Незначительные боли в грудной клетке становятся интенсивными при вовлечении плевры в процесс воспаления. Больной заметно худеет. Постепенно нарастает лёгочно-сердечная недостаточность.
Осложнения
Казеозная пневмония в остром периоде часто осложняется кровохарканьем или лёгочным кровотечением. Массивное инфицирование на фоне иммунодефицита нередко приводит к инфекционно-токсическому шоку на первом этапе заболевания. Иногда возникает спонтанный пневмоторакс. В период регрессии на фоне консервативной терапии казеозная лобарная пневмония трансформируется в фиброзно-кавернозный туберкулёз лёгких. Из разнокалиберных полостей деструкции формируются каверны. Летальный исход наступает при несвоевременном обращении пациента за медицинской помощью, отсутствии лечения, тяжёлой иммуносупрессии. Основными причинами смерти являются острая недостаточность дыхания и кровообращения, массивное лёгочное кровотечение, инфекционно-токсический шок.
Диагностика
Диагностировать казеозное поражение лёгкого в течение первой недели сложно, поскольку заболевание протекает под маской крупозной пневмонии, гриппа или септического состояния. Наличие туберкулёза любой локализации или контакта с бациллярным больным в анамнезе позволяют заподозрить специфический процесс. При осмотре пациента обращает на себя внимание бледность кожных покровов с лихорадочным румянцем на щеках, цианоз губ. Окончательный диагноз выставляется на основании:
- Физикальных данных. При перкуссии определяется притупление лёгочного звука в проекции инфильтрации. Аускультативно выслушивается бронхиальное дыхание, которое может быть амфорическим над крупной полостью распада. Отмечаются многочисленные влажные разнокалиберные хрипы.
- Методов лучевой диагностики. Лобарная казеозная пневмония на рентгенограмме лёгких представляет собой массивное затенение доли лёгкого с формирующимися полостями распада и смещением средостения в поражённую сторону. Характерно наличие бронхогенных очагов отсева в поражённом и противоположном лёгких. При лобулярном и ацинозном казеозе выявляются множественные очаги инфильтрации с тенденцией к слиянию и распаду.
- Общеклинических анализов. При исследовании периферической крови наблюдается лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, лимфопения. Увеличиваются острофазовые показатели, выявляется гипоальбуминемия. Определяется повышенное содержание белка в моче.
- Исследования мокроты. Обнаружение микобактерий в мокроте больного возможно только на второй неделе заболевания. Выполняется простая бактериоскопия по Цилю-Нильсену, посевы на жидкие и твёрдые среды, применяются методы экспресс-диагностики. Уточняется чувствительность к туберкулостатикам. Наличие туберкулёзной палочки в мокроте подтверждает диагноз.
Кожные иммунодиагностические тесты (Проба Манту, Диаскинтест) малоинформативны для диагностики казеозного процесса из-за нарушения иммунного ответа. Результат исследования обычно является отрицательным или слабоположительным. При наличии тяжёлого имуннодепресивного состояния квантифероновый и тубинфероновый тесты могут не реагировать на туберкулёзную инфекцию.
Лечение казеозной пневмонии
После установления диагноза лечение болезни осуществляет врач-фтизиатр. Этиотропная терапия туберкулостатическими препаратами назначается с учётом резистентности микобактерий к лекарственным средствам. Лечение двухэтапное. Интенсивная фаза химиотерапии проводится в условиях специализированного стационара. Используются дезинтоксикационные средства, антигипоксанты, иммуностимуляторы, кортикостероидные гормоны. Питание больного должно быть сбалансированным, высококалорийным. При наличии множественных или гигантских одиночных полостей деструкции рассматривается вопрос о хирургическом вмешательстве. При отсутствии противопоказаний выполняется резекция лёгкого. Лечение противотуберкулёзными препаратами в фазе продолжения производится длительно (до 24 месяцев) амбулаторно под контролем медицинских работников.
Прогноз и профилактика
Прогноз при пневмонии специфического характера всегда серьёзный. Заболевание регрессирует с образованием плотных очагов приблизительно в 25% случаев. Такой процесс заживления является исходом ацинозного или лобулярного воспаления. Казеозные лобиты трансформируются в хронический фиброзно-кавернозный или цирротический туберкулёз лёгких. Длительное течение туберкулёзной инфекции постепенно приводит к формированию лёгочного сердца, возникновению амилоидоза и инвалидизации больного. Специфическая профилактика тяжёлых форм туберкулёза осуществляется путем вакцинации детей вакциной БЦЖ в декретивные сроки. К неспецифическим мероприятиям относятся соблюдение здорового образа жизни, полноценное питание, своевременные профилактические рентгено-флюорографические обследования. ВИЧ-инфицированным пациентам назначается превентивное лечение туберкулостатиками.
Источник
Казеозная пневмония. Диагностика казеозной пневмонии.Только у отдельных больных облаковидный инфильтрат, перисциссурит или лобит принимают в настоящее время характер казеозной пневмонии. Этот процесс большей частью возникает па фоне старых туберкулезных очагов и склероза и встречается скорее в молодом возрасте, у больных с недостаточной иммунобиологической устойчивостью, но наблюдается и у пожилых людей при резко сниженной реактивности организма. Ее развитию способствуют неблагоприятные факторы — глубокие нарушения питания, беременность, диабет, массивное заражение высоковирулентными микобактериями туберкулеза. Казеозная пневмония образуется и в результате аспирации крови и микобактерий туберкулеза после легочного кровотечения или кровохарканья. Заболевание начинается остро, с высокой лихорадкой, нередко гектического типа, и быстро нарастающими симптомами интоксикации; на первых порах оно напоминает крупозную пневмонию. Вольные жалуются на одышку, боли в груди, кашель с мокротой. У них наблюдаются цианоз губ, акроциаиоз, резкая тахикардия. При физическом исследовании определяются интенсивное притупление перкуторного звука над участками уплотнения легочной ткани, бронхиальное дыхание, крепитирующие или звучные хрипы. Эти изменения в меньшей степени выражены при лобулярной казеозной пневмонии. В мокроте, как правило, находят микобактерий туберкулеза и эластические волокна. В гемограмме обнаруживают олигохромемию, когда содержание гемоглобина падает до 70—100 г/л (7—10 г%), уменьшение количества эритроцитов и повышение уровня ретикулоцитов. Одновременно наблюдаются лейкоцитоз (12 000—20 000), эозинопения, значительный палочкоядерный сдвиг нейтрофилов (до 15—20%), лимфопения, включения Деле. Резко ускорена РОЭ (50—60 мм/ч). В белковых фракциях сыворотки крови отмечается гиперглобулииемия главным образом за счет высокого содержания аг- и у-глобулинов. В моче часто находят белок, гиалиновые цилиндры, положительную реакцию на урохром и диазореакцию. Кожные туберкулиновые пробы у большинства больных слабо выраженные или отрицательные вследствие пассивной анергии. Рентгенологически лобарная казеозная пневмония представляется сначала в виде неравномерного, а затем густого диффузного затемнения всей доли легкого без существенного изменения ее объема. Местами в ней можно обнаружить отдельные более плотные, крупные очаги, проекции бронхов и участки просветления, образующиеся в результате быстрого распада казеозных масс. Полное гомогенное затемнение обусловлено отчасти сопутствующим ателектазом. Нередко процесс распространяется на остальные отделы того же или другого легкого. При лобулярной казеозной пневмонии рентгенологическая картина характеризуется наличием распространенных крупных сливных очагов и отдельных фокусов чаще неправильной формы с размытыми очертаниями. По мере прогрессирования болезни в пневмонических фокусах появляются множественные полости распада, а в других отделах легких — новые бронхогенные очаги, часто быстро сливающиеся и распадающиеся. Но при своевременно начатом и энергичном применении различных методов комплексной терации, по крайней мере у части больных, удается достигнуть затихания процесса иногда с переходом его в фиброзно-кавернозный или цирротический туберкулез легких.
Сравнительно редко встречается так называемая ложноопухолевая форма инфильтративного туберкулеза легких, которую описал в 1928 г. Г. Р. Рубинштейн у одного ребенка, а позже наблюдали у взрослых Iwaldy (1967), Vidal и соавт. (1966) и др. В последние годы мы также отметили эту форму процесса у девочки 5 лет, у 5 мужчин и у 2 женщин в возрасте от 40 до 60 лет. Они были заняты в различных профессиях и не находились в контакте с бацилловыделителями. Заболевание начинается обычно остро, с жалобами на кашель с выделением небольшого количества мокроты, иногда с примесью крови, и на боли в груди. При физическом исследовании определяются нерезкое укорочение перкуторного звука, несколько ослабленное дыхание, сухие и единичные мелкие влажные хрилы. Гемограмма остается в пределах нормы. У 2 больных отмечались ускоренная РОЭ и повышенное содержание фибриногена в сыворотке крови. Туберкулиновые пробы нормегические. Только у одного больного однажды были обнаружены микобактории в мокроте. У 2 больных при бронхоскопии отмечались рубцовые изменения в верхнедолевом и промежуточном бронхах, а при бронхографии — ампутация веточек субсегментарных бронхов. При рентгенотомографических исследованиях у всех больных выявлялись хорошо отграниченные от окружающей легочной ткани фокусы уплотнения диаметром 5—6 см, неправильно округлой, овальной или треугольной формы. Структура их — однородная гомогенная, без очагов по периферии. Фокусы локализовались в 3-м сегменте, а также в средней и нижней долях. Они были связаны «дорожкой» с корнем легкого, в котором выявлялись гииерилазироваипые бронхонпульмональные лимфатические узлы. Несмотря на интенсивную туберкулостатическую терапию, у 5 из 10 больных патологические изменения в легких существенно не изменились. Следующее наше наблюдение иллюстрирует клинико-рентгенологическую картину этой формы процесса. Больной Я., 60 лет, в ноябре 1973 г. стал отмечать сухой надсадный кашель, боли в правой половине грудной клетки, субфебрильную температуру. Лечение различными антибиотиками по поводу предполагавшейся пневмонии оказалось неэффективным. При поступлении в клинику отмечались те же симптомы, в мокроте микобактерии не обнаружены. В гемограмме — умеренный лейкоцитоз, сдвиг нейтрофилов влево, лимфопения, РОЭ 30 мм/ч. Реакция Манту нормергическая. Притупление перкуторного тона и несколько ослабленное дыхание в области верхней доли правого легкого. При трахеобронхоскопии выявлена деформация правого верхнедолевого бронха. При катетербиопсии фокусного образования элементрв опухоли и туберкулеза не обнаружено. При рентгенотомографии в переднем сегменте верхней доли правого легкого определялось массивное гомогенное отграниченное уплотнение легочной ткани, связанное «дорожкой» с головкой корня. При бронхографии отмечались деформация и неравномерное расширение мелких бронхов. Все эти признаки не позволяли исключить наличие у больного опухолевого процесса. Но в исследованной ткани легкого, полученной в результате трансфокальной пункции, были найдены эпителиоидные клетки и казеоз. На этом основании была диагностирована опухолевидная форма инфильтративного туберкулеза легких. После 12-месячной туберкулостатической терапии был достигнут хороший общий и местный эффект. Инфильтративный фокус значительно уменьшился в размере, разрешился частично ателектаз. Патоморфологический характер резецированных частей легких при ложноопухолевом инфильтрате более или менее однотипен. В этих случаях фокус уплотнения легочной ткани представляет собой сочетание специфических и неспецифических изменений в виде конгломерата различной величины и давности очагов творожистого некроза, сливающихся между собой преимущественно продуктивного типа бугорков, скопления лимфоцитарных элементов и плазматических клеток на фоне рубцовых pi цирротических изменений. Местами определяются небольшие участки распада. В лимфатических узлах обнаруживают единичные бугорки, мелкие очаги творожистого некроза, резкое запылеиие и склеротические изменения. В сущности такую же патоморфологическую картину наблюдали Gary и соавт. (1948) при так называемой туберкулезной бронхопневмонии лобарного или зонального типа. Она отчасти походит и на структуру туберкуломы инфильтративно-пневмонического характера, единичные случаи которой описал М. М. Авербах (1969). Таковы многообразные проявления инфильтративного туберкулеза легких. Его распознавание должно основываться на результатах тщательного и всестороннего исследования больного с учетом клинико-рентгенологических симптомов, которые характерны для отдельных наиболее часто встречающихся заболеваний легких, напоминающих данную форму туберкулеза. Здесь мы остановимся на дифференциальной диагностике лишь некоторых из них. — Также рекомендуем «Пневмония и инфильтративный туберкулез. Крупозная пневмония и инфильтративный туберкулез.» Оглавление темы «Лечение очагового туберкулеза. Инфильтративный туберкулез.»: |
Источник