Ожог на ноге при операции
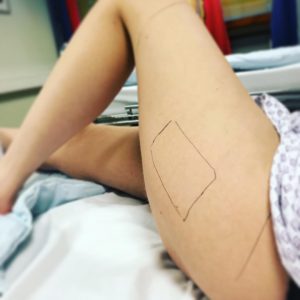
Пересадка кожного покрова производится в хирургической отрасли несколько лет. Процедуру выполняют с пересадкой почти всей поверхности кожного покрова, позволяя не только устранить недостатки, но и изменить внешний вид. Манипуляция по пересадке поврежденного участка новой тканью носит название дермопластика.
Пересадка кожи после ожога
В результате действия высокого температурного режима либо химического действия, происходит значительное повреждение кожного покрова.
Существуют 3 разновидности пересадки кожного лоскута:
- аутодермопластика;
- аллодермопластика;
- дермопластика с применением клеточных структур.
Выбор процедуры зависит от объема поражения и ожоговой локализации участка поражения.
- Аутодермопластика выполняется при ожоговом поражении в пределах 30-40% тела. Процедура выполняется с пересадкой кожного лоскута из одной зоны в другую. Кожный лоскут представляет собственную человеческую ткань. Обычно применяют кожу с ягодиц, поясницы, боковой поверхности груди. Глубина трансплантата составляет 0,2 см – 0,7см.
- Процедура аллодермопластики производится при большом дефекте поражения. При ожоговом поражении III и IV степеней. Применяют кожу – донора либо искусственный трансплантат.
- Дермопластика с применением клеточных структур используется в крупных медицинских центрах. При этом клетки постепенно выращиваются в условиях лаборатории.

Участок с которого будет производится забор донорской ткани
С целью пересадки кожного покрова наиболее распространенной процедурой считается аутодермопластика. Это связано с минимальной вероятностью отторжения лоскута. При этом процесс приживления донорской кожи протекает быстрее.
Показания к проведению операции:
- ожоговая рана III и IV степеней, площадь повреждения составляет больше 2,5 см;
- ожоговое повреждение II – III степеней при большом объеме поражения кожи;
- формирование рубцового тканевого дефекта;
- значительные дефекты кожного покрова;
- язвенные зоны с нарушением трофики на пораженном участке.
Ожоговые раны II и IIIА степень в большинстве случаев лечат медикаментозно, без привлечения хирургического компонента терапии. При глубоком поражении кожи, значительном объеме поражения, процедуру запрещено выполнять до сформирования новой грануляционной тканевой структуры. Пересадку производят спустя месяц после повреждения. При небольшом процессе с наличием ровных краев и без формирования некротических зон, манипуляцию проводят через 7-10 дней после повреждения.
Операция по пересадке кожи после ожога. Подготовительный этап
Перед проведением процедуры проходят полное медицинское обследование. Пересадка небольшого участка кожного лоскута имеет высокие риски отторжения и развития инфекционного процесса.
Выполняют лабораторные исследования:
- общий анализ крови и мочи;
- биохимический анализ крови;
- коагулограмму.
При процедурах массивного объема поражения кожи, проводят более глубокое и обширное исследование организма. Важным показателем является количество белка. Показатель должен составлять не больше 60 г/л.
Подготовка раневой поверхности к проведению процедуры:
- механическая чистка;
- лекарственная терапия, которая заключается в полном удалении содержимого гнойного и некротического характера;
- профилактические меры, направленные на терапию сформировавшегося инфекционного процесса;
- применение витаминных комплексов, иммуномодуляторов;
- антибактериальное лечение;
- назначение антисептических средств и антибиотиков местного действия;
- ванные с применением антисептиков;
- ультрафиолетовое воздействие;
- при необходимости – переливание системы кровяного русла.
Пересадка кожи на ноге. Техника операции
Пересадка кожного лоскута производится в несколько этапов:
- Особым устройством выполняется запор необходимого материала. Данный этап не учитывается, если донорской кожей является синтетический лоскут.
- Ожоговая раневая поверхность подготавливается к манипуляции:
– очищение кожи;
– удаление сформировавшегося некроза;
– иссечение краев раневой поверхности;
– выравнивается дно раны;
– производится обработка антисептическим средством. - Кожный лоскут соприкасается с краями раны и укрепляется шовным материалом. Производится обработка пенициллиновым антибиотиком и фибриновым соединением.
- Донорский кожный лоскут подвергается обработке гормональных средств с целью снижения вероятности отторжения кожи.
- После пересадки на кожу фиксируются влажные турунды и шарики, сверху накладывается медицинская повязка.
Заживление после пересадки кожи
Восстановительный этап проходит в несколько периодов:
- период адаптации кожных покровов – первые 48 часов после процедуры;
- регенераторный процесс – протекает 3-х месячный период;
- стабилизация состояния.
Важно соблюдать все рекомендации специалиста по питанию, употреблению лекарственных средств и особенностей ухода за кожей.
Сколько заживает после операции раневая поверхность
В среднем донорская кожа приживается за период недели – 10 дней. В некоторых случаях потребуется несколько месяцев. В течение первой недели давящая повязка не утилизируется, специалист производит осмотр только верхней зоны операции. Если зона перевязки сухая, температурный режим в норме, отека ткани не наблюдается, меняют верхнюю часть марли. Если повязка мокрая, производят перевязку всего участка кожи. Если инфицирование кожи не происходит, окончательный процесс приживления протекает от 12 дней до 2 недель. Кожный лоскут выглядит бледно и неравномерно. Через время донорский участок кожи становится равномерной цветовой окраски с окружающими тканями. Если возникает образование гнойного экссудата либо кровяных сгустков, имеется высокий риск отторжения донорского лоскута. Это говорит о необходимости проведения повторной хирургической манипуляции.
В первые 48 часов после операции рекомендовано соблюдать меры:
- употреблять анальгетики;
- обрабатывать донорский участок мазевыми субстанциями с целью недопущения шелушения и высыхания;
- использование средств, которые устраняют зуд кожных покровов;
- прием достаточного количества жидкости;
- отказ от употребления жирной пищи, алкогольных напитков.
Раны после пересадки кожи опасны осложнениями
Наиболее грозными осложнениями являются:
- отторжение донорской ткани;
- уплотнение тканевых структур и образование рубцовых дефектов по краю поверхности раны;
- возникновение вторичного инфекционного процесса;
- формирование септического процесса;
- снижение чувствительности, уменьшение объема тканевых структур в донорской зоне;
- нарушение целостности донорского кожного покрова, возникновение язвенных образований и эрозивных участков, затруднение движения в суставной зоне. Данное осложнение развивается вследствие отсрочки сроков проведения трансплантации после ожога либо неправильном выборе донорского материала;
- развитие инфицированного процесса;
- формирование гематомы либо кровотечения из швов;
- образование жидкостного пузыря под кожей, который затрудняет рост кожного покрова и окончательное восстановление послеоперационного периода.
При образовании отторжения кожного лоскута формируется некроз донорской кожи. Данный процесс формируется вследствие наличия в раневой зоне гнойных элементов, некротических частиц, лекарственных медикаментов. Некротические клетки удаляются, и производится повторная пересадка. Если отторжение сформировалось в неполном объеме, устраняют только некротические участки.
Трансплантация кожи при ожогах. Достоинства и недостатки метода
К основным достоинствам относят:
- формирование защитного слоя от инфекций и поврежденной механического характера;
- защита от повышенной влаги и утраты необходимых питательных веществ через открытую раневую зону;
- эстетический вид.
Недостатки метода:
- риск формирования отторжения донорского участка. Риск отторжения значительно снижается при использовании собственной ткани;
- риск образования других осложнений.
Трансплантация кожи с руки на лицо
Применяют донорские ткани нескольких видов.
- Тонкая толщина лоскута – до 30 микрон. В донорский участок входит верхний слой кожи и базальная зона дермы. Но тонкая зона имеет склонность к сморщиванию, повреждению, наблюдается недостаточная степень эластичности. Применяется только дня вмененного использования.
- Толстый лоскут – от 50 до 120 микрон. В составе содержаться все слоистые структуры кожи. Применяется при глубоких поражениях кожного покрова. Применяется на область лица, где содержится большое количество капиллярной сети и происходит процесс соединения с микроциркуляторным руслом донорского участка.
- Композитная донорская кожа. Содержит кожу с подкожно-жировой клетчаткой и хрящевой тканевой структурой.
Мазь после пересадки кожи
 Хорошо зарекомендовала мазь ” Левосин”. В составе антибактериальные средства – левомицетин и сульфаниламидный антибиотик. Метилурацил обуславливает противовоспалительный эффект, более быстрое заживление раневых поверхностей. Тримекаин уменьшает болевой синдром в зоне повреждения. Добавочный компонент мазевой эмульсии – полиэтиленоксид – позволяет всасывать токсины и экссудативное отделяемое.
Хорошо зарекомендовала мазь ” Левосин”. В составе антибактериальные средства – левомицетин и сульфаниламидный антибиотик. Метилурацил обуславливает противовоспалительный эффект, более быстрое заживление раневых поверхностей. Тримекаин уменьшает болевой синдром в зоне повреждения. Добавочный компонент мазевой эмульсии – полиэтиленоксид – позволяет всасывать токсины и экссудативное отделяемое.
Реабилитация после пересадки кожи
Важным условием является соблюдение рекомендаций специалиста:
- регулярный осмотр и проведение перевязок специалистом;
- не подвергать донорскую зону термическому и механическому воздействию;
- не допускать попаданию жидкости на медицинскую повязку;
- удалять повязку можно по рекомендации специалиста.
Источник
Ожог, или повреждение кожи под действием высокой температуры или при контакте с едким химическим веществом – одна из самых распространенных травм. Особенно часто обжигаются дети. Очень важно знать основные правила первой помощи и иметь в домашней аптечке подходящее эффективное средство для лечения после ожогов.
Способы лечения и процесс заживления ожогов будет напрямую зависеть от степени, площади и глубины поражения кожного покрова.
Лечение после ожогов
Выделяют четыре основных степени ожоговых повреждений:
- При
ожоге I степени
происходит повреждение эпидермиса, то есть поверхности кожи. После ожога наблюдается незначительный отек и покраснение кожи. Как правило, такой ожог проходит уже через два-три дня, не оставляя никаких следов. - При
ожоге II степени
происходит образование волдырей. При правильном лечении и применении адекватной терапии и средств после ожогов заживление возможно через десять-двенадцать дней. - Более серьезная,
III степень ожога
характеризуется некрозом тканей. При этом над раной образуется сухая корка, так называемый струп. При ожоге III степени А эпителиальные клетки кожи частично сохраняются, что способствует процессу самостоятельного заживления раны. А при ожоге III степени Б вся кожа погибает, а рана заживает очень медленно. -
Ожог IV степени
сопровождается обугливанием кожи и глубоким поражением мышц, подкожных тканей и костей. При серьезных степенях ожога и большой площади поражения необходима срочная госпитализация.
При небольших поражениях особое значение для быстрого заживления тканей приобретает правильно оказанная первая помощь.
В первую очередь необходимо как можно скорее устранить причину ожога, прекратив воздействие огня или температуры на кожу. Пораженное место необходимо охладить, поместив в холодную воду или приложив сухой лед.
При оказании первой помощи не стоит сразу наносить на поврежденную ткань мази или крема после ожогов, сначала надо очистить неповрежденную поверхность вокруг пораженного участка с помощью эфира, а затем спирта.
Для того чтобы удалить из раны остатки омертвевшей ткани обычно используется изотонический раствор хлорида натрия. Если первая помощь будет оказана своевременно, поврежденная в результате ожога кожа заживет гораздо быстрее.
Важно знать!
Если ожог занимает значительную площадь, кожа серьезно повреждена и на ней образовались волдыри в большом количестве – сразу же обращайтесь за врачебной помощью.
Восстановление кожи после ожога
На этапе восстановления кожи главными задачами являются заживление и обеззараживание. Часто сразу же после ожога на коже возникает волдырь, содержащий прозрачную жидкость – плазму, которая просачивается через поврежденные ткани.
Если правильно обрабатывать волдыри после ожога, то воспаления и нагноения удастся избежать, и под волдырем начнет образовываться новый слой кожи, а через одну или две недели поврежденный участок подсохнет и отделится. На месте волдыря, как правило, остается светло-розовое пятно – новая молодая кожа. Кожа после ожога очень нежная и чувствительная, на этом этапе для ускорения ее регенерации рекомендуется использовать различные мази, крема и гели. Они помогают восстановить поврежденную ткань и удалить следы ожога.
При неблагоприятном развитии событий на поврежденном участке кожи может развиться инфекция, тогда происходит воспаление и нагноение волдыря. Воспалительный процесс приводит к повышению температуры, ознобу, слабости и восстановление после ожога становится более длительным. В результате инфекция может привести к образованию рубцов и шрамов после ожога. Если такое произошло, следует, не откладывая, обратиться к врачу, который назначит анализы. С их помощью будет выяснено, какова причина воспаления.
Лечение рубцов и шрамов после ожогов
Шрамы, образовавшиеся в месте повреждения кожи, могут воспалиться, что часто приводит к образованию келоидного рубца, который выступает над кожей. Образование келоидного рубца чаще всего сопровождается зудом и жжением. Чаще всего значительные по размеру рубцы от ожогов лечат хирургическим путем. Шрам после ожога удаляется посредством иссечения рубца с последующим наложением косметического шва. Затем, после снятия швов, новый рубец обрабатывается специальными медикаментами, препятствующими разрастанию тканей.
Рубцы после ожога также могут лечить с помощью лазерной шлифовки. Для менее серьезных случаев используется так называемый химический пилинг, с применением фруктовых кислот. Кроме того, рекомендуется использование кремов, в состав которых входят активные регенерирующие компоненты.
Средства от ожогов
Препараты, использующиеся для лечения после ожогов на разных стадиях, бывают нескольких видов – это спреи, кремы, мази, гели и повязки.
Так, для лечения термических ожогов чаще всего используются мази, например – «Левомеколь». Это лекарство заживляет рану и обладает бактерицидными свойствами. Кроме того, в ней содержится обезболивающий компонент, который в первые дни заживления раны позволяет снять боль.
Мазь «Повидон-йод» содержит активный йод, обеззараживающий рану, а также препараты, ускоряющие процесс регенерации тканей. Подобное действие имеет и известный бальзам «Спасатель», изготовленный из натуральных компонентов без применения гормональных и антибиотических средств, активно восстанавливающий защитные свойства поврежденной кожи. Также во избежание инфицирования и скорейшего заживления кожи после ожога традиционно применяются мази «Левомеколь» и «Пантенол».
Помимо мазей, еще одно эффективное средство от ожогов – крем. Как правило, он применяется на этапе восстановления поврежденной ткани, для профилактики образования шрамов и рубцов. При солнечных и термических ожогах может применяться крем-пена «Пантенол». Ее действие сходно с действием мази, при этом крем по сравнению с мазью имеет более легкую текстуру и легче впитывается в кожу.
При наличии серьезных повреждений, когда контакт с раной вызывает сильные болезненные ощущения, рекомендуется использовать спреи. Они легко распыляются на пораженную поверхность, позволяя избежать дополнительного контакта с болезненным участком кожи.
Еще одним из средств для обработки кожи после ожогов являются различные противоожоговые повязки. Они пропитаны специальным составом, облегчающим боль и оказывающим антисептическое воздействие.
Эффективным средством от ожогов также являются гели. Среди таких средств можно отметить «Ожогов.Нет», «Апполо». Эти гели сочетает в себе функции антисептика при первичной обработке раны, заживляющей мази и местного обезболивающего. По данным экспериментов, гели способствуют более быстрому очищению ран от некротических тканей, предотвращая развитие воспалительного процесса и нагноения, тем самым предотвращая образование шрамов и рубцов.
Источник
Âðåäíûå ïðèâû÷êè íåèñêîðåíèìû. Äàæå â ñàìîì çäîðîâîì îáùåñòâå áóäóò àëêîãîëèêè, íàðêîìàíû è ëþáèòåëè êàæäûå ïÿòü ìèíóò âûêëàäûâàòü ñåëôè â Èíñòàãðàìì.
Çàâèñèìûé ÷åëîâåê ïîä÷àñ îòëè÷íî ïîíèìàåò, ÷òî ñ íèì ïðîèñõîäèò, íî ñäåëàòü íè÷åãî íå ìîæåò. Àëêîãîëèê òåðÿåò ñåìüþ, ðàáîòó, íàðêîìàí ïðîäà¸ò êâàðòèðó è æèâ¸ò íà óëèöå. È âñå îíè åñòåñòâåííî ïðèáëèæàþò äåíü ñâîåé ñìåðòè. È íå íàäî òóò ðàññêàçûâàòü ïðî áàáóøêå, êîòîðûå â ñòî äâà ãîäà ïîïèâàþò âèíî èç ãîðëà, íå âûïóñêàÿ äûìÿùóþñÿ áåëîìîðèíó èç óãëà ðòà. Èñêëþ÷åíèÿ ñêîðåå ïîäòâåðæäàþò ïðàâèëà.
Áîëüøå âñåãî çàâèñèìûõ ëþäåé ÿ âñòðåòèë, êîãäà óñòðîèëñÿ ñàíèòàðîì â îäíó ðåàíèìàöèþ, ñïåöèàëèçèðóþùóþñÿ íà ïàöèåíòàõ íàðêîëîãè÷åñêîãî ïðîôèëÿ. Íî ïåðâàÿ âñòðå÷à ïðîèçîøëà íàìíîãî ðàíüøå.
 êîíöå äåâÿíîñòûõ ÿ ðàáîòàë ñàíèòàðîì â ðàéîííîé áîëüíèöå íåáîëüøîãî ãîðîäêà è ó÷èëñÿ â ìåäèöèíñêîì ó÷èëèùå. Ñèæó êàê-òî íî÷üþ â êîðèäîðå, íà øèðî÷åííîì ïîäîêîííèêå, êóðþ â ôîðòî÷êó. Áîëüíèöà ñïèò, ïîñòóïàþùèõ ìàëî, òàê ÷òî äåëàòü àáñîëþòíî íå÷åãî. Íàïàðíèê õðàïèò â ïîäñîáêå, ìîáèëüíèêîâ è Ïèêàáó åù¸ íå èçîáðåëè. Òàê ÷òî îñòà¸òñÿ òîëüêî êóðèòü è ëþáîâàòüñÿ ëóííûì ïåéçàæåì, à òî÷íåå øèôåðíîé êðûøåé ìîðãà è ïûòàòüñÿ ðàçîáðàòü íàäïèñè, êîòîðûìè ïàöèåíòû ïîêðûëè âåñü ïîäîêîííèê. Íàäïèñåé òàê ìíîãî, ÷òî ìåñòàìè áåëàÿ êðàñêà ïîäîêîííèêà èñ÷åçëà ñîâñåì.  îñíîâíîì ÷òî-òî èç ìàòåðíî-óãîëîâíîãî ôîëüêëîðà, íî âñòðå÷àþòñÿ øåäåâðû. Ìèìî, çåâàÿ, ïðîõîäèò îäèí èç äåæóðíûõ õèðóðãîâ, Íèêîëàé Ïàâëîâè÷. Åìó, âèäèìî òîæå ñêó÷íî è íå÷åì çàíÿòüñÿ. Âîò îí è ðåøèë ïîáîëòàòü ñ ìîëîä¸æüþ.
— Êóðèøü?
— Àãà, — êèâíóë ÿ. Äàòü ñèãàðåòó?
— Äàâàé, — Íèêîëàé Ïàâëîâè÷ ù¸ëêíóë çàæèãàëêîé, âûäîõíóë â ôîðòî÷êó äûìíîå îáëà÷êî. À ÿ ïîçàâ÷åðà âîò òàêîìó âîò êóðèëüùèêó íîãó îòðåçàë.
ß ÷óòü íå ïîäàâèëñÿ çàãðàíè÷íîé «ýëýìèíîé».
— Êàê ýòî? Çà÷åì íîãó?
Î âðåäå êóðåíèÿ ÿ, êîíå÷íî çíàë. Î ðàêå ë¸ãêèõ è ãîðòàíè, î ÿçâå æåëóäêà è ïðî÷èõ ïðåëåñòÿõ. Íî ÷òîá íîãè? Ãäå ñèãàðåòà, à ãäå íîãè!
— À ïðî íîãè êóðèëüùèêà íå ñëûøàë? Òàê ÿ ðàññêàæó, — Íèêîëàé Ïåòðîâè÷ ñ âèäèìûì óäîâîëüñòâèåì çàòÿíóëñÿ è âûòðÿõíóë ñåðûé ñòîëáèê ïåïëà íà óëèöó. Åñòü òàêîå çàáîëåâàíèå îáëèòåðèðóþùèé ýíäîàðòåðèèò, à â ïðîñòîðå÷èè «íîãè êóðèëüùèêà». Îò ñèãàðåò ÷àñòî ñóæàþòñÿ ñîñóäû, è ýòè ñîñóäû ìîãóò âîñïàëèòüñÿ. À òàì íàðóøåíèå ïèòàíèÿ òêàíåé, íåêðîç, ÿçâû íà íîãàõ, ãàíãðåíà. Íó è àìïóòàöèÿ.
Íèêîëàé Ïåòðîâè÷ íåñïåøíî äîêóðèë, âûáðîñèë ôèëüòð â îêíî è êèâíóë.
— Ïîøëè, ïîçíàêîìëþ. Îí âñ¸ ðàâíî íå ñïèò.
Ìû ïîäíÿëèñü íà âòîðîé ýòàæ â õèðóðãè÷åñêîå îòäåëåíèå.  ïîëóò¸ìíîì êîðèäîðå, çà ñòîëîì, íàêèíóâ íà áåëûé õàëàò öâåòàñòóþ áîëüíè÷íóþ ïèæàìó, äðåìàëà ìåäñåñòðà.
— Êàòÿ, íå ñïàòü! âïîëãîëîñà ñêàçàë õèðóðã.
— À ÿ íå ñïëþ, — íå îòêðûâàÿ ãëàç, îòîçâàëàñü Êàòÿ. Âû êóäà?
— Â ïÿòóþ, ê Èâàíîâó.
— Ñêàæèòå åìó òàì, ÷òîá ïðåêðàùàë, óæå â êîðèäîðå çàïàõ ÷óâñòâóåòñÿ.
— Òàê ñàìà áû è ñêàçàëà.
— ß ñ íèì äðàòüñÿ íå áóäó. Â÷åðà âûòàùèëà èç-ïîä ïîäóøêè ïà÷êó, òàê âûïîëç â êîðèäîð è íûë, ïîêà íå îòäàëè.
— Ïîãîâîðþ, — ïîîáåùàë äîêòîð.
Ìû âîøëè â ïàëàòó. Íà êîéêå ó îêíà, îáëîêîòèâøèñü íà ïîäîêîííèê, ñèäåë ïîëíûé ïîæèëîé ÷åëîâåê è êóðèë â ôîðòî÷êó. Óâèäåâ õèðóðãà, îí òóò æå âûáðîñèë îêóðîê è ñäåëàë âèä, ÷òî îí ïðîñòî ëþáóåòñÿ ïóñòûííîé ãðÿçíîâàòîé óëèöåé è æ¸ëòûì ôîíàð¸ì.
— Äà, ëàäíî, Èâàíîâ, — øåïîòîì ñêàçàë Íèêîëàé Ïåòðîâè÷. Ìû âñå çíàåì, ÷åì òû òóò çàíèìàåøüñÿ. Íå ðàçâîäè äåòñêèé ñàä.
— Òàê ÿ ïðîáîâàë, — âèíîâàòî óëûáíóëñÿ Èâàíîâ. Ñèë íåò. ß æ âñ¸ ïîíèìàþ, íî íå ìîãó èõ âûáðîñèòü, ïðîêëÿòûõ.
— ß âîò áóäóùåå ñâåòèëî ìåäèöèíû ê òåáå â ãîñòå ïðèâ¸ë, — ñêàçàë õèðóðã. Ïîõâàñòàåøüñÿ?
— Îò÷åãî æå íåò, — ïîæàë ïëå÷àìè Èâàíîâ.
Îí ïîòÿíóë çà ïðîñòûíþ, ïðèâÿçàííóþ ê ñïèíêå êðîâàòè, íåëîâêî ïîâåðíóëñÿ è ïîäíÿë îäåÿëî. Íîã ó ïàöèåíòà íå áûëî. Ïåðâóþ àìïóòèðîâàëè äàâíî, óñïåëà ñôîðìèðîâàòüñÿ è çàòÿíóòüñÿ êîæåé êóëüòÿ. Âòîðóþ óäàëèëè íå áîëüøå äâóõ äíåé íàçàä. Îíà áûëà çàêðûòà ïîâÿçêàìè.
— Ñ ÷åãî íà÷èíàòü? ïàöèåíò ïîäíÿë âçãëÿä íà õèðóðãà.
— Òàê ñ ñàìîãî íà÷àëà, — ïîäñêàçàë âðà÷. Òû ñâîé äèàãíîç ëó÷øå ìåíÿ çíàåøü.
— Íîãè ó ìåíÿ íà÷àëè áîëåòü. ß íà ñòðîéêå ðàáîòàë, âñåãäà õîäèë ìíîãî. Íèêîãäà íå æàëîâàëñÿ. À òóò ïðîéäó ìåòðîâ ïÿòüñîò, è â ãîëåíÿõ êàê îòâ¸ðòêîé êòî êîâûðÿåò. Ïîñèæó, îòäîõíó íå áîëèò.
— Ïåðåìåæàþùàÿñÿ õðîìîòà íàçûâàåòñÿ, — îïÿòü âñòðÿë Íèêîëàé Ïåòðîâè÷.
— Îíà ñàìàÿ. Õîòåë ê âðà÷ó ïîéòè, à âñ¸ íåêîãäà áûëî, îáúåêò ñäàâàëè. Ïîòîì íîãè ì¸ðçíóòü íà÷àëè. Ïðèä¸øü äîìîé, â êâàðòèðå òåïëî, åù¸ è íîñêè øåðñòÿíûå íàòÿíåøü, à ÷óâñòâî òàêîå, ÷òî â ñóãðîáå íîãè äåðæèøü. ̸ðçíóò è âñ¸ òóò! Íó à âñêîðå ÿçâû ïîÿâèëèñü. Íà ãîëåíÿõ, ñçàäè. Ìíå ñîñåäêà õîðîøåå ñðåäñòâî ïîäñêàçàëà. Îíà ñâîé âàðèêîç ýòîé ìàçüþ ëå÷èëà. Ïîìîãàëî. ß ìàçü â àïòåêå êóïèë, ïîìàçàë. Íè÷åãî. À ÿçâ óæå íåñêîëüêî. Ìíå è ñàïîãè îäåâàòü íåóäîáíî ñòàëî. Òîãäà è ïîø¸ë ê õèðóðãó.
— Çàìåòèë? ñïðîñèë âðà÷. Ïàöèåíò îáðàòèëñÿ íà ñòàäèè ÿçâ, êîãäà êîíñåðâàòèâíîå ëå÷åíèå äåçàãðåãàíòàìè óæå àáñîëþòíî áåñïîëåçíî è ñïàñ¸ò òîëüêî ñêàëüïåëü.
— Äîêòîð ìíå ïîïàëñÿ õîðîøèé, ñðàçó ìåíÿ íà îïåðàöèþ íàïðàâèë. È îáÿçàòåëüíî óñëîâèå ïîñòàâèë ÷òîá êóðèòü áðîñèë. Íî êàê æå ÿ áðîøó? ß ñ ÷åòûðíàäöàòè ëåò ïî ïà÷êå â äåíü âûêóðèâàþ. Ó ìåíÿ äåíü äëèòñÿ ïî ÷èñëó ñèãàðåò. Îñòàëñÿ â ïà÷êå äåñÿòîê çíà÷èò îáåä ñêîðî. Îñòàëàñü îäíà ñïàòü ïîðà. Óòðî íà÷èíàåòñÿ ÿ ïåðâûì äåëîì íîâóþ ïà÷êó ðàñïàêîâûâàþ, îá¸ðòêó ñíèìàþ, çíà÷èò âñòàâàé, Ïåòðîâè÷, íà ðàáîòó.
— Íå áðîñèëè?
— Íå áðîñèë. Ïåðâàÿ îïåðàöèÿ, ïîòîì âòîðàÿ. À ãàíãðåíà ïð¸ò, ÷òîá å¸! Íó è àìïóòèðîâàëè ïðàâóþ. Êàê áåç íîãè èç áîëüíèöû âûêàòûâàëñÿ êëÿëñÿ ñåáå, ÷òî áðîøó. Èíâàëèäíîñòü ïîëó÷èë. Ìåñÿö äåðæàëñÿ. À òàì îïÿòü çàêóðèë, îò ñêóêè. ×òî äîìà èíâàëèäó äåëàòü? Âîò è ñ ëåâîé ïðèøëîñü âåðíóòüñÿ.
Ïàöèåíò êèâíóë íà îáìîòàííûé ïîâÿçêàìè îáðóáîê.
— Òåïåðü óæ ìîæíî.
— Òåïåðü íàì òîëüêî ðàê ë¸ãêèõ îñòàëñÿ, — ñíîâà âñòðÿë Íèêîëàé Ïåòðîâè÷. È, ìåæäó ïðî÷èì, ïîñëåäíèé òâîé ñíèìîê, Èâàíîâ, ìíå óæå íå íðàâèòñÿ. Îí òóò ïðÿìî â ïàëàòå êóðèò, — ýòî óæå ìíå. À ñîïàëàòíèêè åãî êðûøóþò. Ñòîÿò íà øóõåðå, ïîêà Èâàíîâ äûìèò. Ñî÷óâñòâóþò.
— Òîæå âåäü, ìóæèêè. Ïîíèìàþò, — óñìåõíóëñÿ Èâàíîâ.
Âî äâîðå ñêðèïíóëà òîðìîçàìè ñêîðàÿ.
— Î, ýòî ïî íàøó äóøó, — ñêàçàë õèðóðã. Ïîøëè â ïðè¸ìíîå.
— È âîò ÷òî ñòðàííî, — âçäîõíóë ïàöèåíò. Íîã-òî óæå íåò, à áîëåòü è ì¸ðçíóòü îíè íå ïåðåñòàëè.
— Ôàíòîìíûå áîëè, — ïîÿñíèë äîêòîð.
— Íèêîëàé Ïåòðîâè÷, — ýòî ìåäñåñòðà èç êîðèäîðà. Òàì íîæåâîå ðàíåíèå ïðèâåçëè. Ãîâîðÿò ñðî÷íî è âàñ è Ïàøó.
ß ïîáåæàë áóäèòü íàïàðíèêà. Ñ ïåðâîãî ýòàæà äîíîñèëèñü âîïëè è êðèêè ïîñòóïàþùåãî. Íî÷ü ïåðåñòàâàëà áûòü ñêó÷íîé.
ÏÑ. Êóðèòü ÿ áðîñèë. Òðè ðàçà. Ïî-íàñòîÿùåìó, òîëüêî êîãäà äî÷ü ðîäèëàñü. Çà çäîðîâûé îáðàç æèçíè íå àãèòèðóþ. Êàæäûé âûáèðàåò ñàì.
Источник
