Перкуторный звук при крупозной пневмонии

При помощи легкой перкуссии в области развивающегося инфильтрата часто можно обнаружить нежное притупление, а вокруг него легкий коробочный оттенок. В зависимости от величины инфильтрата и размеров реакции со стороны плевры тон при простукивании притупляется, а перкуторное сопротивление увеличивается. Краниально или каудально от инфильтрата перкуторный тон бывает отчетливо коробочным.
Часто можно обнаружить менингизм, сопровождаемый ригидностью шеи и положительным симптомом Кернига. Коленные рефлексы могут быть в пределах нормы или умеренно повышены, при очень тяжелом течении болезни они исчезают.
При осмотре полости рта можно обнаружить несколько сухой язык, обычно густо обложенный. Миндалины бывают бледными, лишь очень редко они бывают воспалены, иногда можно обнаружить фарингеальный катар.
В крови обнаруживается лейкоцитоз с быстро нарастающей, а затем опять спадающей нейтрофилией, с одновременным сдвигом формулы влево. Появляется токсическая грануляция. Эозинофилы сначала исчезают, но они вновь появляются еще перед кризисом. Начальную лимфопению сменяет лимфоцитоз. РОЭ бывает ускорено до 40 —70 мм в час.
При понижении температуры РОЭ не нормализуется. РОЭ постепенно приближается к норме только при исчезновении патологических изменений в легких (так, как это наблюдалось во времена до применения терапии сульфаниламидами и антибиотиками). При средних формах течения крупозной пневмонии РОЭ бывает отчетливо более низкой, чем при многих первичных атипичных вирусных пневмониях.
Соответственно тяжести клинического течения заболевания понижается содержание 02 в венозной и капиллярной крови, а содержание СОа повышается. Нет закономерности в изменениях параметров кровообращения.
В начале крупозной пневмонии наступает сильное понижение концентрации липазы. После кризиса уровень липаз повышается, а через 4 — 6 дней после кризиса они достигают нормальных величин (Фадеева 1936).
Моча бывает концентрированной, потемневшей, содержит уробилиноген. Часто можно обнаружить фебрильную альбуминурию. Диазореакция иногда бывает положительной. В моче наблюдается понижение хлористого натрия, или последний может полностью отсутствовать в результате его задержки в организме в период развития крупозной пневмонии. Пузырек, который образуется после внутрикожной инъекции физиологического раствора NaCl при крупозной пневмонии исчезает быстрее по сравнению со здоровыми детьми (Harrison 1925).
Обычно нерегулярная, постоянно высокая лихорадка чаще всего продолжалась 7 дней, относительно часто 5 или 6 дней, или 8 даже 9 дней, иногда более короткий или более длительный период времени. Мы наблюдали мимолетные однодневные пневмонии или затяжное течение при поражении многих долей или при мигрирующем течении. Длительность лихорадки определяет патогенное качество и количество пневмококков, состояние пораженного организма.
В принципе она зависит от самоограничивающей активности развития патоморфологических процессов и от параллельного развития сопротивляемости организма, находящейся под соответствующей регулирующей деятельности ЦНС. На фоне высокой лихорадки наступает кратковременное глубокое понижение температуры; это понижение бывает однократным или повторяющимся на протяжении всего заболевания. Пульс не замедляется параллельно с этими понижениями. Он замедляется только при окончательном спадании лихорадки.
Если подготавливается осложнение, то пульс полностью не нормализуется, даже если температура временно нормальная. Раньше кризис давал о себе драматически знать мелким пульсом, общий вид больного свидетельствовал об упадке сил, больной ребенок потел и погружался в глубокий сон, а просыпался окрепшим. Реконвалесценция бывала быстрой.
— Читать далее «Осложнения крупозной пневмонии. Центральные пневмонии»
Оглавление темы «Пневмонии и абсцесс легкого»:
1. Перкуторный звук при крупозной пневмонии. Полость рта и кровь при крупозной пневмонии
2. Осложнения крупозной пневмонии. Центральные пневмонии
3. Пневмоническая пирамида. Расширение сердца при крупозной пневмонии
4. Переходные пневмонические формы. Причины и течение переходных пневмонических форм
5. Осложнения и диагностика переходных пневмонических форм. Хронические пневмонии
6. Клиника хронической пневмонии у детей. Абсцесс легких
7. Постпневмонические абсцессы. Возбудители абсцессов легких
8. Клиника постпневмонических абсцессов легких. Опорожнение абсцесса легкого
9. Осложнения абсцесса легкого. Плевральная реакция абсцесса легкого
10. Рудиментарное течение абсцесса легкого. Вторичные абсцессы легкого
Источник
Редактор
Дарья Тютюнник
Врач, судебно-медицинский эксперт
Диагностика пневмонии – важнейший этап, который позволяет обнаружить болезнь, определить характер ее течения, вид, стадию прогрессирования, выявить возбудителя. Все это необходимо для успешного лечения пациента.
С современным уровнем развития медицины существует целая масса методов диагностики, позволяющих обнаружить патологию в начальной стадии. Однако, существуют вечные методы, которыми врачи пользуются уже не одно столетие. Одним из таких методов является перкуссия.
Что такое перкуторный звук легких?
Перкуссия является физическим методом диагностики, принцип которого заключается в простукивании определенных участков тела при помощи пальцев. Пальцевые удары сопровождаются звуком, по характеру и амплитуде которого врач способен определить различные патологические процессы.
Метод простукивания применяется для установления топографии внутренних органов, оценки их физического состояния и даже определения функций (в случае необходимости). В отношении легких, перкуссия дает возможность определить развитие патологий органа и конкретно плевральной полости. Также благодаря сравнению перкуторных звуков на одном и том же участке левого и правого легкого, опытный специалист способен определить форму и размеры органа, что также важно в постановке диагноза.
Правила проведения
Проведение перкуссии требует четких и выверенных действий со стороны диагноста, для этого соблюдается ряд правил:
- В ходе исследования врач устанавливает 2 пальца на необходимый участок грудной клетки, после чего производит по ним 2 коротких удара пальцами второй руки.
- Интервал между двумя ударами должен быть минимальным, а сила удара одинаковой.
- Также важно, чтобы удары были короткие. То есть, как только в момент удара пальцы соприкасаются, их необходимо сразу же отдернуть. Такая «хлесткость» обеспечивает достижение наиболее амплитудного звука. Если в момент удара пальцы задерживаются на месте, звук получится глухим и не отразит всей картины.
Важно! Перкуссию может проводить только опытный специалист, который знает перкуторные звуки при показателях нормы и может отличить их от патологических. Для этого требуется не только медицинское образование, но и определенный опыт. Для обычного человека перкуссия является не более, чем обычным постукиванием пальцами.
На что обращают внимание?
В процессе диагностики пневмонии посредством перкуссии, врач обращает внимание на различные свойства звука, получаемого при простукивании грудной клетки в легочной проекции. Пальцевые удары производятся в трех областях проекции каждого легкого:
- над передним отделом;
- над боковым отделом;
- над задним отделом.
При этом врач обращает внимание на любые отклонения от нормы. У здорового человека перкуторный звук от простукивания легкого характеризуется как «коробочный». Это обусловлено содержанием в легких большого количества воздуха.
На развитие воспаления легких указывает аномально укороченная амплитуда звука, а также его притупленность. Такие звуковые признаки при простукивании легких объясняются тем, что пневмония сопровождается скоплением экссудативной жидкости в легких. Соответственно, сокращается объем вдыхаемого воздуха, нарушаются процессы газообмена, перкуторный звук притупляется.
Перкуссия позволяет установить локализацию очага воспаления или очагов, если их несколько. Для этого «простукивается» вся область грудной клетки в проекции легких. Притупленный звук на отдельных участках указывает на локализацию патологического процесса.
Эффективность исследования
Перкуссия – далеко не самый информативный метод диагностики, по сравнению с другими (например, рентгеном). Однако, он обладает рядом неоспоримых преимуществ. Во-первых, перкуссию можно проводить в любых условиях, необходимо лишь обеспечить должный уровень тишины. Во-вторых, не существует ограничений на проведение перкуссии: исследованию подвергаются люди всех возрастов и беременные женщины. Иными словами, метод полностью безопасный для здоровья и что немаловажно – абсолютно безболезненный.
Что касается недостатков, он всего один, но собирательный – посредством проведения перкуссии можно лишь сказать, болен ли человек пневмонией и обнаружить очаг воспаления в легких.
Точно ответить на вопросы о стадии или форме развития болезни нельзя, для этого требуются дополнительные диагностические мероприятия. Например, анализ крови или аускультация.
Полезное видео
Подробная информация о том, как делать перкуссию легких:
Справочные материалы (скачать)
Кликните по нужному документу для скачивания:
Заключение
Перкуссия по сей день остается одним из основных методов начального диагностирования воспаления легких. Опытный специалист, по свойствам перкуторного звука, может сказать, болен ли человек пневмонией и даже сделать предположение, касательно характера болезни и стадии ее развития. Но для полноты картины все равно необходима более детальная диагностика.
Источник
В течение крупозной пневмонии выделяют 3 стадий:
— стадия прилива, продолжается от 12 ч до 3 сут, происходит быстрое образование фибринозного экссудата; отмечается резкое полнокровие легочной ткани, а в пораженных альвеолах находят большое количество пневмококков;
— стадия опеченения или гепатизации – легкое становится плотным, напоминает по плотности печень; в стадии красного опеченения (продолжительность 1-3 сут.) в воспалительном экссудате, помимо фибрина, обнаруживается большое количество эритроцитов; в стадии серого опеченения (продолжительностью 2—6 сут.) наблюдаются распад эритроцитов и выход в альвеолы большого количества лейкоцитов;
— стадия разрешения — происходит восстановление нормальной структуры легочной ткани.
Клиническая картина. крупозной пневмонии зависит от стадии заболевания
В стадию начала болезни для крупозной пневмонии характерно.
Острое начало: среди полного здоровья внезапно появляется озноб, отмечается повышение температуры тела до 39—40 °С; быстро присоединяются колющие боли в грудной клетке, головная боль, небольшой сухой кашель, общая слабость; при поражении диафрагмальной плевры боли могут иррадиировать в различные области живота, имитируя картину острого аппендицита, острого холецистита, прободной язвы желудка или острого панкреатита («торакоабдоминальный синдром»);
— к концу первых суток болезни или на второй день кашель усиливается, появляется мокрота с примесью крови («ржавая»); общее состояние больных становится тяжелым.
Данные объективного исследования.
Осмотр: — бледное лицо, румянец щеки на стороне поражения, затем цианоз, герпетические высыпания на губах, раздувание крыльев носа при дыхании;
— тахипноэ до 30 – 40 в I минуту;
— отставание при дыхании половины грудной клетки на стороне поражения;
— лихорадка, заканчивающаяся критическим падением температуры тела.
Пальпация грудной клетки: в стадии прилива отмечается усиление голосового дрожания и появление притупленно-тимпанического перкуторного звука в зоне локализации пневмонии; в стадии разгара болезни в связи с уплотнением легочной ткани и исчезновением воздуха в альвеолах (фаза гепатизации) характерно резкое усиление голосового дрожания; в стадии разрешения в связи с постепенным рассасыванием экссудата и постепенным поступлением воздуха опять в альвеолы характерно менее отчетливое усиление голосового дрожания над пораженной долей.
Перкуссия легких: над зоной пневмонического очага в 1-й и 3-й стадиях пневмонии выявляется притупленно-тимпанический звук, во 2-й стадии – притупленный или тупой звук.
Аускультация легких:
— ослабленное везикулярное или везикулярно-бронхиальное дыхание в начальной и конечной стадиях заболевания, бронхиальное – в стадию гепатизации;
— в здоровом легком – компенсаторное усиление везикулярного дыхания;
— незвучная крепитация в 1-й стадии пневмонии (crepitatio indux), звучная крепитация – в 3-ей стадии пневмонии (crepitatio redux);
— влажные звучные мелкопузырчатые хрипы в 3-ю стадию;
— шум трения плевры при наличии сухого плеврита в 1 – 3 стадии;
— появление бронхофонии, наиболее выраженной — во 2-й стадии.
Источник
Крупозная пневмония – это воспалительно-аллергическое заболевание, для которого характерно уплотнение одной или нескольких долей легкого и образование в альвеолах патологического экссудата, вследствие чего нарушается процесс газообмена.
Заболевание диагностируется во всех возрастных группах, однако чаще регистрируется у пациентов в 18–40 лет, у детей крупозная пневмония встречается редко.
В случае несвоевременной диагностики, развития тяжелых осложнений крупозной пневмонии (особенно у иммунокомпрометированных лиц и пациентов, страдающих алкоголизмом) возможен летальный исход.
Легкие – парный орган дыхания, расположены в левой и правой половине грудной полости, ограничивая комплекс органов средостения. Правое легкое состоит из трех долей, а левое из двух. Каждая из долей легкого, в свою очередь, образована сегментами, легочная ткань внутри сегментов состоит из пирамидальных долек, в вершину которых входит бронх, образующий в ней последовательным делением 18-20 концевых бронхиол, заканчивающихся ацинусом. Ацинус состоит из респираторных бронхиол, делящихся на альвеолярные ходы, их стенки усеяны альвеолами, в которых происходит газообмен между атмосферным воздухом и кровью.
 Источник: proinfekcii.ru
Источник: proinfekcii.ru
Крупозное воспаление может захватывать как отдельные сегменты легкого, так и всю долю, а иногда и легкое полностью.
Причины и факторы риска
Возбудителями крупозной пневмонии выступают пневмококки (I, II, III, IV типов), стафилококки, стрептококки, кишечная палочка и клебсиеллы. Основными путями передачи инфекции являются воздушно-капельный, гематогенный и лимфогенный.
К факторам риска относятся:
- инфекционные заболевания;
- курение;
- травмы грудной клетки различной степени тяжести;
- иммунодефицитные состояния;
- переохлаждение;
- интоксикации;
- анемии;
- частые стрессовые ситуации;
- переутомление;
- нерациональное питание.
Формы заболевания
В зависимости от особенностей клинической картины крупозная пневмония подразделяется на типичную и атипичную формы.
Среди атипичных форм заболевания, в свою очередь, выделяют следующие формы:
- абортивная – дебютирует остро, длится 2-3 суток, затем симптомы инволюционируют;
- ареактивная – начало неострое, признаки воспаления проявляются постепенно, течение вялое;
- центральная – воспаление протекает в глубоких отделах легкого;
- мигрирующая – в воспалительный процесс вовлекаются участки легкого, расположенные рядом с первичным;
- массивная – характерно быстрое распространение воспалительного процесса на другие доли легкого;
- тифоподобная – патологический процесс развивается постепенно, симптоматика напоминает брюшной тиф;
- аппендикулярная – напоминает клиническую картину аппендицита, воспаление чаще развивается в нижних долях легкого;
- менингеальная – характерны менингеальные симптомы.
Крупозная пневмония может осложняться развитием выпотного плеврита, гангрены легкого, гнойного перикардита, инфекционно-токсического шока, гнойного менингита, сердечно-легочной недостаточности.
Стадии крупозной пневмонии
Выделяют четыре стадии крупозной пневмонии:
- Стадия гиперемии и прилива – воспалительный процесс в альвеолах приводит к их расширению и появлению в них экссудата; начало диапедеза эритроцитов в просвет альвеол; отмечаются сосудистые нарушения; продолжительность 1–3 суток.
- Стадия красного опеченения – усиливается диапедез эритроцитов, воспалительный экссудат обогащается белками с выпадением фибрина, из-за фибринозного выпота пораженное легкое становится более плотным, приобретает темно-красный оттенок, капилляры сдавливаются, что обусловливает нарушение питания легочной ткани; длительность 1–3 дня.
- Стадия серого опеченения – происходит инфильтрация лейкоцитами промежуточной ткани легких вокруг мелких вен и капилляров; пораженное легкое приобретает сероватый оттенок, продолжительность от 2 до 6 суток.
- Стадия разрешения – фибринозный экссудат постепенно разжижается под действием протеолитических ферментов, которые начинают выделять лейкоциты, и выводится из легкого; длится 2–5 дней.
Изредка стадия серого опеченения может предшествовать стадии красного опеченения.
Симптомы крупозной пневмонии
При крупозной пневмонии может поражаться одна доля легкого, одно или оба легких. Тяжесть течения заболевания зависит от объема поражения.
Начало заболевания, как правило, острое. Температура тела повышается до 39-40 ˚С, возникают сильный озноб, общая слабость, вялость, головная боль, одышка, боли в грудной клетке. Иногда наблюдается гиперемия щек, более выраженная на стороне поражения, диарея или запоры. На третьи-четвертые сутки появляется кашель с отделением характерной для крупозной пневмонии ржавой мокроты.
При условии ранней диагностики заболевания и адекватного лечения прогноз благоприятный.
С прогрессированием патологического процесса возникают болевые ощущения в боку со стороны поражения. Боль может иррадиировать в живот или плечо, обычно исчезает спустя несколько дней. При сохранении боли на более длительный срок существует вероятность развития эмпиемы плевры. Грудная клетка со стороны поражения несколько отстает в акте дыхания, при этом в дыхании участвует вспомогательная мускулатура.
При тяжелом течении заболевания наблюдается цианоз носогубного треугольника, кожные покровы сухие и горячие, конечности при этом холодные. Общее состояние пациента тяжелое, дыхание учащенное поверхностное с раздуванием крыльев носа, пульс частый, сердечные тоны глухие, артериальное давление снижено, может появиться аритмия.
Особенности протекания заболевания у детей
Крупозной пневмонии у детей не свойственна высокая лихорадка, выраженный озноб и болевые ощущения в боку.
У детей младшего возраста в первые дни заболевания кашель отсутствует. Симптомами крупозной пневмонии у них являются сухость губ и языка, тошнота и рвота, вздутие живота, боли в животе, напоминающие таковые при аппендиците, отсутствие ригидности мышц передней брюшной стенки, бледность кожных покровов, учащенное дыхание, возбуждение или заторможенность, иногда увеличение печени в размерах. В некоторых случаях наблюдаются ригидность мышц затылка, сильные головные боли, судороги, бред, галлюцинации, в связи с чем может быть ошибочно диагностирован менингит. По мере развития патологического процесса менингеальные симптомы исчезают, появляется типичная для крупозной пневмонии клиническая картина.
Заболевание диагностируется во всех возрастных группах, однако чаще регистрируется у пациентов в 18–40 лет, у детей крупозная пневмония встречается редко.
У детей в 7–16 лет заболевание, как правило, протекает типично.
Температура тела нормализуется на 5–9-е сутки от момента начала заболевания, воспалительные изменения в легких исчезают довольно быстро.
Читайте также:
5 способов снизить температуру без лекарств
8 факторов, вредящих здоровью легких
Лечение йодной сеткой: 5 проблем, которые можно решить
Диагностика
Для постановки диагноза проводят сбор жалоб и анамнеза, физикальную диагностику, инструментальное и лабораторное исследование.
 Источник: zdorovie-legkie.ru
Источник: zdorovie-legkie.ru
В ходе физикальной диагностики на I стадии крупозной пневмонии отмечается сохранение везикулярного дыхания, притупленно-тимпанический перкуторный звук, крепитация. Для II стадии заболевания характерны тупой перкуторный звук, бронхиальное дыхание, сниженная подвижность нижнего легочного края на стороне пораженния. На III стадии определяются признаки, характерные для I стадии.
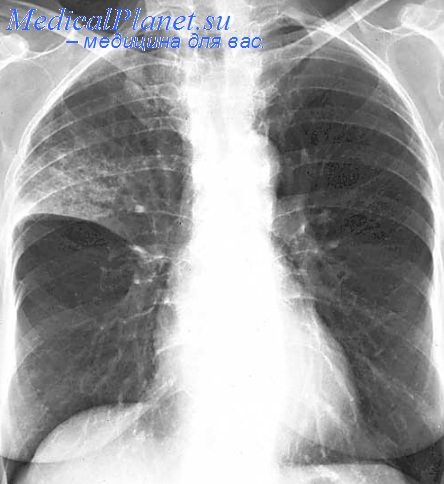
Одним из наиболее информативных инструментальных методов диагностики крупозной пневмонии является рентгенологическое исследование. Для подтверждения диагноза может потребоваться компьютерная или магниторезонансная томография.
Лабораторная диагностика включает общий и биохимический анализ крови, общий анализ мочи, бактериологическое исследование мокроты с антибиотикограммой. В общем анализе крови на пике болезни определяется повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, повышение скорости оседания эритроцитов. Также повышается содержание глобулинов, фибриногена, обнаруживаются изменения в газовом составе крови, уменьшается диурез, повышается удельный вес мочи.
Дифференциальная диагностика проводится с очаговой сливной, казеозной пневмонией.
Лечение крупозной пневмонии
Лечение крупозной пневмонии осуществляется в условиях стационара. В тяжелых случаях может потребоваться госпитализация пациента в отделение интенсивной терапии.
Основными путями передачи инфекции являются воздушно-капельный, гематогенный и лимфогенный.
Основное медикаментозное лечение крупозной пневмонии заключается в приеме антибактериальных препаратов. До получения результатов исследования мокроты назначаются антибиотики широкого спектра действия, после идентификации возбудителя и определения его чувствительности к антибактериальным средствам препарат заменяют на тот, к которому чувствительность наиболее высока. Дополнительно назначаются муколитические препараты, жаропонижающие средства. С целью нормализации газообмена больным крупозной пневмонией показана оксигенотерапия.
 Источник: texashealth.org
Источник: texashealth.org
С 3-4-х суток от момента начала заболевания назначается ингаляционная терапия (ультразвуковые аэрозольные ингаляции антибактериальных средств и пр.), курс лечения обычно составляет от 10 до 15 процедур. На стадии разрешения может использоваться физиотерапия (импульсная ультравысокочастотная терапия, ультрафиолетовое облучение, магнитотерапия).
Возможные осложнения крупозной пневмонии и последствия
Крупозная пневмония может осложняться развитием выпотного плеврита, гангрены легкого, гнойного перикардита, гнойного медиастинита, сепсиса, инфекционно-токсического шока, абсцесса головного мозга, гнойного менингита, гнойного артрита, сердечно-легочной недостаточности.
Прогноз
При условии ранней диагностики заболевания и адекватного лечения прогноз благоприятный. В случае несвоевременной диагностики, развития тяжелых осложнений крупозной пневмонии (особенно у иммунокомпрометированных лиц и пациентов, страдающих алкоголизмом) прогноз ухудшается, возможен летальный исход.
Профилактика
С целью профилактики крупозной пневмонии рекомендуется:
- своевременное и адекватное лечение инфекционных заболеваний, особенно респираторных;
- отказ от самолечения антибиотиками;
- избегание травм грудной клетки;
- избегание переохлаждения;
- рациональный режим труда и отдыха;
- отказ от вредных привычек;
- рациональное питание.
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Источник


