План обследования больного с пневмонией
Врач должен изучить историю болезни и провести медицинский осмотр, включая прослушивание легких.
При подозрении на пневмонию, доктор обычно проводит следующие анализы:
Анализы крови используются для подтверждения инфекции и определения типа микроорганизмов, вызывающих инфекцию. Однако точная идентификация не всегда возможна. Повышенные лейкоциты в общем анализе крови и С-реактивный белок в биохимическом анализе косвенно указывают на наличие бактериального воспаления в организме.
Рентгенограмма грудной клетки. Это позволяет врачу определить локализацию воспаления легких.
Пульсоксиметрия – измерение уровня кислорода в крови. Пневмония нарушает газообмен в легких.
Анализ мокроты. Образец отделяемого из легких (мокроты) берется после глубокого кашля и анализируется, чтобы помочь точно определить возбудителя инфекции.
Врач может назначить дополнительные анализы, если пациент старше 65 лет, находится в больнице или имеются серьезные симптомы или проблемы со здоровьем. Они могут включать в себя:
Компьютерная томография. Послойное исследование лёгочной ткани, чтобы получить более детальное изображение легких.
Пункция плевральной полости. Если в плевральной полости выявляется жидкость, ее извлекают, вставляя иглу между ребрами в плевральную полость, в полученной жидкости исследуют клеточный состав и сеят на специальные среды, пытаясь выявить возбудителя.
Лечение пневмонии
Лечение пневмонии направлено на подавление инфекции и предотвращение осложнений. Людей с внебольничной пневмонией обычно можно лечить в домашних условиях с помощью лекарств. Большинство симптомов пропадает через несколько дней или недель, чувство усталости может сохраняться в течение месяца или более.
Конкретные методы лечения зависят от типа возбудителя и тяжести пневмонии, возраста и общего состояния здоровья пациента. Варианты включают в себя:
Антибиотики. Эти лекарства используются для лечения бактериальной пневмонии. Обычно до получения результатов микробиологического обследования назначают антибиотик широкого спектра действия. Может потребоваться время, чтобы определить тип бактерий, вызывающих пневмонию, и выбрать подходящий антибиотик для лечения. Если состояние пациента не улучшается, обычно в течение 2-3 дней, производится смена антибиотика.
Лекарства от кашля. Поскольку кашель помогает выводить мокроту из легких, не стоит полностью избавляться от кашля. Кроме того, вы должны знать, что очень мало исследований посвящено эффективности отпускаемых без рецепта лекарств от кашля. Если вы решите принимать средство от кашля, то используйте минимально возможную дозу, которая поможет вам отдохнуть. Отдельно следует упомянуть отхаркивающее препараты, которые облегчают отхождение мокроты, не угнетают кашлевой рефлекс.
Жаропонижающие/Обезболивающие. Вы можете принимать их по мере необходимости для снижения высокой температуры и уменьшения дискомфорта в грудной клетке при плевральной боли. К ним относятся такие препараты, как парацетамол, аспирин, Ибупрофен и другие противовоспалительные препараты.
Госпитализация при пневмонии
Может потребоваться госпитализация, если:
- Пациент старше 65 лет
- Снизилась функция почек (мало мочи)
- Систолическое артериальное давление ниже 90
- Диастолическое артериальное давление 60 мм или ниже
- Учащенное дыхание (30 или более вдохов в минуту)
- Есть признаки нарушения сознания
- Температура тела ниже нормы
- пульс в покое ниже 50 или выше 100
Госпитализация осуществляется либо в терапевтические отделения, либо в отделения интенсивной терапии, если необходима коррекция жизненных функций.
Дети могут быть госпитализированы, если:
- Они моложе 2 месяцев
- Они вялые или чрезмерно сонливы
- У них проблемы с дыханием
- У них низкий уровень кислорода в крови
- Они кажутся обезвоженными
Образ жизни и домашние средства
Эти советы помогут вам быстрее восстановиться и снизить риск осложнений:
Уделите отдыху больше времени. Не возвращайтесь на учебу или на работу, пока температура не станет нормальной и не прекратится кашель с мокротой. Будьте осторожны, даже когда вы начинаете чувствовать себя лучше: поскольку пневмония может рецидивировать, лучше не возвращаться к повседневной работе, до полного восстановления. Во всех действиях советуйтесь с лечащим врачом.
Пейте много жидкости, особенно воды.
Принимайте препараты, как это предписано лечащим врачом. До полного выздоровления.
Подготовка к визиту врача
Следует начать с посещения терапевта или вызова врача скорой помощи. Эти специалисты могут направить к инфекционисту или пульмонологу при необходимости.
Вот некоторая информация, которая поможет вам подготовиться к встрече и узнать, чего ожидать.
Что ты можешь сделать:
- Ведите учет любых симптомов, в том числе вашей температуры
- Запишите особенности вашего здоровья, включая недавние госпитализации
- Запишите ключевую личную информацию, в том числе информацию о лучевой нагрузке, воздействии химических веществ или токсинов или о недавних поездках
- Составьте список всех лекарств, витаминов и добавок, которые вы принимаете, особенно антибиотиков, поскольку это может привести к лекарственно-устойчивой пневмонии
- Возьмите с собой члена семьи или друга, если это возможно
- Запишите вопросы, чтобы спросить доктора
Вот некоторые основные вопросы, которые следует задать врачу:
- Чем, вероятно, вызваны мои симптомы?
- Какие анализы мне нужны?
- Какое лечение вы рекомендуете?
- Нужна ли мне госпитализация?
- У меня есть другие проблемы со здоровьем. Как повлияет на них моя пневмония?
- Есть ли какие-то ограничения?
- Не стесняйтесь задавать другие вопросы.
Будьте готовы ответить на вопросы, которые может задать ваш врач:
- Когда у вас появились первые симптомы?
- У вас была пневмония раньше? Если да, то в каком легком?
- Ваши симптомы были постоянными или периодическими?
- Вы путешествовали или подвергались воздействию химикатов или токсичных веществ?
- Были ли у вас больные люди дома, в школе или на работе?
- Вы когда-нибудь курили?
- Сколько алкоголя вы потребляете в неделю?
- Ставили ли вы вакцины против гриппа или пневмонии?
Для профилактики пневмонии:
- Не курите
- Пейте много жидкости
- Правильно питайтесь
- Отдыхайте
- Занимайтесь физкультурой
- Будьте оптимистом
Источник
Пневмонией называют воспаление легких. Это острое инфекционное заболевание, которое может иметь разную природу: бактериальную, вирусную, грибковую, аспирационную. Наиболее часто болезнь вызывает бактерия пневмококк.

Главный симптом пневмонии – удушье на фоне высокой температуры тела. При вдохе человек чувствует боль в груди, кашляет с обильным выделением гнойной мокроты, истекает потом, его знобит. У пожилых людей, лежачих больных, при поражении незначительной части легких клиническая картина может быть стертая.
Чтобы поставить диагноз, нужно обратиться к врачу терапевту (педиатру) или пульмонологу. Диагностика пневмонии включает в себя рентген грудной клетки, исследование мокроты, анализ крови. В догоспитальный период проводится сбор жалоб и аускультация – выслушивание легких фонендоскопом для определения шумов и хрипов.
По каким симптомам можно распознать пневмонию?
Самым первым основанием подозревать воспаление легких является характерная для болезни клиническая картина. Распознавать пневмонию позволяют следующие симптомы:
- озноб и повышенное потоотделение;
- жар, температура тела 38-40 градусов;
- удушающий кашель;
- затрудненное дыхание, особенно вдох;
- боль в груди;
- отделение при кашле мокроты желтого, зеленого, розового, красно-бурого цвета;
- побледнение губ, ногтей, пальцев – симптом кислородного голодания;
- одышка;
- ломота в теле;
- усталость, потеря аппетита.
Внимание! Воспаление легких можно вылечить, если своевременно обратиться в больницу. Обнаружив симптомы пневмонии, следует вызвать врача на дом или позвонить в скорую помощь. Заболевание быстро прогрессирует. По статистике, более 50% случаев смерти от пневмонии приходится на тех, кто занимался самолечением или не смог своевременно распознать болезнь. Нередко диагноз «пневмония» устанавливает уже судмедэксперт.

Картина болезни у взрослых, пожилых и детей
Проявления пневмонии могут быть нетипичными. Иногда заболевание протекает практически бессимптомно, без высокой температуры и изнурительного кашля. Однако неизменно присутствуют 3 признака:
- немотированная слабость, сонливость;
- легкий жар – температура 37-37,5;
- сильное потоотделение во время сна.
Скрытый воспалительный процесс характерен для людей с ослабленным иммунитетом, лежачих больных, новорожденных детей и пожилых лиц старше 65 лет. Пожилой человек также может жаловаться на спутанность сознания. В среднем, дети до 5 лет и старики болеют пневмонией в 2-3 раза чаще, чем взрослый человек в расцвете сил. Диагностировать болезнь у них сложнее.
Диагностика
Наиболее часто воспалению легких предшествует заболевание верхних дыхательных путей – ОРЗ, простуда, грипп, трахеит и другие. Одна болезнь плавно перетекает в другую, и даже врачу не всегда удается «словить» этот момент. Поэтому важно повторно прийти на консультацию, если лечение простудного заболевания не помогает, и улучшений нет. Для диагностики пневмонии первично проводят следующие мероприятия.
1. Сбор анамнеза. Пациент опрашивается на предмет жалоб, продолжительности болезни, наличие сопутствующих заболеваний, принимаемом лечении. Врач задает ряд вопросов. «Начинаете ли вы часто дышать или задыхаетесь, когда отдыхаете? Когда впервые появился кашель, и как он изменился со временем? Откашливаете ли вы желтую, розовую или зеленую мокроту? При вдохе или выдохе ощущаете или нет боль в области груди?».

2. Выслушивание легких. Следующим шагом проводится аускультация. Врач просит оголить верхнюю часть тела и правильно, глубоко дышать. С помощью фонендоскопа он будет слушать, как раскрываются легкие, и какой при этом получается звук. При подозрении на пневмонию выслушивание проводится особенно тщательно, обязательно спереди и сзади. Врач может постукивать по спине, засекать секундомером время вдоха и выдоха. На воспаление легких указывает поверхностное бронхиальное дыхание и отставание пораженной стороны. Кроме того, отчетливо слышны мелкопузырчатые хрипы, шумы, скрежет. Простукивание позволяет примерно определять зону поражения – непосредственно над ней отзвук короткий, глухой.
3. Диагностическое исследование. Чтобы подтвердить диагноз и установить причину воспаления легких, врач назначит ряд анализов. Выявление пневмонии может включать в себя разный набор тестов.
Основные методы
Наиболее доступным и достоверным способом диагностировать пневмонию является проведение рентгенографии грудной клетки или флюорографии, если пациент старше 15 лет. Снимок позволяет увидеть очаги воспаления, которые называют «затемнениями». На деле они представляют собой белые пятна, потому как изображение – это негатив. Диагностика проводится в комплексе с лабораторно-инструментальными исследованиями, что позволяет отличать воспаление легких от схожих по симптоматике болезней. Стандартный набор анализов, необходимый для постановки диагноза включает в себя:
- рентген грудной клетки (флюорография);
- лабораторный анализ мокроты;
- общий анализ крови.
На пневмонию указывают очаговые затемнения на снимке. При этом также наблюдается деформация и усиление сосудисто-легочного рисунка. Пятна могут иметь разный диаметр: до 3 мм считаются мелкоочаговыми, 4-7 мм – среднеочаговыми, 8-12 – крупноочаговыми. Если воспалением легких болеет ребенок, то вовлекаются нижние отделы, а размер затемнений составляет 1-2 мм.
Кровь при пневмонии имеет следующие отклонения от нормы: повышается количество лейкоцитов, СОЭ, нейтрофилов, наблюдается сдвиг лейкоцитарной формулы влево. Мокрота имеет воспалительный характер – в ней появляются лейкоциты. В выделениях обнаруживаются спирали Куршмана, эпителиальные клетки, элементы крови, кристаллы Шарко-Лейдена, альвеолярные макрофаги. Посев мокроты на питательные среды позволяет выявить возбудителя и правильно выбрать антибиотик для лечения.
Внимание! При воспалении легких рентген делают как минимум дважды: при поступлении в больницу и при выписке.

Дополнительные методы
При подозрении на осложнения пневмонии (абсцесс, отек легких, плеврит, обструкция и другие) назначаются дополнительные анализы и исследования. Кроме того, они необходимы, если нужно провести дифференциальный анализ. Пневмония имеет схожие клинические проявления с рядом других заболеваний дыхательной системы. Важно исключить туберкулез и раковые опухоли.
1. КТ, МРТ (компьютерная томография, магнитно-резонансная томография). Оба исследования дают объемное изображение легких и других органов. Это позволяет обнаруживать различные осложнения, новообразования, инородные предметы. При КТ используются рентген лучи, которые более эффективны для диф-диагностики туберкулеза. При МРТ сканирование электромагнитное, и лучше показывает состояние мягких тканей, сосудов, суставов. Его могут назначить для дифференциации пневмонии и опухоли.
2. Бронхоскопия. Эндоскопический метод исследования, позволяющий узнавать о наличии опухолей, воспалений, инородных тел в бронхолегочной системе.
3. Микроскопия мазков мокроты. При подозрении на атипичного возбудителя или туберкулез, мазки окрашивают по Цилю-Нильсену. Чтобы дифференцировать пневмококки, стрептококки, стафилококки, окраску проводят по Грамму.
4. Биохимический анализ крови, УЗИ сердца. Назначаются для исключения осложнений со стороны других органов.
В заключение, диагноз «воспаление легких» должен основываться на результатах рентгенологического и лабораторно-инструментального исследования.
Имеет значение установление этиологии заболевания. Пневмония бывает пневмококковая, стрептококковая, стафилококковая, вирусная, аспирационная (наиболее часто при проглатывании инородных тел детьми, попадании рвотных масс в дыхательные пути).
Диагностика также позволяет выявлять степень и характер поражения легких: очаговая, крупозная, долевая, сегментарная пневмония. Лечение назначается соответственно типу воспаления. Зачастую требуется госпитализация пациента. Антибиотики при таком диагнозе вводятся внутривенно либо внутримышечно. Домашний режим лечения возможен, если диагностирована начальная стадия воспаления, и человек берет всю ответственность за здоровье на себя.
Источник
Министерство здравоохранения Российской Федерации направляет для использования в работе алгоритм оказания помощи взрослому населению с внебольничными пневмониями, разработанный совместно с главным внештатным специалистом пульмонологом Министерства здравоохранения Российской Федерации С.Н. Авдеевым.
Просим довести указанный алгоритм до медицинских организаций субъектов Российской Федерации, оказывающих медицинскую помощь взрослому населению, а также организовать обучение медицинских работников по вопросам оказания медицинской помощи взрослому населению с внебольничными пневмониями в соответствии с алгоритмом.
О принятых мерах доложить в Министерство здравоохранения Российской Федерации в срок до 20 марта 2020 г.
Приложение: указанное на 13 л. в 1 экз.
Алгоритм оказания медицинской помощи взрослому населению с внебольничными пневмониями
Пневмонии — группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
Наиболее важный с клинической точки зрения принцип предусматривает подразделение пневмонии на внебольничную пневмонию (ВП) и нозокомиальную пневмонию (НП).
Внебольничной считают пневмонию, развившуюся вне стационара, либо диагностированную в первые 48 часов с момента госпитализации.
ВП у пациентов с выраженной иммуносупрессией, включая лиц с ВИЧ-инфекцией, врожденными иммунодефицитами, получающих химиотерапию и/или иммунодепрессанты, реципиентов трансплантатов донорских органов и тканей отличаются от общей популяции по этиологии, характеру течения и прогнозу и не рассматриваются в рамках настоящего методического письма.
Тяжелая ВП — это особая форма заболевания, характеризующаяся развитием дыхательной недостаточности (ДН) и/или признаками сепсиса и органной дисфункции. Такие больные нуждаются в неотложной госпитализации в отделение анестезиологии и реанимации (ОАР).
Для выявления лиц, нуждающихся в неотложной госпитализации в ОАР, используются критерии Американского торакального общества/Американского общества по инфекционным болезням (ATS/IDSA).
В случае госпитализации прогностически важным является быстрое, не позже 4 часов после постановки диагноза, начало антибактериальной терапии (АБТ). В случае развития тяжелой ВП это время следует сократить до 1 часа.
Подозрение на пневмонию у врача должно возникать при:
1. Наличии у больного остро появившейся лихорадки (температура тела 38°С и выше) без признаков инфекции верхних дыхательных путей, в том числе:
— в сочетании с жалобами на кашель;
— одышку;
— ЧД 20/мин и выше;
— отделение мокроты;
— и/или при появлении боли в грудной клетке при дыхании.
Либо у больных острой респираторной вирусной инфекцией, у которых имеется повышенная температура несоответствующая тяжести течения ОРВИ (температура тела более 37,5°С), сохраняющаяся более 3-х суток, с кашлем с мокротой, локальными изменениями физикальных данных над легочными полями (см. ниже), появлением болей в грудной клетке при дыхании, симптомов интоксикации (снижение или потеря аппетита, повышенная утомляемость и потливость).
Всем таким пациентам должна быть выполнена рентгенография грудной клетки (не флюорография!), а также проведен общий анализ крови и биохимический анализ крови (в том числе определен уровень СРВ, креатинина и мочевины).
Наличие в общем анализе крови — лейкоцитоз > 10 х 109/л указывает на высокую вероятность бактериальной инфекции, а лейкопения < 3 х 109/л или лейкоцитоз > 20 х 109/л являются прогностически неблагоприятными признаками.
Физикальные признаки пневмонии:
— укорочение (притупление) перкуторного тона над пораженным участком легкого;
— локально выслушиваемое бронхиальное дыхание;
— усиление бронхофонии и голосового дрожания;
— локальные звучные мелкопузырчатые хрипы/крепитация.
У ряда пациентов (например, у пожилых) объективные признаки пневмонии могут отличаться от типичных проявлений заболевания или отсутствовать вовсе.
Рентгенологическая картина ВП:
Диагностика ВП практически всегда предполагает обнаружение инфильтративных изменений в легких.
При подтверждении диагноза пневмонии следует определить степень тяжести пневмонии:
Нетяжелое течение пневмонии — больные могут получать лечение амбулаторно или в стационарных отделениях общего профиля (терапевтических, пульмонологических),
Тяжелое течение пневмонии — больные лечатся только в стационаре, требуется неотложная госпитализация в ОАР.
Примечание: Самым важным является определение наличия органной дисфункции (дыхательной, сердечно-сосудистой, почечной или печеночной, церебральной недостаточности), при которой пациент немедленно должен быть госпитализирован в ОАР.
Для определения степени выбора места лечения необходимо использовать шкалу CURB-65.
Шкала CURB-65 включает анализ 5 признаков:
1) нарушение сознания, обусловленное пневмонией,
2) повышение уровня азота мочевины > 7 ммоль/л,
3) тахипноэ 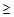
30/мин,
4) снижение систолического артериального давления < 90 мм рт.ст. или диастолического 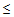
60 мм рт.ст.,
5) возраст больного 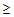
65 лет.
Наличие каждого признака оценивается в 1 балл, общая сумма может варьировать от 0 до 5 баллов, риск летального исхода возрастает по мере увеличения суммы баллов.
Группы CURB-65:
I группа (нетяжелое течение, летальность 1,5%) 0-1 балл: Амбулаторное лечение;
II группа (нетяжелое течение, летальность 9,2%) 2 балла: Госпитализация (предпочтительно) или амбулаторное лечение с ежедневным наблюдением;
III группа (тяжелое течение, летальность 22%) >3 баллов: Неотложная госпитализация.
У всех госпитализированных больных необходима оценка тяжести ВП по следующим критериям1:
Наличие одного «большого» или трех «малых» критериев являются критериями тяжелой ВП и показанием к немедленной госпитализации пациента в ОАР.
При наличии 0-1 баллов по шкале CURB-65 и отсутствии критериев тяжелой ВП следует учитывать наличие других прогностически неблагоприятных факторов, которые могут определять целесообразность госпитализации больного:
— Возраст >60 лет,
— Гипетрермия > 390С
— ЧД >24/мин, участие вспомогательной мускулатуры в акте дыхания
— Сатурация кислорода <93% при пульсоксиметрии
— лабораторные показатели: лейкопения (лейкоциты периферической крови < 3,0 х 109/л) или гиперлейкоцитоз (> 25.0 х 109/л), гематокрит < 30% или анемия (гемоглобин < 90 г/л),
— данные рентгенографии органов грудной клетки: инфильтрация, локализующаяся более чем в одной доле; наличие полости (полостей) распада, быстрое прогрессирование инфильтративных изменений в легких (увеличение размеров инфильтрации > 50% в течении ближайших 2-х суток,
— наличие сопутствующих заболеваний: ХОБЛ, злокачественные новообразования, сахарный диабет, ХБП, застойная сердечная недостаточность, алкоголизм, наркомания, цирроз печени, выраженный дефицит массы тела, цереброваскулярные заболевания.
Примечание: при нетяжелом течении пневмонии, но при следующих ситуациях:
1) неэффективность стартовой антибиотикотерапии,
2) невозможность адекватного ухода и выполнения всех врачебных предписаний в домашних условиях,
Пациент также может быть госпитализирован в стационар.
Всем больным ВП тяжелого течения рекомендовано выполнение компьютерной томографии.
Показаниями для компьютерной томографии также являются:
1) отсутствие изменений в легких на рентгенограмме при высокой клинической вероятности пневмонии,
2) выявление нетипичных рентгенологических изменений у больного с предполагаемой пневмонией (обтурационный ателектаз, инфаркт легкого на почве тромбоэмболии легочной артерии, абсцесс легкого и др.),
3) рецидивирующие инфильтративные изменения в той же доле легкого (сегменте), что и в предыдущем эпизоде заболевания, или при затяжном течении пневмонии (> 4 недель).
Антибактериальная терапия ВП в амбулаторных условиях
(Федеральные клинические рекомендации по внебольничной пневмонии, 2019 г.)
В амбулаторных условиях могут получать лечение пациенты с нетяжелой пневмоний, не требующие госпитализации.
Выбор АБ препаратов осуществляется с учетом следующий факторов риска:
1. Прием системных антибиотиков в течение 3 месяцев (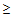
2-х дней)
2. Хронические заболевания (ХОБЛ; сердечная недостаточность; сахарный диабет; хроническая болезнь почек; цирроз печени; алкоголизм), наркомания, дефицит питания
3. Недавняя госпитализация (< 3 месяцев), пребывание в домах престарелых/интернатах, в/в введение лекарственных препаратов, гемодиализ, лечение ран в домашних условиях.
АБ у больных без факторов риска:
1. Амоксициллин 1000 мг внутрь 3 раза в день
АБ выбора у больных с факторами риска:
1) Амоксициллин/клавуланат внутрь 1000 мг 2 раза в день
2) Моксифлоксацин 400 мг внутрь 1 раз в день
3) Левофлоксацин 500 мг внутрь 2 раза в день
Примечание: все пациенты с температурой тела выше 38,00С должны на протяжении всего эпидимического сезона по заболеваемости ОРВИ и гриппа рассматриваться как потенциально страдающие высокопатогенным гриппом H1N1, коронаровирусной или вирусной пневмонией.
Отличительные особенности вирусных пневмоний:
1. На старте — типичная картина ОРВИ, минимальные аускультативные изменения, минимальные изменения при рентгенографии органов грудной клетки
2.»Стремительный» характер ухудшения течения заболевания
3. Развитие острого респираторного дистресс-синдром (ОРДС),
4. Отсутствие лейкоцитоза и значимого повышения СРБ.
Для верификации вирусного генеза пневмонии необходимо:
1) уточнить эпидемиологический анамнез (был ли пациент с ОРВИ в окружении, семье, находился ли больной или его окружение, родственники за рубежом в предшествующие 14 дней,
2) исследовать методом ПЦР мокроту (или, при ее отсутствии комбинированный респираторный мазок) на грипп и коронавирусную инфекцию для подтверждения и расшифровки вирусной этиологии заболевания (при госпитализации: всем обязательно в день поступления или на следующее утро после госпитализации)
Всем больным, при осмотре на дому, в приемном покое и т.д. необходимо измерять сатурацию с помощью пульсоксиметра, при подозрении на грипп, рекомендовать госпитализацию.
Всем пациентам, осмотренным на дому или обратившимся в приемный покой медицинской организации (в т.ч. в условиях инфекционного отделения) — выполнять рентгенографию органов грудной клетки (прямая + боковая проекция), пульсоксиметрию (с фиксацией результатов в медицинской карте больного!) и назначить общий анализ крови с лейкоцитарной формулой (для вирусной пневмонии характерны лейкопения, тромбоцитопения и лимфопения).
В случае отказа пациента от госпитализации (отказ фиксируется в медицинской документации и пишется рукой самого пациента!), назначить пациенту противовирусную и антибактериальную терапию внутрь:
1. Осельтамивир — 75 мг 2 раза в сутки,
2. Амоксициллин 1000 мг 3 раза в день, Амоксициллин/клавуланат 1000 мг 2 раза в день, моксифлоксацин 400 мг 1 раза в день или левофлоксацин 500 мг 2 раза в день (критерии выбора конкретного препарата см. выше)
Частота клинических осмотров больного пневмонией участковым терапевтом
Критерии эффективности антибактериальной терапии.
Первоначальная оценка эффективности терапии должна проводиться через 48-72 часов после начала лечения (повторный осмотр). Целесообразен телефонный контакт с пациентом на следующий день после начала терапии.
Основными критериями эффективности в эти сроки являются:
— снижение температуры,
— уменьшение симптомов интоксикации и выраженности основных симптомов пневмонии.
— Если у пациента сохраняется высокая температура тела и симптомы интоксикация, или симптоматика прогрессирует, то такого пациента следует госпитализировать в стационар.
— Порядок действий при оказании помощи больному с пневмонией:
— Бригада скорой медицинской помощи (далее — БСМП) или терапевт, направляющий больного в приемное отделение, сообщает по телефону в приемное отделение о прибытии пациента с признаками пневмонии. В талоне БСМП обязательно указывается сатурация на момент транспортировки.
— Получив информацию, диспетчер приемного отделения вызывает врача-терапевта, а при необходимости — врача анестезиолога-реаниматолога.
Показания для вызова врача анестезиолога — реаниматолога:
— ЧСС 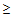
125 в минуту,
— ЧДД 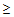
30 в минуту,
— SpО2 (на воздухе) < 90%,
— температура тела > 39.50С или < 35,5 0С,
— САД < 90 мм. рт. ст. или ДАД < 60 мм. рт. ст.
Врач анестезиолог-реаниматолог, получив информацию о прибытии пациента, прибывает в приемное отделение в течение 10-15 минут и ожидает пациента. Врач-терапевт также прибывает в приемное отделение сразу после получения информации и ожидает пациента. Бригада скорой медицинской помощи по прибытии в приемное отделение передает документы диспетчеру, а пациента — врачу-терапевту и врачу анестезиологу-реаниматологу.
При поступлении пациента в приемное отделение врач анестезиолог-реаниматолог оценивает его состояние. Если состояние пациента тяжелое — врач анестезиолог-реаниматолог выполняет мероприятия по восстановлению жизненно-важных функций и принимает решение о немедленной госпитализации в ОАР.
Если состояние пациента стабильное — врач-терапевт оценивает состояние пациента, выписывает назначение на исследование крови (развернутый общий анализ крови, биохимический анализ крови (креатинин, мочевина, АЛТ, ACT, общий белок, билирубин, СРБ, RW), и передает назначение медицинской сестре приемного отделения. Затем врач-терапевт осуществляет сбор анамнеза, производит осмотр пациента, измеряет сатурацию и делает назначение на рентгенографию органов грудной клетки. SpО2 в обязательном порядке фиксируется в медицинской документации, в том числе при первичном осмотре.
В то время как врач-терапевт собирает у пациента анамнез заболевания, медицинская сестра проводит забор крови и доставляет пробирки в клинико-диагностическую лабораторию.
Пациенту в стабильном состоянии проводится рентгенография органов грудной клетки в прямой и боковой проекциях. После получения описание рентгенограммы врач-терапевт оценивает необходимость назначения дополнительных исследований КТ, ЭХО-КГ, фибробронхоскопия) и консультаций узких врачей-специалистов.
Врач-терапевт на основании рентгенограммы, результатов исследования крови и дополнительных исследований (если они проводились) принимает решение о клиническом диагнозе и госпитализирует пациента в стабильном состоянии в отделение, а при наличии критериев тяжелого течения пневмонии — в АРО.
Лечение пациентов с пневмонией в отделении терапевтического профиля
При госпитализации пациента в терапевтическое отделение следует разделять больных на группы с учетом факторов риска:
Выбор АБ препаратов осуществляется с учетом следующий факторов риска:
1. Прием системных антибиотиков в течение 3 месяцев (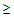
2-х дней)
2. Хронические заболевания (ХОБЛ; сердечная недостаточность; сахарный диабет; хроническая болезнь почек; цирроз печени; алкоголизм), наркомания, дефицит питания
3. Недавняя госпитализация (<3 месяцев), пребывание в домах престарелых/интернатах, в/в введение лекарственных препаратов, гемодиализ, лечение ран в домашних условиях.
1. АБ терапия у пациентов без факторов риска:
1.1. АБ выбора: амоксициллин/клавуланат 1,2 г в/в 3 раза в день или ампициллин/сульбактам 1,5 г 4 раза в день.
1.2. Альтернатива:
Левофлоксацин 500 мг в/в 2 раза в день или моксифлоксацин 400 мг в/в 1 раз в день
2. АБ терапия у пациентов с факторами риска:
2.1. АБ выбора: Амоксициллин/клавуланат 1,2 гр в/в 3 раза в день или ампициллин/сульбактам 1,5 г 4 раза в день, например, цефтриаксон 2,0 г в/в 1-2 раз в день или цефотаксим 2,0 г в/в 2-3 р/день), Левофлоксацин в/в 500 мг 2 раза в день или моксифлоксацин 400 мг в/в 1 раз в день;
2.2. Альтернатива: Цефтаролин 600 мг 2 раза в день
При наличии показаний, всем пациентам дополнительно к АБТ могут назначаться противовирусные препараты в соответствии с принятыми стандартами.
Оценивать эффективность антибактериальной терапии следует через 48-72 часа.
Контроль OAK, СРБ производится на 3-й сутки, при улучшении, далее на 10-14 сутки, перед выпиской.
Контроль СРБ производится только количественно (!).
Контрольная рентгенография органов грудной клетки выполняется при клиническом ухудшении больного немедленно
Критериями для выписки больного из стационара служат:
— Стойкая нормализация температуры тела (более 3-х суток),
— Отсутствие лейкоцитоза или лейкопении в OAK,
— Значимое снижение уровня СРБ (>50% от исходного)
— Убедительная положительная клиническая динамика (уменьшение выраженности или полный регресс симптомов и признаков пневмонии)
Примечание: в случае госпитализации пациента с подозрением на вирусную пневмонию или грипп лечебная схема должна включать в себя противовирусные препараты, в соответствии с разработанными Министерством здравоохранения Российской Федерации методическими рекомендациями.
При поступлении пациента в терапевтическое отделение необходимо выполнить общий анализ мокроты и бактериоскопию на БК, культуральное исследование мокроты, ЭКГ, по показаниям — ЭХО-КГ, УЗИ ОБП, почек, УЗДГ вен нижних конечностей
Оценка состояния пациента проводится: в 1-е сутки каждые 3 часа, далее — 2 раза в день, контролируются следующие показатели:
— сатурация кислорода,
— температура тела,
— артериальное давление,
— ЧДД
— ЧСС
— уровень сознания.
В случае ухудшения состояния пациента медицинская сестра отделения немедленно вызывает врача-терапевта.
Условием для вызова врача-терапевта являются следующие показатели:
— температура тела 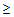
38°С,
— артериальное давление 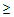
95/65 мм.рт.ст.,
— ЧСС>115/мин,
— любое нарушение сознания.
— цианоз
— ЧДД> 30/мин,
Врач-терапевт, получив вызов от палатной медицинской сестры, оценивает состояние пациента, назначает или корректирует лечение, а в случае необходимости вызывает врача анестезиолога-реаниматолога.
Показания для вызова бригады ОАР:
— САД 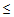
90 мм.рт.ст.,
— ДАД 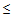
60 мм.рт.ст.
— температура тела 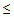
35,5 или 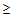
40°С,
— ЧСС > 125 ударов в минуту,
— сатурация кислорода 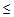
90% (у беременных 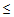
92%),
— ЧДД > 30 в минуту,
— любое нарушение сознания.
Получив вызов, врач анестезиолог-реаниматолог прибывает в отделение и выполняет мероприятия по восстановлению жизненно-важных функций. При наличии показаний, пациент госпитализируется в отделение ОАР.
При госпитализации больного в ОАР выбор режима антибактериальной терапии зависит от наличия следующих факторов риска инфицирования P. aeruginosa:
— муковисцидоз, бронхоэктазы,
— длительная терапия системными ГКС,
— недавний прием системных АБ (особенно нескольких курсов)
При переводе в ОАР важны своевременные переводы на ИВЛ и применение протективных режимов вентиляции. Коррекция лечения проводится по согласованию с реаниматологом.
Протокол ведения в АРО
——————————
1 Могут учитываться дополнительные критерии — гипогликемия (у пациентов без сахарного диабета), гипонатриемия, необъяснимый другими причинами метаболический ацидоз/повышение у?

