План сестринского ухода при пролежнях

Вмешательства, выполняемые сестрой самостоятельно, могут значительно изменить состояние пациента.Меры по профилактике пролежней определены ОСТом «Протокол ведения больных. Пролежни.», утвержденным Экспертным советом по стандартизации МЗ РФ. Этим ОСТом регламентируются планы ухода при риске развития пролежней у лежачего и сидячего пациента.
План ухода при риске развития пролежней (у лежачего пациента).
Сестринские вмешательства:
- Проводить текущую оценку риска развития пролежней не менее 1 раза в день (утром) по шкале Ватерлоу.
- Изменять положения пациента не менее 12 раз в течение суток каждые 2 часа:
- 8 – 10 ч – положение Фаулера;
- 10 – 12 ч – положение на левом боку;
- 12 – 14 ч – положение на правом боку;
- 14 – 16 ч – положение Фаулера;
- 16 – 18 ч – положение Симса;
- 18 – 20 ч – положение Фаулера;
- 20 – 22 ч – положение на правом боку;
- 22 – 24 ч – положение на левом боку;
- 0 – 2 ч – положение Симса;
- 2 – 4 ч – положение на правом боку;
- 4 – 6 ч – положение на левом боку;
- 6 – 8 ч – положение Симса.
Выбор положения и их чередование могут изменяться в зависимости от заболевания и состояния пациента.
- Обмывать загрязненные участки кожи ежедневно 1 раз.
- Проверять состояние постели при перемене положения не менее 12 раз в сутки.
- Обучить родственников технике правильного перемещения больного (приподнимая его над постелью).
- Определять количество съеденной пищи (количество белка не менее 120 грамм, аскорбиновой кислоты 500 – 1000 мг в сутки) ежедневно не менее 4 раз.
- В течение дня обеспечить употребление жидкости не менее 1,5 л в сутки: 9 -13 ч – 700 мл.; 13 – 18 ч – 500 мл.; 18 – 22 ч – 300 мл.
- По мере необходимости использовать поролоновые прокладки под участки тела, исключающие давление на кожу.
- При недержании мочи менять памперсы каждые 4 часа. При недержании кала менять памперсы немедленно после дефекации с последующей бережной гигиенической процедурой.
- При усилении болей консультация врача.
- Поощрять пациента изменять положение в постели, обучить пользоваться перекладинами, поручнями и другими приспособлениями.
- Массировать кожу около участков риска ежедневно 4 раза.
- Обучить пациента дыхательным упражнениям и поощрять его выполнять их в течение дня.
- Наблюдать за влажность кожи и поддерживать умеренную влажность.
- Согласовать план ухода с лечащим врачом (ежедневно), получить его подпись.
Результаты деятельности сестринского персонала в соответствии с планом ухода записываются в лист регистрации противопролежневых мероприятий (приложение №2 к ОСТу).
Для повышения самостоятельности пациента можно предпринять следующее:
- довести до сведения пациента и лиц, осуществляющих за ним уход, риск развития пролежней и указать пути предупреждения дальнейших поражений;
- максимально повысить возможности пациента двигаться самостоятельно, используя вспомогательные средства;
- предоставить приспособления и устройства для снятия давления;
- проанализировать факторы окружающей среды, которые ограничивают способность пациента двигаться;
- проводить более эффективное лечение любых сопутствующих заболеваний, усугубляющих повреждение тканей, таких, как недержание мочи и кала.
Для того чтобы пациент осознанно участвовал в профилактике пролежней, он должен получить от врача и медицинской сестры полную информацию об объеме самопомощи и дать информированное согласие на участие. Объем материала для получения информированного согласия и дополнительная информация для пациента и членов его семьи приведены в ОСТе.
Пациент должен знать:
- факторы риска развития пролежней;
- цели всех профилактических мероприятий;
- о необходимости выполнения всей программы профилактики, в том числе манипуляций, осуществляемых пациентом или его близкими;
- о последствиях несоблюдения всей программы профилактики.
Дополнительная информация для родственников:
- места возможного образования пролежней;
- техника перемещения;
- особенности размещения в различных положениях;
- диетический и питьевой режим;
- техника гигиенических процедур.
Неподвижность может быть причиной развития осложнений в различных системах организма.
Чтобы уменьшить риск сердечно- сосудистых осложнений, следует:
- максимально поощрять пациента заниматься самообслуживанием;
- рекомендовать пациенту использовать эластичные чулки;
- регулярно менять положение пациента (горизонтальное – с опущенными ногами);
- обучить пациента перемещаться в постели на выдохе и не задерживать дыхание;
- предупреждать запор;
- стараться избегать переутомления пациента.
Риск осложнений в системе дыхания можно уменьшить следующими вмешательствами:
- предлагать пациенту периодически занимать положение на боку;
- предупреждать метеоризм;
- обеспечить регулярное опорожнение кишечника и мочевого пузыря;
- напоминать пациенту о необходимости менять положение тела и глубоко дышать каждый час;
- предлагать достаточное количество жидкости;
- применять вибрационный массаж;
- применять постуральный дренаж.
При развитии у пациента проблем в психосоциальной сфере рекомендуются следующие вмешательства:
- активизировать пациента насколько это возможно;
- отмечать любой прогресс в выздоровлении, восстановлении функции самообслуживания и др;
- обеспечить пациента очками, слуховым аппаратом (при необходимости);
- поставить в палате часы, повесить календарь, помогать пациенту ориентироваться во времени;
- обеспечить комфортную окружающую обстановку;
- вовлекать пациента в процесс лечения, ухода и реабилитации;
- поощрять общение с семьёй, коллегами, друзьями.
Источник

Добавил:
Upload
Опубликованный материал нарушает ваши авторские права? Сообщите нам.
Вуз:
Предмет:
Файл:
хоспис.doc
Скачиваний:
248
Добавлен:
26.02.2016
Размер:
2.72 Mб
Скачать
Сестринские вмешательства | Кратность |
1. | Ежедневно 1 раз |
2. Изменение положения пациента каждые • 8- 10 ч. -положение Фаулера; • 10- 12 ч. -положение «на левом боку»; • 12-14 ч. -положение «на правом боку»; • 14- 16 ч. -положение Фаулера; • 16-18 ч. -положение Симса; • 18-20 ч. -положение Фаулера; • 20-22 ч. -положение «на правом боку»; • 22-24 ч. -положение «на левом боку»; • 0-2 ч. -положение Симса; • 2-4 ч. -положение «на правом боку»; • 4-6 ч. -положение «на левом боку»; • 6-8 ч. -положение Симса | Ежедневно 12 раз |
3. | Ежедневно 1 раз |
4. | Ежедневно 12 раз |
5. | По индивидуальной программе |
6. | Ежедневно 4 раза |
7. Обеспечение употребления не менее 900 1300 1800 | В течение дня |
8. | В течение дня |
9. При недержании: • мочи • кала | В течение дня |
10. | В течение дня |
Продолжение таблицы
Сестринские вмешательства | Кратность |
11. Обучение пациента и поощрение его | В течение дня |
12. | Ежедневно 4 раза |
13. Обучение пациента дыхательным | В течение дня |
14. Наблюдение за влажностью кожи и | В течение дня |
Выбор положения и их чередование могут
изменяться в зависимости от заболевания
и состояния пациента.
V. Рекомендуемый план ухода при риске развития пролежней (у пациента, который может сидеть)
Сестринские вмешательства | Кратность |
1. Проводить текущую оценку | Ежедневно 1 раз |
2. Изменять положение пациента каждые • 8- 10 ч. -положение «сидя»; • 10- 12 ч. -положение «на левом боку»; • 12-14 ч. -положение «на правом боку»; • 14- 16 ч. -положение «сидя»; • 16-18 ч. -положение Симса; • 18-20 ч. -положение «сидя»; • 20-22 ч. -положение «на правом боку»; • 22-24 ч. -положение «на левом боку»; • 0-2 ч. -положение Симса; • 2-4 ч. -положение «на правом боку»; • 4-6 ч. -положение «на левом боку»; • 6-8 ч. -положение Симса Если пациент может быть перемещен | Ежедневно 12 раз |
3. | Ежедневно 1 раз |
Продолжние таблицы
Сестринские вмешательства | Кратность |
4. Проверка состояния постели при | Ежедневно 12 раз |
5. Обучение пациента самостоятельному | По индивидуальной программе |
6. | По индивидуальной программе |
7. Обучение пациента технике безопасного | По индивидуальной программе |
8. | Ежедневно 4 раза |
9. Обеспечить употребление не менее 900 1300 1800 | В течение дня |
10. Использовать поролоновые прокладки, | В течение дня |
11. При недержании: • мочи • кала | В течение дня |
12. | В течение дня |
13. Обучение пациента и поощрение его | В течение дня |
14. | Ежедневно 4 раза |
Приложение 1
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Практическое руководство
Основы сестринского дела
Результаты ухода регистрируются в протоколе к плану ухода.
- Проводить текущую оценку не менее 1 раза в день
(утром) по шкале - Изменять положение пациента каждые 2 ч:
- 8 —10 ч — положение Фаулера;
- 10—12 ч — на левом боку;
- 12—14 ч — на правом боку;
- 14—16 ч — положение Фаулера;
- 16—18 ч — положение Симса;
- 18—20 ч — положение Фаулера;
- 20—22 ч — на правом боку;
- 22—24 ч — на левом боку;
- 0 — 2ч — положение Симса;
- 2 — 4 ч — на правом боку;
- 4 — 6 ч — на левом боку;
- 6 — 8ч — положение Симса
!Выбор положения и их чередование могут изменяться в
зависимости от заболевания и состояния пациента
- Ежедневно утром в …. ч обмывать следующие
участки
(указать участки) - Проверять состояние постели при перемене положения
(каждые 2 ч). - Обучить родственников технике правильного
перемещения (приподнимая над кроватью). - Определять количество съеденной пищи (количество
белка не менее 120 г в сутки). - Обеспечить употребление не менее 1,5 л жидкости в сутки:
- с 9.00—13.00 —700 мл:
с 13.00—18.00 —500 мл;
с 18.00—22.00 —300 мл. - Использовать поролоновые прокладки под
(указать участки)
исключающие давление на кожу. - При недержании мочи:
менять памперсы каждые 4 ч.
При недержании кала:
менять памперсы немедленно после
дефекации с последующей бережной гигиенической процедурой. - При усилении болей — консультация врача.
- Поощрять пациента изменять положение в постели
(точки давления) с помощью перекладин, поручней и
других приспособлений.
Итак, пролежень — это некроз мягких тканей в результате их длительного
сдавливания, сдвига относительно друг друга, а также трения.
Из-за тяжести состояния пациента не всегда удается добиться заживления пролежней.
Но улучшить качество жизни пациента, избавив его от боли и неприятного
запаха, под силу сестринскому персоналу и всем, осуществляющим уход.
Лечение пролежней зависит от:
- тяжести (степени) поражения (I, II, III, IV);
- наличия воспалительного экссудата и связанного с этим запаха.
Профилактика и лечение пролежней — процесс длительный и кропотливый, требующий
участия многих людей. Унифицированная документация позволит добиться
необходимой преемственности в уходе и лечении. Лист сестринской оценки степени
тяжести пролежней и стандартный план ухода позволят объективно оценить эффективность
проводимого лечения пролежней.

При первичной оценке состояния пролежней обратите внимание на локализацию,
размер, степень тяжести, наличие запаха и боли (оценку интенсивности боли или адекватность
обезболивания провести по шкале, принятой в данном лечебном учреждении).
Планируя совместно с пациентом и его близкими уход, необходимо предусмотреть
мероприятия для профилактики пролежней: специальный матрац, вспомогательные
средства (валики, подушки, поролон), комфортное постельное и нижнее
белье (хлопчато-бумажное, без складок, пуговиц и т. д.).
Для перемещения следует составить конкретный график: смена положения —
через каждые 2 ч (график должен быть записан в плане ухода). Целесообразно совместить
положение Фаулера с временем приема пищи, чтобы исключить дополнительные
изменения положения, создающие трудности как пациенту, так и тем,
кто его перемещает. Выбор положения, особенно «на животе», нужно согласовать
с врачом, так как, например, при отеках, одышке оно противопоказано.
Все лица, принимающие участие в перемещении пациента, должны владеть техникой
перемещения. Основные требования: приподнимание пациента над постелью
(исключается трение и «срезывающая сила»), правильная биомеханика тела людей
при осуществлении перемещения (исключается риск травмы спины).
Источник

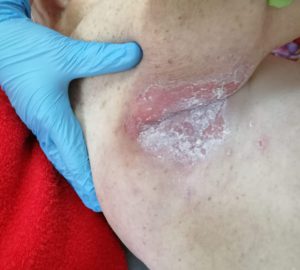
Проблема пролежней заключается в том, что многие лежачие больные и ухаживающие за ними родственники не знают, насколько стремительно развивается опасный разрушительный процесс. Достаточно нескольких дней или даже часов, чтобы на коже появилось устойчивое покраснение в местах, плотно соприкасающихся с поверхностью кровати. Особенно уязвимы к пролежням пожилые, ослабленные недугом люди, 70% всех пациентов с кожными патологиями – старики. Пролежни замедляют процесс лечения, а тяжелые стадии заболевания могут привести к летальному исходу.
Основные принципы сестринского ухода
Чтобы эффективно бороться с пролежнями, члены семьи должны не только понимать природу их возникновения, но и уметь грамотно ухаживать за обездвиженным близким человеком. Травмировать кожный покров могут такие действия со стороны обслуживающего персонала, как:
- грубое подтягивание больного по постели;
- неловкое вытаскивание и смена мокрого белья;
- неосторожная подача судна;
- привязывание к кровати беспокойных психических больных;
- размещение больного на твердой, неровной поверхности;
- длительное нахождение в слизистой внутренних органов плотного тампона, дренажной трубки, катетера;
- неровная (со складками) простыня.
Помочь обеспечить лежачему больному качественный уровень жизни, призван сестринский уход – профилактика пролежней и лечение последствий некроза мягких тканей. В обязанности патронажной сиделки входит проведения комплекса мероприятий, направленных на устранение причины появления ранок и язв, а также обучение навыкам сестринского ухода домашних ассистентов лежачего больного.
Справка. Обязанности сестры-сиделки с медицинским образованием включает такое работы как: слежение за показателями состояния (температура, давление и пр.), забор биоматериала для анализов, контроль приема лекарственных препаратов, поддержание гигиены, обеспечение питания и пр.
Активные мероприятия по профилактике пролежней
Дистрофические поражения кожи и подкожных тканей происходят из-за сдавливания локальных надкостных участков тела. Уже через два часа непрерывной нагрузки на одно и то же место нарушается процесс кровообращения, питания, иннервация кожи и мышц. Воспрепятствовать дальнейшему развитию патологических изменений должны регулярные профилактические меры, в первую очередь, снятие давления с проблемных зон в течение всего периода лечения.
Сестринский уход за пролежнями различной тяжести включает следующие действия, направленные на устранение натиска массы тела в области поражения и нормализации кровотока:
- ежедневный осмотр тела в местах типичных для локализации пролежней: крестец, ягодицы, бедра, пятки, лодыжки, затылок, плечи;
- смену положения пациента в постели каждые 1,5-2 часа по схеме: «спина-левый бок-спина-правый бок», предпочтительная поза для ночного сна – на животе;
- уменьшение давления на отдельные участки тела за счет применения валиков, подушек, резиновых кругов, противопролежневых матрасов;
- исключение возможности самопроизвольного сползания больного в кровати, что может привести к смещению поверхностных слоев кожи и разрыву мелких кровеносных сосудов.
Внимание! Значительно облегчает сестринский уход за лежачим больным медицинская функциональная кровать. Современные модели оснащены опциями автоматического переворачивания через 30-45 минут, что дает возможность патронажной сестре или ухаживающему родственнику отдохнуть в ночное время.
Санитарно-гигиенические процедуры
Сестринский уход для профилактики возникновения пролежней не мыслим без строго соблюдения правил гигиены. Основной принцип – кожа должна быть сухой и чистой. Для этого необходимо:
- поддерживать оптимальный уровень влажности кожи с использованием натуральных масел, моющих кремов, пенок, спреев;
- немедленно удалять загрязнения с кожи и менять белье после неконтролируемых физиологических отправлений, которые являются агрессивными раздражителями;
- не реже двух раз в сутки протирать тело влажной мыльной губкой, а вероятные места образования пролежней тампоном, смоченным антисептическим спиртовым раствором;
- использовать гигиенические средства для удаления лишней влаги с кожных складок: впитывающие прокладки, абсорбирующие простыни, подгузники, влажные салфетки;
- содержать постель в опрятном, чистом виде, без складок и посторонних предметов на поверхности;
- проветривать помещения и обеспечить принятие воздушных ванн.
Сестринский уход по отношению к лежачему пациенту это, прежде всего, забота о том, чтобы он был одет в удобную хлопчатобумажную одежду без грубых швов, плотных резинок и больших пуговиц, не ранил себя ногтями, не перегревался, не потел и не сползал с постели.
Важно! Одно из главных правил сестринского ухода гласит: после водных процедур кожу нельзя вытирать, а только промакивать. Чтобы вытащить мокрое белье или подложить судно, больного следует предварительно поднять и только потом подвинуть или совершить какую-либо другую манипуляцию.
Лечение пролежней и осложнений
Сестринский уход за пролежнями различной степени тяжести включает применение медицинских препаратов, согласно с назначениями лечащего врача или хирурга. В зависимости от стадии пролежней лечение включает в себя средства, указанные в таблице.
1 стадия | 2 стадия | 3 и 4 стадия |
|
|
|
Сестринский уход при глубоких поражениях кожи на последний стадиях заболевания должен осуществляться исключительно патронажной квалифицированной медсестрой. От ее умения обработать и почистить рану после хирургического вмешательства, наложить повязку, снять интоксикацию и устранить боль зависит эффективность применяемой послеоперационной терапии.
Вспомогательные мероприятия
Сестринский уход при пролежнях – это профессиональная забота о здоровье лежачего пациента с учетом его индивидуальных особенностей. У пожилых людей, истощенных болезнью, иммунная система организма ослаблена, и регенерация кожного покрова и мягких тканей происходит очень медленно. На всех этапах лечения сестринский уход помогает ускорить процесс заживления ран и улучшить состояние больного за счет введения в рацион продуктов с повышенным содержанием белка: орехов, сыра, бобовых, яйца, творог. Восстановлению разрушенных клеток и рубцеванию ран способствуют витамины, иммуностимуляторы, классические физиопроцедуры.
Целесообразность привлечения сестринского ухода для лежачих больных, предрасположенных к образованию пролежней, доказана на практике. Своевременные меры, предпринятые в первые часы вынужденного постельного режима, защитят от серьезных проблем со здоровьем и не допустят развития необратимых патологических процессов. Знания и опыт патронажных сестер помогают родственникам, которые осуществляют уход за тяжелобольными людьми, не растеряться перед грозным противником и не позволить пролежням вносить свои неприятные коррективы в процесс выздоровления.
Видео
414
Источник