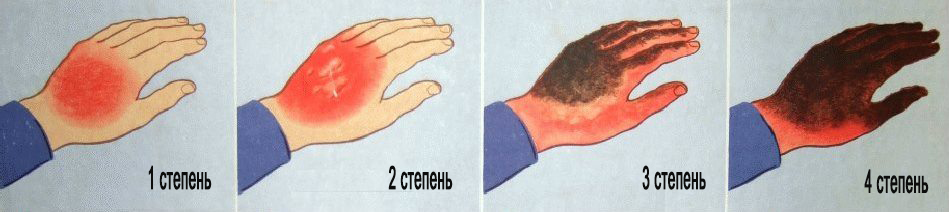
Пластический операция после ожога на руке
Реконструктивно-восстановительная хирургия предлагает множество видов операций, способных полностью или частично устранить дефекты вследствие ожогов. Зачастую врачи прибегают к несложным методам кожной пластики, хотя здесь все будет зависеть от параметров ожогового участка, а также его локализации.
Показания к пластике кожи после ожогов или отморожений – в каких случаях необходимы реконструктивно-восстановительные операции?
Рассматриваемый вид хирургической манипуляции может быть назначен в следующих случаях:
- У больного диагностируется ожог 3 или 4 степени. При этом:
- Происходит образование грануляционной ткани, которая имеет ярко-розовую поверхность.
- Воспалительные процессы вокруг раны не наблюдаются, а при смене повязки отсутствует гной и фибринозный налет.
- Существует необходимость в закрытии большого кожного дефекта, что образовался вследствие обморожения.
Пластику кожи не могут проводить при следующих состояниях:
- Серьезные сбои в работе внутренних органов.
- Сахарный диабет.
- Онкозаболевания.
- Инфицирование организма.
- Нарушения, связанные со свертываемостью крови.
- Лучевая терапия. По ее окончанию дату проведения указанной манипуляции необходимо обговаривать с врачом.
Как выбрать оптимальные сроки для выполнения пластических операций после ожогов?
Время проведения рассматриваемого хирургического вмешательства будет определяться параметрами поврежденного участка, а также внешним видом раны:
- Если пораженный участок глубокий, но ограниченный в своих размерах (не более 8% от поверхности тела), реконструктивно-восстановительную операцию проводят в первые дни с момента получения ожога. Пластике в обязательном порядке предшествует некрэктомия – процедура по удалению мертвых тканей. Здесь есть два варианта:
- Кожную пластику осуществляют немедленно после некрэктомии – первичная пластика.
- Пластическую операцию производят через 2-3 дня после удаления мертвых тканей – первично-отсроченная пластика. За этот период успевает образоваться рыхлая соединительная ткань.
- При глубоких и обширных ожоговых ранах сначала проводятся терапевтические мероприятия, благодаря которым рана очищается от отмерших тканей. Сигналом для проведения вторичной пластики является образование грануляционной ткани. Подобный процесс может иметь место через 3-4 недели после ожога. Указанный вид хирургического вмешательства именуют вторичной пластикой. В некоторых случаях на полное очищение ожогового участка может уйти 1-3 месяца. Это связано с большой площадью и глубиной ожога.
Виды реконструктивно-восстановительных операций и ожоговой пластики в комбустиологии
На сегодняшний день существует несколько методик, нацеленных на ликвидацию дефекта, образовавшегося вследствие сильного ожога.
Главным компонентом подобных операций является кожный лоскут.
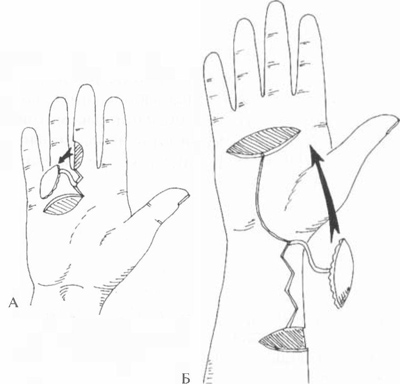
В зависимости от того, каким именно образом добывают такой лоскут, различают несколько видов реконструктивно-восстановительных манипуляций:
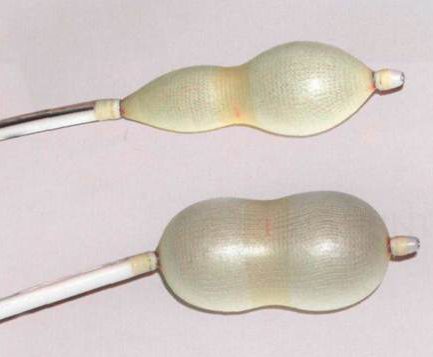
Баллонное растяжение тканей
Необходимый лоскут формируется путем растяжения близлежащего с раной участка кожи.
Подобный эффект достигается, благодаря введению под кожу мизерного силиконового баллона, в который пару раз в неделю на протяжении 1-2 месяцев вливают физиологический раствор.
Увеличение объемов баллона благоприятствует растягиванию кожи и формированию «излишков».
Недостатки:
- Не может использоваться для слишком больших ожоговых участков.
- Процесс растягивания кожи занимает не менее 1 месяца.
Преимущества:
- Эстетичность полученного эффекта. Закрытый лоскутом участок будет идентичен по цвету и иным параметрам с окружающими тканями.
- Отсутствие рубцовых изменений в области взятия лоскута.
Техника кожных лоскутов методом их выкраивания из кожи пациента
В зависимости от типа лоскутов и места их взятия, различают несколько видов реконструктивно-восстановительных операций:
1. Свободная кожная пластика
Наиболее распространенный в наши дни способ хирургического лечения ожогов. Нужный лоскут иссекают на любом участке тела пациента и налаживают на ожоговый участок.
Указанная пластика бывает двух видов:
— Васкуляризированная, когда применяют цельный кожный лоскут, в котором присутствует сосудистая сеть. Благодаря этому, после пересадки возобновляется кровообращение в пораженной зоне.
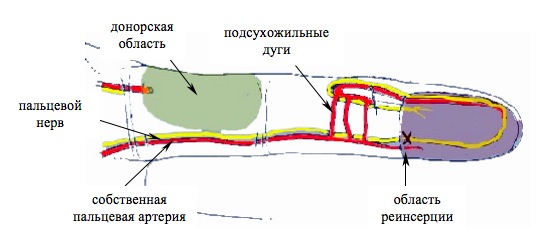
Донорский участок в дальнейшем следует закрывать посредством местных тканей. Этот метод применяется для незначительных по площади ожоговых участков, т.к. сформировать объемный донорский лоскут невозможно.
— Неваскуляризированная, при использовании расщепленного кожного лоскута. Актуальна в тех случаях, когда имеют место быть обширные и глубокие ожоговые раны.
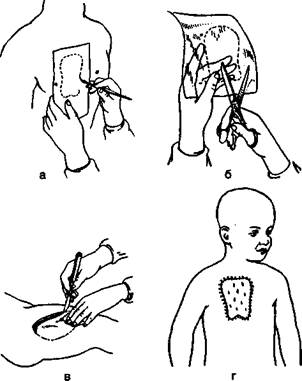
Пластика кожи перфорированным кожным лоскутом: а, б — изготовление шаблона, в — выкраивание лоскута, г — результат пластики
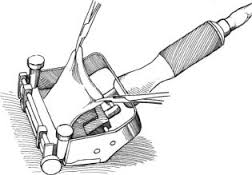
Донорский материал имеет толщину около 0,5 мм и состоит из эпителия и дермы. Он легко приживается на раневой поверхности. Место взятия лоскута, благодаря сохраненным придаткам кожи, восстанавливается самостоятельно, без дополнительных манипуляций. В связи с этим один и тот же донорский участок можно использовать несколько раз. Формирование лоскута происходит посредством специального медицинского прибора – дерматома. Он позволяет проводить работу с обширными участками эпителия.
2. Несвободная кожная пластика
При рассматриваемой методике используют лоскуты, что содержат подкожную клетчатку. Это способствует успешному и быстрому приживлению донорского материала.
Данная кожная пластика актуальна при необширных ожогах.
Она бывает нескольких видов:
- Итальянская (перекрестная) пластика. В ее основе – формирование лоскута на ножке, который иногда включает мышечные фасции. Донорская зона должна быть расположена вблизи от дефектного участка. К примеру, закрывать ожоговый участок на левой голени лучше всего лоскутом на ножке с правой голени.
 Если же дефект расположен на кисти руки, наиболее удобно иссечь кожу на животе. Ножку отсекают не сразу, а через несколько дней после пришивания лоскута. Это создает неудобства для пациента: определенный период времени он должен находиться в вынужденном положении. Кроме того, указанный вид пластики не применяют для крупных раневых поверхностей.
Если же дефект расположен на кисти руки, наиболее удобно иссечь кожу на животе. Ножку отсекают не сразу, а через несколько дней после пришивания лоскута. Это создает неудобства для пациента: определенный период времени он должен находиться в вынужденном положении. Кроме того, указанный вид пластики не применяют для крупных раневых поверхностей. - Пластика кровоснабжаемым лоскутом с использованием микрохирургической техники. В некоторых источниках ее также именуют островковой пластикой.
 Хирурги, при помощи специальных приборов формирует кожно-мышечный лоскут, отсекая при этом сосуды, отвечающие за кровоснабжение. Эти же сосуды подключают в дальнейшем к венам и артериям, что расположены в ожоговом участке, а сам лоскут сшивают с краями дефекта. Данный вид кожной пластики открывает весьма обширные горизонты в реконструктивно-восстановительной хирургии. Ведь посредством «островка» возможно ликвидировать дефекты любых размеров на любом участке тела.
Хирурги, при помощи специальных приборов формирует кожно-мышечный лоскут, отсекая при этом сосуды, отвечающие за кровоснабжение. Эти же сосуды подключают в дальнейшем к венам и артериям, что расположены в ожоговом участке, а сам лоскут сшивают с краями дефекта. Данный вид кожной пластики открывает весьма обширные горизонты в реконструктивно-восстановительной хирургии. Ведь посредством «островка» возможно ликвидировать дефекты любых размеров на любом участке тела. - Пластика мигрирующим стеблем. Зачастую используют для замещения дефектных участков на лице. Производят операцию в три этапа, что отнимает большое количество времени (около 40-50 дней).
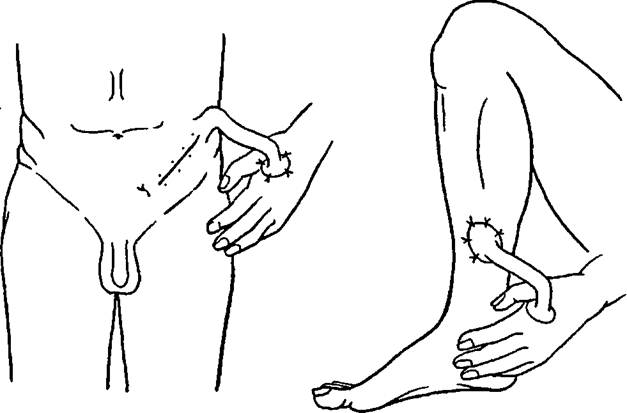 Изначально, на животе, груди или других частях тела, где есть складки, формируют лоскут на двух ножках. Его края плотно сшивают между собой, образуя тем самым трубку. Через пару недель после заживления лоскута начинают тренировать ту его ножку, которую будут отсекать. Принцип тренировки заключается в пережатии резиновой трубкой этой самой ножки. Общая длительность таких тренировок составляет 2-3 недели, а процедуру повторяют 3-4 раза на день. Но главным показателем является цвет стебля: он должен сохранять свой розовый окрас. При устранении ожоговых дефектов на лице вторым этапом данной пластики будет перемещение стебля на кисть руки. Далее описанным выше способом тренируют вторую ножку лоскута, которую потом пересаживают непосредственно на край пораженного участка. По аналогичным правилам производят отсечение лоскута от кисти руки, после чего хирург осуществляет распластывание стебля и пришивание его к краям поврежденного участка.
Изначально, на животе, груди или других частях тела, где есть складки, формируют лоскут на двух ножках. Его края плотно сшивают между собой, образуя тем самым трубку. Через пару недель после заживления лоскута начинают тренировать ту его ножку, которую будут отсекать. Принцип тренировки заключается в пережатии резиновой трубкой этой самой ножки. Общая длительность таких тренировок составляет 2-3 недели, а процедуру повторяют 3-4 раза на день. Но главным показателем является цвет стебля: он должен сохранять свой розовый окрас. При устранении ожоговых дефектов на лице вторым этапом данной пластики будет перемещение стебля на кисть руки. Далее описанным выше способом тренируют вторую ножку лоскута, которую потом пересаживают непосредственно на край пораженного участка. По аналогичным правилам производят отсечение лоскута от кисти руки, после чего хирург осуществляет распластывание стебля и пришивание его к краям поврежденного участка.
Источник
Ни для кого не секрет, что ожоги заживают долго, а в ряде случаев, самостоятельно зажить не могут и требуется пересадка кожи. Вообще от чего зависит, как будет заживать ожог, сможет ли зажить сам, будет ли рубец?
Основополагающими факторами в заживлении ожогов являются площадь и глубина поражения. Российская классификация имеет 4 степени, а Международная 3 степени глубины поражения. С нашей точки зрения, Российская классификация лучше, потому что она более детально оценивает глубину поражения, а соответственно и прогноз заболевания. Поэтому в данной статье мы будем отталкиваться от Российской классификации.
Ожоги первой и второй степени заживают самостоятельно в независимости от площади поражения, потому что в данном случае ростковый слой кожи остался неповрежденным и у организма есть резерв. Безусловно, на месте ожога длительной время может присутствовать нарушение пигментации, но и оно рано или поздно пройдет.
Другое дело ожоги III А, Б и IV.
Рассмотрим III А степень, тут поражение локализуется на уровне сосочкового (более поверхностного) слоя дермы. Такие ожоги также способны зажить самостоятельно за счет островковой и краевой эпителизации. Однако заживать будет долго, как минимум 3 недели и останется видимый рубец.
III Б и IV степени к самостоятельному заживлению способны только в редких случаях, когда диаметр ожоговой раны не превышает 5 см. Так происходит потому, что произошла гибель кожи на всю толщу, ростковый слой утрачен и возможна только краевая эпителизация, которая идет не более чем на 2,5 см от каждого кожного края раны. К тому же, прежде чем начать заживлять, организму надо сначала избавиться от омертвевших тканей, это происходит через воспаление, которое согласно стадиям воспалительной реакции обязательно заканчивается организацией, т. е. фиброзом (рубцеванием). Если же рана большая, то по завершении отторжения омертвевших тканей, остается незаживающая рана, которая требует пластического закрытия, а именно пересадки полнослойной или расщепленной кожи. Безусловно в этом случае останется видимый рубец.
Итак, получается, что исходом глубокого ожога, который лечился консервативно, будет грубый рубец. Единственный способ улучшить ситуацию это выполнить раннюю некрэктомию (хирургическое удаление всего массива пораженных тканей)и пластическое закрытие раны. В этом случае рубцы также останутся, но они будут гораздо лучшего качества и приемлемых эстетических характеристик. Надо сказать, что все, что так легко выглядит на бумаге, нуждается в мощнейшей технологической базе и, к сожалению, не все стационары оснащены необходимым оборудованием.
Вообще, разговор об образовании рубцов крайне интересный и долгий. Надеемся, скоро к нему вернуться, здесь же скажем, что образование рубца это физиологический процесс. Для человеческого организма очень важна целостность кожного покрова, поэтому любое повреждение надо закрыть быстро, надежно и в кратчайшие сроки. С целью решения это задачи происходит образование плотной соединительной ткани, которая надежно закрывает дефект, но, к сожалению, имеет совершенно отличные от неповрежденной кожи характеристики и внешний вид. Образно говоря, есть заботливая бабушка и есть внучка, которая порвала любимую блузку. Бабушке важно, что бы было надежно и прочно, вот она и поставила заплатку из фланельки на кружевной рукав. Бабушке главное целенько! Внучке – хоть плачь!
Что можно предпринять? Для начала необходимо определить вызывает рубец функциональные нарушения или есть только косметический дефект. От этого зависит тактика лечения. Методов, применяемых для устранения функциональных и эстетических дефектов, довольно много, но главная проблема в другом, пациент хочет чуда! Минимум вмешательств, никакого длительного лечения и 100% избавление от проблемы. К сожалению, в работе с послеожоговыми рубцами так не получается. Лечение тут длительное, многоэтапное, чередующее хирургические вмешательства и физиопроцедуры. На сегодняшний день это довольно затратное мероприятие, но, к счастью, есть Государственная поддержка, так называемые квоты.
Ежегодно в отделении пластической хирургии клиники МЧС формируется лист ожидания, который направляется в Министерство здравоохранения. Отталкиваясь от этого документа Минздрав выделяет квоты на оказание помощи людям с послеожоговыми деформациями. Попасть в этот лист довольно просто, надо написать письмо на адрес info@mchs-plastica.ru, к письму приложить скан полиса ОМС и фото рубца после ожога.
На самом деле, практически у каждой проблемы есть решение, просто надо не сдаваться.
Источник
Кожная пластика – это хирургическая операция по восстановлению кожного покрова на поверхностях ран, не заживающих в ходе терапевтического лечения. Чаще всего операция по пересадке кожи проводится на обширных пораженных участках – свыше 50 см2. Успешное приживление трансплантата обеспечивает активное кровоснабжение, поэтому при пролежнях использование операции ограничено.
Трансплантация может выполняться:
- Человеческой кожей – собственной или другого человека;
- Кожей животных;
- Искусственными тканями.
Если используют кожу самого человека, операция называется аутопластикой.
Показания к операции и используемые методики
- При ожогах, сопровождающихся омертвением кожи и с поражением костных тканей, производится пересадка собственных тканей – аутокожи.
- При невозможности использования собственных ресурсов, при ожогах и сильном кровотечении используют аллотрансплантат – ткани другого человека.
- Если ожог четко ограничен, то операцию по удалению омертвевших тканей и пластику кожи можно проводить вскоре после получения травмы, до возникновения воспалительных реакций (отсроченная некрэктомия).
- Если у пациента глубокий ожог на обширном участке, пересадку выполняют после очищения раны и образования грануляционной ткани.
Виды пластики кожи
Закрытие кожных дефектов достигается двумя способами:
- Свободная пластика, когда используется трансплантат донорской зоны;
- Несвободная, с пересадкой лоскута на питающей ножке.
Пересадка может быть:
- Первичной, когда лечат свежую рану;
- Вторичной, необходимость в которой возникает при патологиях после иссечения гранулирующих ран.
Свободная кожная пластика
Операция свободной пересадки тканей – наиболее эффективный метод устранения сложных дефектов после тяжелых травм.
Проводятся следующие виды операций:
- Васкуляризированная – с использованием сложного лоскута кожи, сохраняющего сеть сосудов для образования новых капилляров;
- Неваскуляризированная – с использованием расщепленного лоскута, когда самостоятельно образуется новый эпителий.
Такая операция может проходить с использованием тонких лоскутов, средней толщины и донорской ткани во всю толщину.
Места взятия трансплантата
Донорские ткани берут преимущественно со следующих участков:
- Живота;
- Сбоку от грудины;
- Внутренней поверхности бедра;
- Ягодиц;
- Плеча;
- Спереди и сзади уха.
Наилучший эффект дает послойная трансплантация, которая проводится преимущественно для пересадки кожи на руке и на пальцах.
При дефектах кожи лица выбирают донорский материал с шеи. Кожа с волосистой части тела не пересаживается на участки тела без волос.
Подготовка к операции
Пациент сдает анализы и проходит диагностические исследования. Это связано с предстоящим введением наркоза.
Перед операцией очищают кишечник, нельзя принимать пищу и пить.
Как проходит операция?
- Подается наркоз.
- На поверхность раны накладывают целлофан и, чтобы отметить границы участка и получить выкройку для донорского материала.
- Вырезается лоскут кожи нужного вида.
- Трансплантат пропускают через барабан, чтобы сформировать нужную толщину.
- На рану накладывают кожный лоскут, который находится в свернутом виде (для исключения нарушения волокон).
- Края места проведения манипуляции ушиваются.
Донорская поверхность проходит обработку по следующему алгоритму:
- Прекращение кровотечения;
- Наложение повязки с противомикробной пропиткой;
- Ушивание раны.
При необходимости используют шину или гипс.
Особенности восстановления после операции
Послеоперационный период проходит в три этапа:
- Адаптация (сутки);
- Регенерация (три месяца);
- Стабилизация – по истечении трех месяцев со дня поведения операции.
Пациенту регулярно делают перевязки, чтобы ускорить заживление и уменьшить болезненность.
Возможные осложнения
- Инфицирование раненого участка.
- Кровотечение.
- Медленное заживление.
- Скованность движений, если проводилась пересадка кожи на руке или на ноге;
- Отсутствие роста волос на оперированном участке;
- Снижение чувствительности;
- Отторжение донорской ткани.
Когда операция противопоказана?
Исключается возможность проведения пересадки тканей:
- При воспалительных процессах,
- При развитии инфекций;
- При психических отклонениях;
- При общей слабости пациента – истощении и вирусных инфекциях.
Где можно сделать операцию кожной пластики?
Клиника ЦКБ РАН в Москве предлагает операцию пересадки кожи. Здесь же проводится брапхиопластика – пластика кожи рук, которая поможет вернуть рукам красоту, восстановить тонус предплечий и избавиться от свисающей кожи.
Для получения консультации необходимо записаться на прием. Можно сделать это онлайн, используя приведенную на сайте форму. Узнать цены или получить другую информацию можно, позвонив по указанному телефону.
Источник

Современная пластическая хирургия, став сегодня направлением, которое решает самые невообразимые проблемы внешности, начиная от изменения овала лица или формы ступни и заканчивая суперсовременными техниками безоперационного омоложения, освоила также азы малоинвазивного исправления различных по степени повреждения кожи рубцов.
Современные технологии, которые сегодня применяются в каждой уважающей себя клинике, позволяют максимально «сровнять» пораженные участки кожи со здоровыми тканями. К тому же для сегодняшней пластической хирургии масштабные повреждения – это уже не проблема, как прежде. Теперь, независимо от размеров и «фактуры» шрама, пластический хирург найдет решение любой «проблемы», которое позволит пациенту избавиться не только от физического дискомфорта, вызванного чрезмерным натяжением тканей, но и от эстетического, т. к. теперь после «выравнивания» былой шрам либо превращается в тоненькую, миллиметровую в диаметре полоску, либо отшлифовывается настолько, что после вмешательства даже сам пациент «с трудом» находит место, где прежде располагался шрам.
Кому противопоказана пластическая хирургия шрамов на лице и теле
Единственное, как и прежде современная пластическая хирургия шрамов лица и тела, проводится лишь после окончания процесса формирования рубца, что довольно многих пациентов смущает, т.к. период этот длится не менее полугода, а повреждения порой бывают столь ужасающими, что пациенты оказываются глухи к предостережениям хирурга. В то же время любое вмешательство в процесс формирования шрама может негативно сказаться на исходе даже самой успешной пластической операции.
Это связано с непредсказуемостью поведения соединительной фиброзной ткани, которая появляется на месте повреждения, формируя шрам в течение нескольких месяцев. В результате рубец может начать разрастаться, поражая близлежащие здоровые ткани, или же вместо маленького рубчика пациент может получить гипертрофический или келоидный рубец. Кроме того, иногда изначально ужасающие травмы спустя полгода – год либо бесследно исчезают с поверхности кожи, либо приобретают довольно эстетический вид, не требующий каких-либо вмешательств.
По истечении срока в 6 – 12 месяцев, былое повреждение должно приобрести вид окончательно сформированного рубца, на основании чего и делается выбор в пользу той или иной техники пластической хирургии, т.к. шрамы бывают нескольких типов и требуют разного подхода:
- втянуты тонкие полоски или рубцы круглой формы. Они появляются, как правило, на фоне естественных процессов, протекающих в организме человека, без какого- либо внешнего воздействия. Чаще всего это следы от акне, растяжки после беременности или похудения;
- бледно-розовые или белые гладкие по текстуре. Появляются на месте произведения разрезов для хирургических вмешательств, после ножевых ранений, а также после иных повреждений острыми предметами;
- гипертрофические рубцы – это результат чрезмерной выработки коллагена, белка, отвечающего за восстановление поврежденных тканей, который не успевая рассасываться, скапливается в зоне шрама, формируя тем самым рельефную его поверхность, а также специфический бордовый оттенок. Появляются после ожогов, «тупых» повреждений, а также после огнестрельных ранений;
- келоидные. По текстуре — гладкие, но они грубо возвышаются над поверхностью кожи. Чаще всего они имеют синюшную или бордовую окраску. Такие шрамы доставляют человеку не только эстетический дискомфорт, т.к. они, как правило, масштабны, но и физический – из-за натяжения кожи постоянно присутствует ощущение стянутости и даже зуда. Кроме того, со временем такие рубцы начинают разрастаться, поражая при этом здоровую кожу. Появиться они могут на месте любого повреждения в условиях постоянного нагноения раны.
Виды пластической хирургии шрамов на лице и теле
Современная пластическая хирургия шрамов и ожогов лица и тела сегодня располагает различными техниками «удаления» повреждений. Они могут быть не только хирургическими, но и «безоперационными».
Безоперационные методы пластической хирургии ожогов и шрамов
Под безоперационными методами сегодня подразумеваются лазерные, ультразвуковые и инъекционные технологии. Они являются чем-то средним между хирургическими вмешательствами и косметологическими процедурами. С первыми у них сходство в эффективности, со вторыми – в малоинвазивности. Последний термин означает, что такого рода манипуляции минимально травматичны, они не затрагивают близлежащие здоровые ткани, не требуют наложения швов и не предусматривают даже пребывание в стационаре.
Лазерные и ультразвуковые методы предполагают выравнивание шрама либо путем удаление верхних слоев эпидермиса в поврежденной зона для максимального ее приближение по текстуре и цвету к виду здоровой кожи, либо его выпариванием, когда под воздействием энергии лазерного луча содержащаяся в поврежденных тканях жидкость постепенно нагревается, а затем удаляется. Показанием в данном случае являются шрамы не грубые и относительно небольшие по размеру.
Инъекционные методы пластической хирургии рубцов показаны в случае втянутых рубцов. Исправление здесь происходит за счет введения в подкожное пространство специальных препаратов, которые заполняя его, возвращают коже ровную и гладкую поверхность. Однако, данная процедура предполагает также проведение лазерной шлифовки, которая уравнивает ткани и по цвету.
Кроме безоперационных методов, пластическая хирургия ожогов лица и шрамов «оперирует» также эндоскопическими и классическими хирургическими техниками.
Эндоскопическая пластическая хирургия ожогов лица и шрамов
Под эндоскопической подразумевается методика баллонного растяжения кожи, она же экспандерная дермотензия, которая предусматривает предварительное растяжение окружающей шрам кожи для последующего удаления поврежденных тканей. В процессе вмешательства пораженные шрамом или ожогом ткани иссекаются, и на их месте путем сшивания здоровых и предварительно растянутых тканей накладывается косметический шов. Последние в пластической хирургии признаны самыми аккуратными, т.к. шовным материалом здесь являются тончайшие, меньше человеческого волоса в диаметре, нити. На выходе, после экспандерной дермотензии на месте былого рубца остается лишь едва заметная, тоненькая полоска. Как правило, такая методика является идеальным решением при необходимости реконструкции груди, после удаления опухолей, а также при обширных повреждения кожи, какие, например, бывают после ожогов. При этом локализация шрама в данном случае не имеет значения.
Классические методы пластической хирургии шрамов на лице и теле
Суть данного метода заключается в иссечении рубца с последующим сшиванием краев раны косметическим швом. Для этого хирург аккуратно вырезает поврежденные шрамом ткани. После он уравнивает края раны и сшивает их внутренним швом, который накладывается чуть ниже поверхности кожи и параллельно ей, в результате чего ткани срастаются между собой образуя ровную и гладкую поверхность. Швы здесь снимаются уже на 3-4 сутки – это важно достижения максимально эстетического результата.
Данный метод хирурги рекомендуют пациентам с застарелыми и грубыми рубцами, полученными после оперативных вмешательств, огнестрельных ранений, а также для пластической хирургии ожогов лица.
Пластическая хирургия ожогов и шрамов лица и тела кожными лоскутами
Суть метода заключается в укрывании поврежденного участка лоскутами кожных тканей либо «родных» пациенту, либо донорских. Для этого хирург сначала иссекает «материал» и наклеивает его на специальную бумагу. После производится нарезание лоскута на несколько равных кусочков небольшого размера, которые впоследствии накладываются на область рубца. В результате запускаются процессы эпителизации тканей, за счет чего и происходит заживление всей раны. Кстати, кусочки кожного лоскута могут располагаться достаточно далеко друг от друга – на расстоянии 3-4 см – такой подход позволяет при необходимости покрыть большие участки кожи при недостаточных размерах кожного лоскута. Такие операции длятся недолго, однако предусматривают достаточно длительный период восстановления.
Метод показан при масштабных повреждениях поверхности кожи лица и тела.
Источник