Пневмонии и бронхиты у детей раннего возраста


ПНЕВМОНИИ, БРОНХИТЫ У ДЕТЕЙ РАННЕГО ВОЗРАСТА
Согласно современной классификации среди заболеваний нижних дыхательных путей выделяют 4 формы бронхитов – острый (простой) бронхит, острый обструктивный бронхит, бронхиолит, рецидивирующий бронхит 4 формы пневмоний – 1. очаговая, 2. сегментарная, 3. интерстициальная, 4. крупозная

Бронхиты Пневмонии Форма o Острый (простой) бронхит o Острый обструктивный бронхит o Бронхиолит o Рецидивирующий бронхит o Очаговая o Сегментарная o Крупозная o Интерстициальная Особенности течения и осложнения o Дыхательная недостаточность o Сердечно-сосудистая недостаточность o Нейротоксикоз o Инфекционно-токсический шок o Диссеминированное внутрисосудистое свертывание o Отек легких o Легочная деструкция (абсцесс, плеврит, пиопневмоторакс) o Ателектаз o Другие
Острый бронхит — острое диффузное воспаление бронхов, чаше всего является проявлением вирусных инфекций, значительно реже — их бактериальным осложнением. Кроме того, существуют ирригационные (под влиянием физических и химических факторов) и острые аллергические бронхиты. Наиболее часто бронхиты развиваются на фоне респираторносинтициальной вирусной инфекции и парагриппа, реже возбудителями являются аденовирусы, риновирусы, вирусы гриппа. Бронхиты регистрируются приблизительно у 20% заболевших ОРВИ. В последние годы возбудителями острых бронхитов все чаще является, так называемая, атипичная флора (микоплазмы, хламидии, легионеллы и пневмоцисты).

Клиническая картина бронхита нередко зависит от этиологии респираторного заболевания. Основным симптомом острого простого бронхита является кашель, в начале заболевания чаще сухой, навязчивый. Позднее кашель становится продуктивным. Перкуторные изменения отсутствуют. Аускультативно простой бронхит характеризуется диффузными сухими крупно- и среднепузырчатыми хрипами, количество которых изменяется при кашле. Бронхиты в большинстве случаев бывают двухсторонними, асимметричность аускультативных изменений должна настораживать в отношении пневмонии. Гематологические сдвиги при бронхите непостоянны: значительное увеличение СОЭ при нормальном или сниженном числе лейкоцитов, реже нейтрофилез со сдвигом влево. Рентгенологические изменения обычно сводятся к мягкотеневому усилению рисунка, чаще в прикорневых и нижнемедиальных зонах. Длительность течения неосложненного острого бронхита — до 2 нед. , в некоторых случаях незначительные катаральные явления и кашель держатся дольше, не сопровождаясь нарушением общего состояния.
Диагностика и дифференциальная диагностика простого бронхита обычно не представляет трудностей, при длительном (более 2 нед. ) бронхите необходимо подумать об инородном теле бронха, хронической аспирации пищи, муковисцидозе. При дифференциальной диагностике с пневмонией в пользу бронхита свидетельствует диффузность поражения, идентичность физикальных данных с двух сторон, отсутствие «локальной симптоматики». При выраженной асимметрии физикальных данных обязательна рентгенография.

Лечение острого бронхита главным образом симптоматическое: отвлекающие средства (горячая ножная ванна, теплое обертывание), обильное теплое питье с малиной, липовым цветом, морсы, соки, отвары трав, ингаляции отхаркивающих средств, муколитики. Питание не отличается от обычного, но насильно ребенка кормить не следует, лучше предложить любимые блюда. При обилии мокроты проводят постуральный дренаж с вибрационным массажем. Профилактика острого бронхита заключается в профилактике острых респираторных инфекций, повышении неспецифической резистентности организма ребенка.
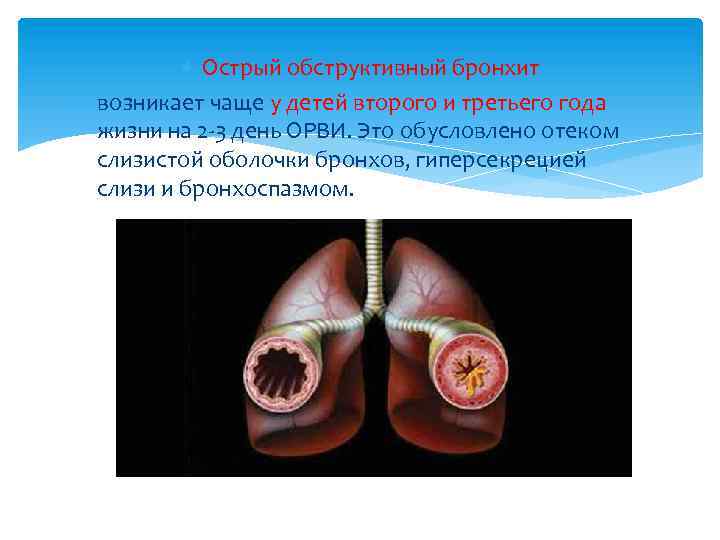
Острый обструктивный бронхит возникает чаще у детей второго и третьего года жизни на 2 -3 день ОРВИ. Это обусловлено отеком слизистой оболочки бронхов, гиперсекрецией слизи и бронхоспазмом.

Клиническая картина. Дыхательные расстройства развиваются постепенно, а не приступообразно, как при бронхиальной астме. Лихорадка умеренная или отсутствует, кашель сухой, нечастый. Одышка до 50, реже до 60 -70 дыханий в минуту. Дыхательные расстройства сопровождают свистящие хрипы, слышимые на расстоянии, на фоне резко удлиненного выдоха. Грудная клетка вздута, при аускультации на фоне удлиненного выдоха выслушивается масса сухих свистящих хрипов. Средне- и крупнопузырчатые, а также единичные мелкопузырчатые хрипы выслушиваются у половины больных. Тяжесть состояния обычно обусловлена дыхательными расстройствами при слабо выраженных симптомах интоксикации. Наблюдается беспокойство, ребенок не отпускает мать, меняет положение. При рентгенологическом исследовании отмечаются признаки вздутия легких. В анализах крови встречается умеренная эозинофилия. Течение обычно благоприятное, дыхательные расстройства уменьшаются в течение 2 -3 дней, но удлинение выдоха и свистящие хрипы могут прослушиваться на протяжении 1 -2 нед.

Лечение стационарное. Антибактериальная терапия обычно назначается при подозрении на бактериальное осложнение Создается покой больному, проветривание помещения, вдыхание увлажненного кислорода. Назначаются кислородно-медикаментозные ингаляции (растворы муколитиков, противогистаминные средства, эуфиллин и преднизолон в разных сочетаниях). Используют симпатомиметики в аэрозолях, В 2 -адреномиметики, холинолитики и комбинированные препараты При значительных дыхательных расстройствах вводят эуфиллин: per os (в виде 1% микстуры, порошков, таблеток), в свечах, внутримышечно (предпочтительнее 2, 4% раствор в соответствующей возрасту дозе), внутривенно медленно, капельно В тяжелых случаях назначают кортикостероиды, учитывая их противовоспалительное и мощное противоотечное действие на слизистую оболочку бронхов. Диспансерное наблюдение сводится «к выявлению аллергических реакций и предотвращению дальнейшей сенсибилизации. Детям старше 1 года с повторными обструктивными бронхитами целесообразно поставить кожные пробы с наиболее распространенными аллергенами. Профилактические прививки проводятся через месяц после полного выздоровления. При повторном обструктивном бронхите можно делать прививки против кори и полиомиелита.
Бронхиолит — острое воспаление бронхиол с нарушением их проходимости, приводящее к изменениям газообмена и кровообращения. Заболевание поражает детей первых лет жизни. Возбудителями являются вирусы (парагриппозный, респираторно-синцитиальный, аденовирусы).
Клиническая картина. Обструктивный синдром развивается на 2 -4 -й день легкого катара дыхательных путей: одышка до 70 -90 в минуту, затруднение выдоха, с участием вспомогательной мускулатуры, втяжением уступчивых мест грудной клетки, раздуванием крыльев носа, цианозом. Кашель сухой. Нарастание дыхательных расстройств сопровождается резким беспокойством ребенка. Субфебрильная температура при парагриппозной или респираторно-синцитиальной инфекции держится не более 2 -х дней. При аденовирусном бронхиолите фебрильная лихорадка держится 6 -8 дней. Тяжесть состояния обусловлена, главным образом, дыхательной недостаточностью, признаки интоксикации не выражены. Отмечается вздутие грудной клетки, при перкуссии — коробочный звук, уменьшение сердечной тупости. Аускультативно на фоне дыхания с удлиненным выдохом, определяется масса мелкопузырчатых хрипов и крепитация на высоте вдоха. Такая картина «влажного легкого» дополняется более грубыми влажными хрипами, создающими впечатление клокотания. Гематологические сдвиги не характерны, возможны умеренный лейкоцитоз, незначительное повышение СОЭ. Рентгенологически обычно определяется вздутие легких, усиление бронхососудистого рисунка.
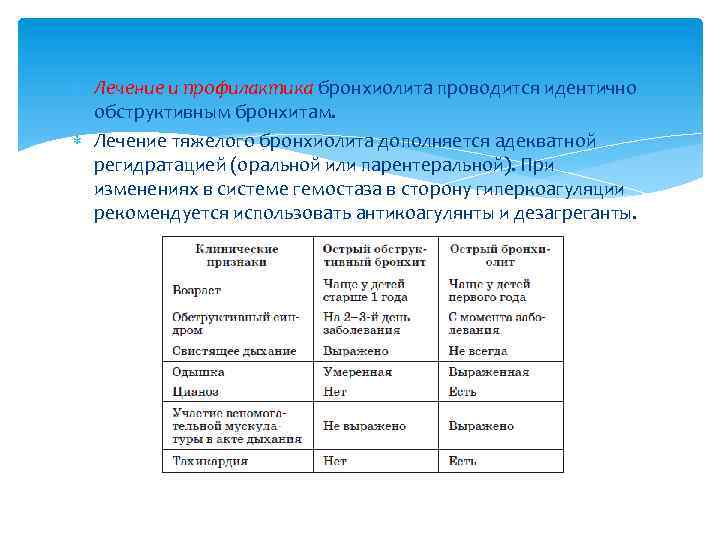
Лечение и профилактика бронхиолита проводится идентично обструктивным бронхитам. Лечение тяжелого бронхиолита дополняется адекватной регидратацией (оральной или парентеральной). При изменениях в системе гемостаза в сторону гиперкоагуляции рекомендуется использовать антикоагулянты и дезагреганты.

Рецидивирующий бронхит. О рецидивирующем бронхите можно говорить в случае обострения заболевания до 3 -4 раз в год в течение 2 лет. На развитие рецидивирующего бронхита в основном влияют ОРВИ, инородные тела бронхов, аспирационные процессы и т. д. Клиническая картина рецидива складывается из симптомов острого бронхита, но заболевание затягивается до 3 -4 недель. Лихорадка умеренная в течение 2 -4 дней, общее состояние меняется мало. Ведущий симптом — кашель, сначала сухой, затем влажный со слизистой или слизисто-гнойной мокротой. Перкуторный звук над легкими не изменен или с небольшим коробочным оттенком. Аускультативная картина заболевания разнообразна: на фоне жесткого дыхания слышны сухие грубые, средне- и крупнопузырчатые влажные хрипы, рассеянные, с обеих сторон. Реже хрипы прослушиваются только с одной стороны. Аускультативная картина в легких переменчива. Показатели периферической крови без патологических изменений. Вне рецидива физикальные изменения отсутствуют, но наблюдается повышенная кашлевая готовность (появление кашля при охлаждении, при физической нагрузке, при нервно-психическом напряжении). Иногда кашель является самым длительным симптомом рецидива бронхита.
Рентгенологически в межрецидивном периоде обнаруживается усиление легочного рисунка, реже — расширение корней легких. Эти признаки обычно симметричны и выражены нерезко. При рецидиве бронхита качественно новых рентгенологических признаков не появляется. Отмечается лишь несколько большее усиление легочного рисунка.

Лечение больного рецидивирующим бронхитом при обострении возможно в амбулаторных условиях. Основным в лечебном комплексе должно быть устранение нарушений бронхиальной проводимости. Важно создать оптимальный воздушный режим (температура 18 -20°С, влажность не ниже 60%). Секретолитические и муколитические препараты дают ребенку внутрь или в виде ингаляций. Антибактериальная терапия проводится по показаниям (гнойная мокрота или другие признаки бактериального воспаления) непродолжительным курсом (710 дней). Санация очагов хронической инфекции, физиотерапевтические процедуры улучшают крово- и лимфообращение в легких, уменьшают отечность слизистой оболочки бронхов, снимают бронхоспазм. Рецидивирующий бронхит может продолжаться на протяжении ряда лет, перейти в бронхиальную астму. Больные с рецидивирующим бронхитом состоят на диспансерном учете, частота осмотров определяется индивидуально в зависимости от длительности заболевания и частоты рецидивов (не реже одного раза в год). Если нет рецидивов в течение 2 -х лет, ребенок снимается с диспансерного учета. Хороший эффект дает ЛФК и лечение в санатории.

Хронический бронхит — это хроническое распространенное воспалительное поражение бронхов, протекающее с повторными обострениями. Заболевание диагностируется при выявлении продуктивного влажного кашля, постоянных влажных разнокалиберных хрипов в легких (в течение нескольких месяцев) при наличии 2— 3 обострений заболевания в год на протяжении 2 лет. Первичный хронический бронхит — диагностируется при выявлении продуктивного влажного кашля, постоянных влажных разнокалиберных хрипов в легких (в течение нескольких месяцев) при наличии 2— 3 обострений заболевания в год на протяжении 2 лет. Вторичный хронический бронхит сопровождает многие хронические болезни легких. Он является составной частью многих пороков развития легких и бронхов, синдрома цилиарной дискинезии, синдрома хронической аспирации пищи, хронического бронхиолита (с облитерацией), выявляется при локальных пневмосклерозах (хронической пневмонии), а также при муковисцидозе и иммунодефицитных состояниях.

Острая пневмония — острое инфекционное заболевание легочной паренхимы, диагностируемое по синдрому дыхательных расстройств и физикальным данным, а также по инфильтративным или очаговым изменениям на рентгенограмме. При острой пневмонии, как правило, имеются предрасполагающие факторы: неблагоприятные воздействия внешней среды (переохлаждение, загрязнение атмосферного воздуха), врожденные аномалии развития органов дыхания, сердечнососудистой системы, снижение факторов местной защиты, измененный преморбидный фон (рахит, гипотрофия, недоношенность).
Различают: 1) внебольничные (домашние) 2) внутрибольничные (госпитальные) 3) атипичные 4) пневмонии у иммунокомпрометированных больных Домашние пневмонии. У детей первых месяцев жизни среди домашних бактериальных, возбудителей преобладают стафилококк и грамотрицательная флора кишечной группы (кишечная палочка, протей, клебсиелла и др. ). Следует помнить, что пневмония у ребенка первых месяцев жизни часто возникает как начальное проявление синдрома хронической аспирации пищи, муковисцидоза, первичного иммунодефицитного состояния. Ведущим возбудителем домашних пневмоний у детей старше 6 месяцев является пневмококк, реже обнаруживается гемофильная палочка. У ребенка после 4 -5 лет неосложненные домашние пневмонии вызываются микоплазмой. Каждые 4 -5 лет наблюдается подъем заболеваемости микоплазменной инфекцией, преимущественно в осенний период.

Внутрибольничные пневмонии. Больные, ослабленные основным заболеванием, являющимся причиной госпитализации, оперативными вмешательствами и т. д. инфицируются госпитальной микрофлорой, обычно резистентной к большинству антибиотиков. При этом, доминирующими в этиологии являются грамотрицательные микроорганизмы и стафилококк. Инфицирование больничной флорой происходит при использовании ингаляционной аппаратуры, при манипуляциях (катетеризация, отсасывание слизи, эндоскопия, ИВЛ и др. ). Аспирационные пневмонии предполагают инфицирование анаэробной флорой. Атипичные пневмонии вызываются внутриклеточными микроорганизмами — микоплазмами, хламидиями, легионеллами. Риск возрастает у больных с ослабленным иммунитетом. Пневмонии у лиц с тяжелыми иммунологическими нарушениями вызываются так называемой оппортунистической инфекцией пневмоцистами, патогенными грибами, цитомегаловирусом, вирусом герпеса, микобактериями туберкулеза, а также банальной диареей.

Очаговые пневмонии представляют наиболее распространенную форму, тяжесть состояния ребенка во многом зависит от размера очага. Очаговые пневмонии имеют обычно циклическое течение и правильном выборе антибактериального препарата дают хорошую обратную динамику. Очаговосливные формы (поражение захватывает несколько сегментов или всю долю) имеют склонность к деструкции, что требует проведения интенсивной антибактериальной терапии с первого дня лечения. При сегментарной пневмонии в процесс вовлекаются ткани всего сегмента, находящиеся, как правило, в состоянии ателектаза. Последнее обуславливает торпидность обратного развития легочных изменений, склонность к фиброзной трансформации с ограниченным пневмосклерозом. Крупозная пневмония диагностируется, прежде всего, на основании клинических данных: острое начало, озноб, кашель с ржавой мокротой, боли в грудной клетке, покраснение щеки на стороне поражения, герпес на губе или крыльях носа, отмечается также лобарная инфильтрация на рентгенограмме. Назначение антибиотика, действующего на пневмококк, дает быстрый клинический эффект. Интерстициальная пневмония является редкой формой, составляет менее 1% всех пневмоний. Течение пневмонии может быть острым или затяжным. Большинство пневмоний разрешается в течение 6 -8 недель, в отдельных случаях легочные изменения держатся дольше.
Клиническая картина пневмонии обычно развивается через. 1 -2 дня после начала ОРВИ: ухудшается общее состояние, усиливается кашель, температура повышается до фебрильных цифр, появляется одышка. Резко изменяется поведение (возбуждение, иногда апатия), нарушается сон, снижается эмоциональный тонус, появляется бледность кожных покровов с выраженным мраморным рисунком, холодные конечности, периоральный цианоз. При перкуссии на фоне тимпанита отмечается укорочение перкуторного звука. Изменение дыхания наблюдается тем чаше, чем обширнее пневмония. Иногда при выраженных массивных процессах одышки может не быть. Дыхание становится жестким или ослабленным, но может и не меняться. В легких прослушиваются звучные мелкопузырчатые влажные хрипы в области одного-двух сегментов или доли. Появляется тахикардия, тоны сердца становятся ослабленными, иногда глухими, отмечается аритмия сердечной деятельности. В крови — лейкоцитоз, нейтрофилез, сдвиг формулы влево, повышение СОЭ.

Лечение. Госпитализации подлежат больные с тяжелым течением домашней пневмонии, осложнениями и неэффективной антибактериальной терапией в течение 24 -36 ч. Амбулаторно лечатся больные при отсутствии выраженного токсикоза, дыхательных расстройств, нарушений функции сердечно-сосудистой системы. Питание ребенка с пневмонией не должно существенно отличаться от обычного. Из сердечных средств в экстренных случаях вводят внутривенно строфантин (0, 1 мл 0, 05% раствора на год жизни), коргликон (0, 1 мл 0, 06% раствора на год жизни). Кортикостероиды в лечении пневмонии используют лишь как средство борьбы с шоком, отеком мозга, отеком легкого и нарушением микроциркуляции (доза 4 -10 мг/кг в сутки в течение 1 -3 дней). Гепарин по 200 -250 ЕД/кг в сутки назначается при угрозе ДВС в стадии гиперкоагуляции Иммунотерапия показана при тяжелых пневмониях. В остром периоде заболевания вводится гипериммунная плазма с высокими титрами соответствующего антитоксина в дозе 5 -15 мл/кг до улучшения состояния больного. Можно использовать препараты иммуноглобулинов. Антибактериальная терапия является основополагающей. Путь введения антибиотика (энтеральный, парентеральный — внутривенный или внутримышечный), а также кратность назначения препарата должны быть адекватны тяжести пневмонии. Длительность антибактериальной терапии определяется быстротой наступления эффекта и течением процесса. Это может составлять 4 -5 дней (отменяется через 2 -3 дня после нормализации температуры). Более длительные курсы антибиотикотерапии требуются при торпидности процесса (при сегментарной пневмонии). Дети с осложненной пневмонией обычно принимают антибиотики в течение 2 -х недель.

Домашние пневмонии у детей старше 6 месяцев лечатся пенициллином, полусинтетическими пенициллинами, цефалоспоринами 1 -2 поколения, широко применяются пероральные антибиотики — аугментин, амоксиклав, унозин. Профилактика острой пневмонии сводится к предупреждению любой респираторно-вирусной инфекции (закаливание, способствующее повышению холодовой выносливости ребенка, вакцинация во время эпидемии, интерферонопрофилактика, химиопрофилактика)

Работу выполнила М-31 -10(2) Лисичкина Анастасия Эдуардовна
Источник

