Пневмония больницы где ее лечат

Пневмония — заболевание системы органов дыхания, характеризующееся развитием воспалительного процесса в легочной ткани (преимущественно в альвеолах).
Различают два основных типа пневмоний:
- Внебольничная пневмония. Внебольничными принято называть пневмонии, возникшие вне стационара больницы или в первые двое суток (48 часов) после госпитализации.
- Госпитальная (нозокомиальная) пневмония. Госпитальными называют пневмонии, резвившиеся в больничных условиях, спустя 48 часов (двух суток) и более после госпитализации. Лечение госпитальной пневмонии может представлять значительные сложности, так как эти пневмонии часто вызываются устойчивыми к антибиотикам штаммами микроорганизмов, циркулирующими в отделениях стационара. Такие пневмонии отличаются тяжелым течением и высокой летальностью.
Причины
Причиной развития пневмонии является проникновение инфекции в легочную ткань. Чаще всего пневмонии развиваются в результате размножения бактерий, реже причиной являются вирусы, грибки, микоплазмы и др. Встречаются также смешанные формы пневмонии, когда высевается сразу несколько возбудителей. Лечение пневмонии должно проводиться с учетом ее причины и на основе данных бактериологического исследования (определения чувствительности флоры к антибиотикам). Повышается риск развития пневмонии у лиц, злоупотребляющих алкоголем, у курильщиков, у больных ХОБЛ, при иммунодефицитах, а также при переохлаждении.
Подозреваете воспаление легких?
Получить консультацию, а также записаться на прием Вы можете по тел.:
+7 (499) 266-98-98
Классификация
- По патогенезу:
- Первичная — воспалительный процесс развивается сразу в легочной ткани как самостоятельное заболевание.
- Вторичная — развивается как осложнение других заболеваний (застойная пневмония при сердечной недостаточности, вирусная пневмония на фоне ОРВИ, параканкрозная пневмония на фоне рака легких, аспирационная пневмония, пневмония на фоне травмы). Лечение вторичной пневмонии должно включать воздействие на причину, ее вызвавшую.
- По распространенности:
- Очаговая — захватывает небольшой участок легких
- Сегментарная — захватывает сегмент или несколько сегментов легких
- Долевая — захватывает полностью долю легкого
- Тотальная — захватывает целиком легкое
- По возбудителям:
- Бактериальная
- Вирусная
- Грибковая
- Атипичная. Атипичными называют пневмонии, вызванные «нетипичными» для этого заболевания возбудителями (хламидии, микоплазмы, легионеллы и др.) и характеризующиеся стертой клинической картиной. Лечение атипичной пневмонии осложнено неэффективностью обычных, общепринятых методов.
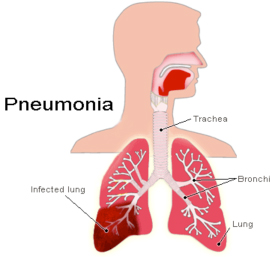
Клиника
Заболевание обычно развивается остро, нарастают симптомы интоксикации, повышается температура тела до 39–40 градусов, отмечается головная боль, слабость, потливость, боли в грудной клетке, кашель с мокротой, боли в мышцах. Для атипичной пневмонии характерно постепенное начало, субфебрильная температура, сглаженность симптомов. Пневмония протекает более тяжело у людей, злоупотребляющих алкоголем, больных нефритом и заболеваниями печени.
Диагностика
Диагноз пневмонии устанавливается на основании данных осмотра, рентгенологического исследования, компьютерной томографии. Диагностические мероприятия включают посев мокроты с идентификацией возбудителя и определением чувствительности к антибиотикам. Наша клиника оснащена всем необходимым оборудованием, включая собственную клинико-диагностическую лабораторию, что позволяет в кратчайшие сроки провести обследование и назначить эффективное лечение при пневмонии.
Лечение пневмонии
В лечении пневмонии основная роль отводится антибиотикам. Назначают макролиды, метрогил, фторхинолоны, амоксиклав, бета-лактамы, карбапенамы, цефалоспорины, а также сочетания антибиотиков.
Применяются препараты, расширяющие бронхи (бронхолитики), а также препараты, улучшающие отделение мокроты. При необходимости проводится дезинтоксикационная терапия. Лечение пневмонии должно проводиться в условиях стационара.
Источник
Пневмония – это инфекционно-воспалительное заболевание легких, которое может поражать любые возрастные и социальные группы людей. Существует целый ряд разнообразных критериев, которые позволяют оценить, нуждается ли больной с воспалением легких в госпитализации в специализированное отделение. Лечение пневмонии в больнице проводится для пациентов с тяжелым течением болезни, с угрозой развития осложнений или при наличии серьёзных сопутствующих патологий.
Длительность госпитализации
Госпитализации в терапевтический или пульмонологический стационар подлежат больные со среднетяжелым или тяжелым течением пневмонии, у которых имеется высокий риск летального исхода или развития осложнений.
Длительность пребывания пациентов в отделении зависит от:
Лечение пневмонии в стационаре
- длительности назначенной антибактериальной терапии (при типичных пневмониях антибиотики назначаются на 7-10 дней, а при воспалении, вызванном атипичной или резистентной флорой, курс может достигать 21-25 дней);
- динамики клинической картины (при улучшении самочувствия возможно амбулаторное лечение);
- изменения показателей лабораторно-инструментальных исследований (уменьшение лейкоцитоза, снижение скорости оседания лейкоцитов, исчезновение инфильтрации легочной паренхимы на обзорной рентгенограмме легких);
- возраста больного (для новорожденных, детей младшего возраста и пожилых людей увеличивается срок лечения в условиях стационара).
Средняя продолжительность пребывания в больнице в зависимости от этиологии пневмонии:
Этиологический фактор воспаления легких (микроорганизм-возбудитель) | Средняя длительность лечения в отделении |
| Стрептококковая инфекция | 7-10 дней |
| Вирусная инфекция (неосложненная) | 7-12 дней |
| Пневмококковая инфекция | 10-15 дней |
| Грамотрицательная флора | 10-20 дней |
| Атипичные возбудители (хламидия, синегнойная палочка, микоплазма) | 15-25 дней |
| Микст-инфекция (смешанная микрофлора) | 20-25 дней |
При двустороннем или одностороннем тотальном повреждении легких лечение должно длиться не менее 21 дня.
Двухсторонняя пневмония
Также существует группа пациентов с легкой формой воспаления легких, поступающих в отделение по социальным показаниям (неблагоприятные условия проживания, отсутствие постоянного места жительства). Терапия таким больным проводится по схемам амбулаторного лечения (прием пероральных препаратов), и их пребывание в больнице не превышает 10-12 дней.
В особо тяжелых случаях, когда пациент нуждается в особом уходе или искусственной вентиляции легких, лечение проводится в отделении реанимации.
Особенности лечения пневмонии в больнице
Основным звеном лечения пневмонии является этиологическая медикаментозная терапия (антибиотики), которая позволяет устранить причину заболевания. У больных, госпитализированных в стационар из-за тяжелого течения воспаления лёгких, терапию следует начинать сразу же с назначения парентерального метода введения (внутривенно или внутримышечно) антибактериальных препаратов. Пероральные антибиотики имеют менее выраженный эффект, поэтому чаще всего применяются только при амбулаторном лечении.
Микробиологическое исследование мокроты
Для эффективной эрадикации возбудителя из организма нужно подобрать такую группу антибиотиков, которая может воздействовать на эти микроорганизмы. Для установления типа инфекции проводят микробиологическое исследование мокроты и определяют чувствительность флоры к антибактериальным средствам. Для этого производят посев на специальные питательные среды, на которых в последующем растут бактерии.
Результатов посева необходимо ждать 5-7 дней, поэтому на начальных этапах лечения препараты подбирают эмпирически (чаще всего назначают антибиотики широкого спектра действия). Оценивают эффект от назначенного противомикробного лечения при неосложненном течении через 48 часов, а при осложненном – через 72 часа. Если в этот период не отмечается динамики к выздоровлению, лечение заменяют другой группой антибактериальных препаратов.
Критерии, которые свидетельствуют о действенности антибиотиков:
- снижение температуры тела;
- уменьшение одышки;
- улучшение общего состояния;
- снижение нейтрофилёза крови;
- положительная рентгенологическая динамика.
После получения данных микробиологического анализа коррекцию схемы лечения производят в соответствии с выявленной микрофлорой и её чувствительностью к препаратам.
Инфузионная терапия
Помимо этиологической терапии, пациент также нуждается в назначении:
- инфузионной терапии (внутривенное капельное введение солевых растворов в комбинации с форсированным диурезом позволяют обеспечить адекватную дезинтоксикацию организма);
- анальгезирующих препаратов (особенно при крупозной пневмонии, когда в патологический процесс вовлекается плевра и возникает резкий болевой синдром);
- антипиретиков (медикаментов, снижающих температуру тела);
- противовоспалительной терапии;
- муколитических средств (улучшают реологические свойства мокроты и слизи, способствуют очищению дыхательных путей);
- препаратов из группы антигистаминных (уменьшают выброс медиаторов воспаления и предотвращают сенсибилизацию организма).
Кроме основной медикаментозной терапии, пациентам в обязательном порядке назначаются:
Диета №11 по Певзнеру
- лечебный режим питания (диета №11 по Певзнеру);
- лечебная физкультура;
- ингаляции при дыхательной недостаточности (для улучшения оксигенации крови и профилактики гипоксии);
- физиотерапевтические процедуры (ингаляционное введение лекарственных веществ, лечебные массажи).
Лечение пневмонии в стационаре у детей соответствует основным принципам терапии у взрослых. Однако следует учитывать, что дыхательная недостаточность у них развивается быстрее и хуже поддается коррекции, поэтому даже при легком течении воспаления легких нужно контролировать газовый состав крови (сатурацию кислорода). Также нужно обратить внимание на то, что некоторые антибактериальные препараты, широко используемые для взрослых, противопоказаны детям.
Особое внимание обращают на пневмонии, которые возникли у лиц пожилого возраста, поскольку заболевание у них прогрессирует очень стремительно. При подборе терапии людям преклонного возраста, учитывают сниженную реактивность и резистентность организма, а также тяжесть сопутствующих заболеваний.
Лечение беременных женщин на поздних сроках (после 22 недель) проводится только в условиях специализированного акушерского отделения. Выбор препаратов, которые можно использовать во время беременности, должен проводиться с особой тщательностью для того, чтобы избежать внутриутробной патологии плода.
Лечение воспаления легких в условиях специализированного стационара позволяет обеспечить пациенту правильный лечебно-охранительный режим. Преимуществом лечения в медицинском учреждении является возможность проведения парентерального лечения и постоянного мониторирования состояния пациента. Лечение детей и людей старше 70 лет должно быть стационарным даже при относительно лёгком и неосложнённом течении пневмонии, так как у пациентов этих групп высок риск развития осложнений и ургентных жизнеугрожающих состояний.
Источник
При пневмонии поражается отдельный участок ткани или все легкое целиком. Причина – активность патогенной микрофлоры. Если заболевание носит сугубо инфекционный характер, оно может передаваться воздушно-капельным путем или через кровь.
Часто пневмония развивается как следствие проигнорированных заболеваний верхних дыхательных путей, трахеи или бронхов, ОРВИ, ОРЗ и грипп в условиях отсутствия медикаментозного вмешательства становятся причиной воспалительных процессов в легких.
Поражение легочной ткани наступает из-за плохой циркуляции крови (у пациентов с сердечной недостаточностью или лежачих больных).
В прежние годы врачебной практики диагноз «воспаление легких» предполагал незамедлительную госпитализацию. Сегодня стандарт лечения пневмонии в стационаре подразумевает купирование тяжелых, запущенных случаев. При легких формах патологии рекомендован амбулаторный режим.

Когда больного госпитализируют
Больные, получающие необходимое лечение в домашних условиях, состоят на контроле и наблюдаются у участкового врача. Пациенты с легкой формой пневмонии могут получать лекарственные препараты амбулаторно, но существует ряд показаний к госпитализации, при наличии которых больного отправляют в больницу:
- диагностированное иммунодефицитное состояние;
- люди в возрасте от 70 лет и старше;
- пациенты аномальными показателями состояния крови (лейкоцитоз, лейкопения);
- аспирация дыхательных путей (попадание инородного вещества в гортань);
- высокая температура (гипертермия), из-за которой больной теряет сознание;
- подозрения на сепсис (заражение крови).
Поводом для лечения пневмонии в стационаре у детей и взрослых служат признаки:
- учащенного дыхания;
- инфекционных метастазов;
- поражения большей части ткани легкого;
- абсцесса;
- обструктивной болезни легких на фоне пневмонии;
- неэффективности амбулаторного лечения по истечению 3 суток после оказания первой помощи;
- сердечной недостаточности;
- алкоголизма и токсикомании;
- хронических заболеваний – гепатит и нефрит;
- иммунодефицитного состояния.
Кроме описанных, существует ряд социальных показаний для госпитализации. Стационарный режим рекомендован: одиноким людям в пожилом возрасте; детям без семьи, воспитывающимся в детских домах; людям, не имеющим места жительства и прописки (бездомным).

Лечение пневмонии в стационаре
Медикаментозная терапия – основа в лечении воспаления легких. Больным, у которых диагностируют тяжелую форму пневмонии, показано внутримышечное и внутривенное введение препаратов, позволяющих устранить очаг инфекции. Пероральные антибиотики назначают пациентам, проходящим лечение дома.
Кроме этиологической терапии назначают:
- внутри капельное введение солевых составов с диурезом для устранения симптомов интоксикации;
- анальгетики (при крупозной пневмонии, в случаях высокого болевого синдрома);
- антипиретики (лекарства от температуры);
- противовоспалительная терапия;
- муколитики (медикаменты облегчают процесс вывода мокроты из органов дыхания);
- антигистаминные средства.
В стационаре показаны: диетический режим питания (диета 11 по Певзнеру), ингаляции, лечебная физкультура, массаж и другие физиотерапевтические процедуры.
Нет принципиальных отличий в том, чем лечат пневмонию у детей в стационаре: как и взрослым пациентам, больным младшего возраста рекомендованы все описанные терапевтические тактики.
Назначения врачей отличаются, если пневмония развилась у грудничка или ребёнка младше 4 лет. Детям до 12 лет противопоказаны противовоспалительные препараты, для достижения результатов назначаются аналоги (щадящие медикаменты).
Антибиотики по возбудителю
Для эрадикации возбудителя (подавления активности патогенных микроорганизмов, спровоцировавших воспалительные процессы в легких) подбирают антибиотики прямого действия.
Важно установить тип инфекционных агентов, чтобы лечение пошло на пользу больному, потом исследуют мокроту. В ходе микробиологического анализа устанавливают чувствительность флоры к действующим веществам медикаментов.
Результаты лабораторных тестов готовятся в течение 5-7 дней. До этого времени пациента лечат антибиотиками широкого спектра действия.
Эффект от эмпирических препаратов можно оценить спустя 48 часов (при воспалении без осложнений) или по истечению 3 дней (в остальных случаях).
При отсутствии терапевтического эффекта (понижения температуры, устранения одышки, улучшения общего состояния и клинической картины) прописанные антибиотики заменяют иной группой.
Спустя 5-7 дней, когда готовы микробиологические исследования, врач корректирует схему лечения, в зависимости от результатов тестов.

Сроки стационарного лечения
Сколько лечится пневмония у детей в стационаре (и у взрослых), зависит от тяжести состояния и типа возбудителя пневмонии. Средний курс – 7-10 дней. Если на фоне воспаления легких возникают осложнения, лечение продлевают (до 3 недель и более).
Если причиной воспаления послужили пневмококки, то медикаментозную терапию прекращают, когда проходит 5 суток после нормализации температуры. При легионеллах или стафилококках, как поражения легких, курс длится до 21 дня. Проходит 3-6 недель до полного выздоровления, если пневмония развилась из-за синегнойной палочки или энтеробактерии.
В случаях, когда диагностируется абсцесс легкого (осложнение пневмонии), антибактериальную терапию в условиях стационара продолжают 3 месяца.
Особенности лечения в дневном стационаре
Дневной стационар (или полустационар) не предполагает круглосуточное нахождение пациента в стенах больницы. В утреннее время больные посещают больницу, а после осмотра и окончания назначенных процедур возвращаются домой до следующего дня.
Пациентам дневного стационара заводят индивидуальные карты, в которых в подробностях описывают все нюансы текущего лечения, в том числе указывают препараты и дозировки.
Во время терапии документ находится на руках у пациента, а после выписки – изымается и остается в медицинском учреждении для ведения статистики.
Лечение беременных
Беременные женщины на сроке от 22 недель и более лечатся от пневмонии в гинекологических отделениях. Из-за высоких рисков будущих матерей не кладут в инфекционные отделы.
Когда в стационар поступает пациентка, ожидающая появления ребенка, на медицинских работников ложится двойная ответственность: важно подобрать не только эффективную методику лечения, которая в короткие сроки помогла бы организму будущей матери справиться с инфекцией, но и предупредить риски для плода и аномалии в развитии.
Даже легкие формы пневмонии при беременности наблюдаются в условиях стационара. Госпитализация имеет свои преимущества: больные соблюдают лечебно-охранительный режим, своевременно получают медикаментозные назначения, находятся под круглосуточным наблюдением специалистов.
В амбулаторных условиях невозможно проводить парентеральную терапию.

Выписка из стационара
После прохождения медикаментозного лечения и по завершению физиопроцедур, когда врач констатирует стабильное состояние, процесс выздоровления подтверждают анализы, пациента готовят к выписке.
Такая справка позволяет возобновить посещение дошкольных общеобразовательных учреждений, а взрослым – вернуться на работу. Выписка выдается и в случаях, когда из полного стационара больного переводят для дальнейшего контроля в дневной.
Несмотря на завершенный терапевтический процесс, восстановление после болезни может происходить в период от нескольких месяцев до года (это зависит от тяжести перенесенной патологии). Все это время человек состоит на учете в диспансере, периодически сдает необходимые анализы и проходит другие обследования.
В период восстановления важно соблюдать режим сна и отдыха, правильно питаться, отказаться от вредных привычек, проветривать помещения частого времяпровождения, совершать прогулки на свежем воздухе и одеваться по погоде (предупреждать переохлаждение).
В периоды сезонных эпидемий лицам, перенесшим воспаление легких, особенно рекомендована вакцинация от заболеваний дыхательных органов и путей вирусной природы.
Пребывание в санатории и лечебная гимнастика делают реабилитацию эффективной.

Автор:
Глушко Раиса
Терапевт, пульмонолог, иммунолог
Источник


