Пневмония как писать в справке диагноз
1. Внебольничная пневмония правого легкого (5-й сегмент) нетяжелого течения.
2. Нозокомиальная (госпитальная) пневмония правого легкого (4-й сегмент) с распадом.
Тяжелое течение. Дыхательная недостаточность 2 степени.
Лечениевнебольничной пневмонии должно начинаться, прежде всего, с решения вопроса о
правильной организационной тактике. Основная часть пациентов может и должна лечиться дома при
условии ежедневного наблюдения участкового или семейного врача.
Показаниями для госпитализации служат тяжелое течение пневмонии, критерии которого
приведены выше возраст старше 60 лет, хронические сопутствующие заболевания с нарушением функции
(хронические обструктивные болезни легких с явлениями дыхательной, хроническая сердечная
недостаточность, болезни печёнки почек в стадии декомпенсации). Кроме того, возможна госпитализация
пациентов по социальным показаниям, в том случае если у врача нет уверенности в соблюдении пациентом
правильного режима лечения в домашних условиях по материальным и иным соображениям.
Прогноз в лечении больного пневмонией определяется, прежде всего, успешным выбором
антибактериальных препаратов. В большинстве случаев лечение приходится начинать без определения
вида возбудителя, которое требует определенного времени, тогда как терапия должна проводиться уже с
первых дней установки диагноза. Какие же наиболее распространенные ошибки в лечении вне больничной
пневмонии допускаются докторами? Прежде всего, это назначение гентамицина и Ко-тримоксазола
(бисептол). Данные препараты практически неэффективны в отношении пневмококка и гемофильной
палочки, а именно эти микроорганизмы и вызывают пневмонию в большинстве случаев. Кроме того,
проводится необоснованно частая смена антибиотиков.
Как уже отмечалось, исходно здоровые или молодые пациенты могут лечиться на дому. Как
правило, возбудителем пневмонии в этих случаях служит пневмококк, поэтому препаратом выбора служат
акролиды или амоксициллин (0,5-1,0 г 3 раза в сутки). Среди первых следует выделить мидекамицин 0,4 г
трижды в день, азитромицин назначаемый по 0,25 г/сутки в течение 3 дней, кларитромицин (Фромилид,
«KRKA») 0,5 г 2 раза в сутки. При подозрении на хламидийную инфекцию эффективны препараты
тетрациклинового ряда (доксициклин 0,1 г 2 раза в сутки). Если возбудителем служит гемофильная
палочка, то более эффективны респираторные фтор-хинолоны. Это такие препараты, как левофлоксацин
0,5 г в сутки, моксифлоксацин 0,4 г в сутки. При этом все препараты назначаются в пероральной форме.
При нетяжелой пневмонии у лиц старше 60 лет или с сопутствующими заболеваниями лечение
лучше начинать с пенициллиновых препаратов с добавлением ингибиторов лактамаз, так как к обычным
пешшиллинам современная флора в значительной степени резистентна. Наиболее распространен
амоксициллин/клавунат (0,625 г 3 раза в сутки). Применяются также цефалоспорины второго поколения
(цефуроксим 0,5 г 2 раза в сутки) или уже упоминавшиеся респираторные фторхинолоны (при наличии
грамотрица-тельной флоры).
В любом случае, нетяжелая пневмония лечиться только одним антибактериальным препаратом,
подключение второго антибиотика целесообразно лишь при наличии осложнений.
Лечение тяжелой внебольничной пневмонии проводится в терапевтическом или
пульмонологическом отделении, независимо от возраста больного. В этих случаях целесообразна
комбинированная антибактериальная терапия. Больным назначают цефалоспорины II или III поколения
парентерально. Это цефтриаксон в дозе 1-2 г в сутки, цефотаксим (1-2 г 2-3 раза в сутки). Вторая группа
базисных препаратов это респираторные фторхинолоны (левофлоксацин 0,5 г 1 раз в сутки,
моксифлоксацин 0,4 г 1 раз в сутки). Дополнительно назначают макролиды перорально или парентерально
(эритромицин 0,5-1,0 г 4 раза в сутки; кларитромицин 0,5 г 2 раза в сутки; спирамицин 1,5 млн. ед. 3 раза в
сутки).
Вопрос о замене антибиотика возникает при отсутствии клинического эффекта в течение 2-3
суток, что свидетельствует о резистентной флоре, а также развитии побочных реакций, в том числе и
аллергических.
Антибактериальная терапия должна проводиться длительное время, однако нет необходимости
добиваться полного исчезновения всех симптомов, а особенно восстановления лабораторных показателей.
Отменить антибиотик можно при нормализации температуры, уменьшения кашля и количества мокроты, а
также исчезновении объективных и рентгенологических признаков инфильтрации легочной ткани. Такие
остаточные явления, как усиление легочного рисунка, сохранение ускоренного СОЭ, не превышающего 30
мм/час, незначительный лейкоцитоз не являются показаниями для продолжения антибиотикотерапии.
Средний срок длительности антибактериального лечения составляет 7-10 дней, хотя в ряде случаев он
может достигать двух недель.
Все другие лечебные мероприятия, которые до сих пор еще иногда применяются во врачебной
практике, не имеют серьезной доказательной базы. Вместе с тем, следует отметить, что в ряде
исследований было показано, что антибактериальная терапия может приводить к снижению витаминной
обеспеченности организма. Поэтому пероральный прием витаминов реконвалесцентами может быть
оправдан. Несмотря на отсутствие доказательной базы в ряде случаев, субъективное состояние пациентов
улучшается при физиотерапевтических пособиях. Отхаркивающие средства также существенно не влияют
на прогноз заболевания и показаны лишь при трудноотделяемой мокроте.
Профилактические мероприятиявключают в себя отказ от курения, закаливание, правильное
лечение острой респираторной вирусной инфекции. Что касается применения пневмококковой и
гриппозной вакцин, то их использование целесообразно у пожилых лиц (старше 65 лет) и больных с
тяжелыми сопутствующими заболевания сердечнососудистой и бронхолегочной системы, а также
сахарным диабетом.
Источник
Пневмонии — это группа различных по
этиологии, патогенезу и морфологической
характеристике острых очаговых
инфекционных заболеваний легких с
преимущественным поражением респираторных
отделов и наличием внутриальвеолярной
экссудации
Классификация
Внебольничная пневмония (приобретенная
вне лечебного учреждения) пневмония.
Синонимы: домашняя, амбулаторная.Госпитальная пневмония (приобретенная
в лечебном учреждении) пневмония.
Синонимы: нозокомиальная, внутрибольничная.Аспирационная пневмония.
Пневмония у лиц с тяжелыми дефектами
иммунитета (врожденный иммунодефицит,
ВИЧ-инфекция, ятрогенная иммуносупрессия).
Внебольничная пневмония — острое
заболевание, возникшее во внебольничных
условиях, сопровождающееся симптомами
инфекции нижних дыхательных путей
(лихорадка, кашель, выделение мокроты,
возможно гнойной, боли в груди, одышка)
и рентгенологическими признаками
недавних очагово-инфильтративных
изменений в лёгких при отсутствии
очевидной диагностической альтернативы.
Госпитальная или нозокомиальная
пневмония определяется как пневмония,
развивающаяся через 48 и более часов
после госпитализации.
Аспирационные
пневмонии
обусловлены попаданием в дыхательные
пути из желудка (при регургитации)
неклостридиальных облигатных анаэробов
(Bacteroides fragilis, Bacteroides melaninogenicus, Fusobacterium
nucleatum, Peptococcus и др.) чаще всего в сочетании
с разнообразной грамотрицательной
палочковой микрофлорой.
Пневмонии у лиц с тяжелыми нарушениями
иммунитетасвязаны с цитомегаловирусной
инфекцией, патогенными грибами,
Pneumocystis carinii, микобактериями туберкулеза,
а также практически со всеми микробными
агентами.
По тяжести:
нетяжелая (в диагнозе можно не указывать)
тяжелая
Примеры формулировки диагноза:
1. Внебольничная пневмония верхней доли
справа (S1,S2),
нетяжелое течение, неуточненной
этиологии. ДНI–II(клинически).
2. Госпитальная пневмония нижней доли
правого легкого, тяжелое течение,
стафилококковой этиологии. Осложнения:
ВН IIIпо рестриктивному
типу. Экссудативный плеврит справа.
3.
Внебольничная долевая (Str.
pneumoniae)
пневмония нижней доли правого легкого.
Тяжелое течение. Осложнения: Правосторонний
экссудативный плеврит. Инфекционно-токсическая
почка. Дыхательная недостаточность 2
степени (клинически).
Бронхиальная астма
Бронхиальная астма (БА) — хроническое
воспалительное заболевание дыхательных
путей, в котором принимают участие
многие клетки и клеточные элементы.
Хроническое воспаление обуславливает
развитие бронхиальной гиперреактивности,
которая приводит к повторяющимся
эпизодам свистящих хрипов, одышки
преимущественно в ночные или утренние
часы. Эти эпизоды обычно связаны с
распространенной, но изменяющейся по
своей выраженности обструкцией
дыхательных путей в легких, которая
часто бывает обратимой либо спонтанно,
либо под действием лечения.(GINA,
2006 г.)
Классификация
По этиологии
Неоднократно предпринимались попытки
классифицировать БА на основе этиологии,
особенно с учетом сенсибилизирующих
внешних факторов. Однако возможности
такой классификации ограничены, так
как для некоторых больных не удается
выявить внешние факторы риска. Несмотря
на это поиск внешних факторов развития
БА (например профессиональной) должен
являться частью первоначальной
диагностики, так как от его результатов
будет зависеть подход к ведению пациентов
и к элиминации аллергенов. выделние
аллергической БА нецелесообразно, так
как причиной БА редко является единственный
специфический аллерген(GINA,
2006 г.).
В РФ принята
нижеприведенная этиологическая
классификация.
Этиология:
атопическая
(экзогенная, аллергическая) форма:
атопический анамнез, наследственность
отягощенная по атопии, положительные
кожные аллергопробы, уровень общего
IgE > 100 ME/мл, симптомы других аллергических
заболеваний, раннее начало астмы;неатопическая
(эндогенная, неаллергическая) форма:
отсутствие атопического анамнеза,
отрицательные кожные аллергопробы,
общий IgЕ
100 ME/мл, дебют астмы в зрелом возрасте;
аспириновая форма
бронхиальной астмы;смешанная форма:
с указанием всех вариантов.
Профессиональная
БА может развиться у людей различных
профессий , связанных с воздействием
различных химических агентов, растворителей
(изоцианаты, формальдегид, акриловые
соединения и др.) в мастерских по ремонту
автомобилей, химчистках. при производстве
пластика, зубных лабораториях.
стоматологических кабинетах и пр. (А.Г.
Чучалин, 2007).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Справочник болезней
«Если здоровье плохо — думай о чем-нибудь другом» Эдуард Бенсон
ОПРЕДЕЛЕНИЕ
Пневмония — инфекционное воспаление легочной паренхимы.
Этиология
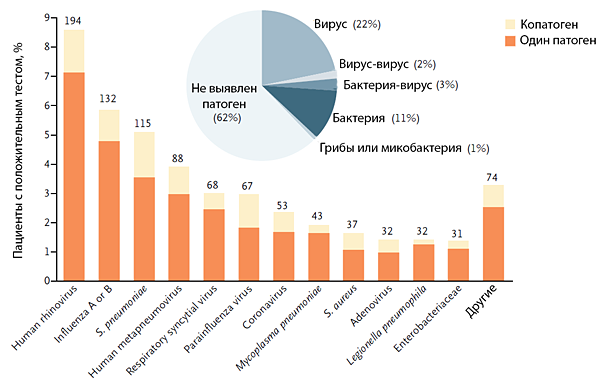
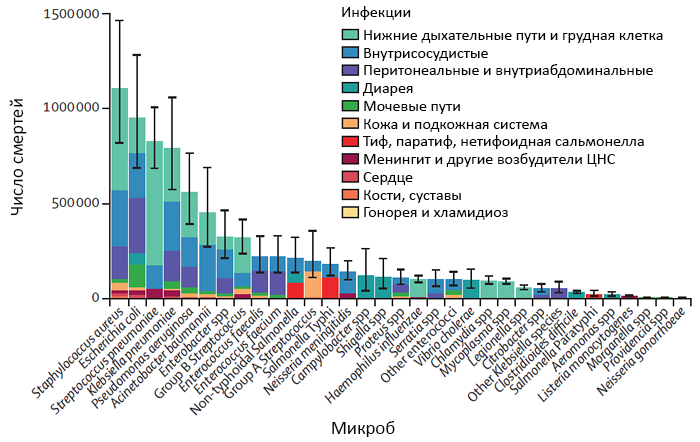
Jain S, et al. N Engl J Med. 2015;373:415–27.
ЭТИОЛОГИЯ ПНЕВМОНИИ
с
Streptocoсcus pneumoniae
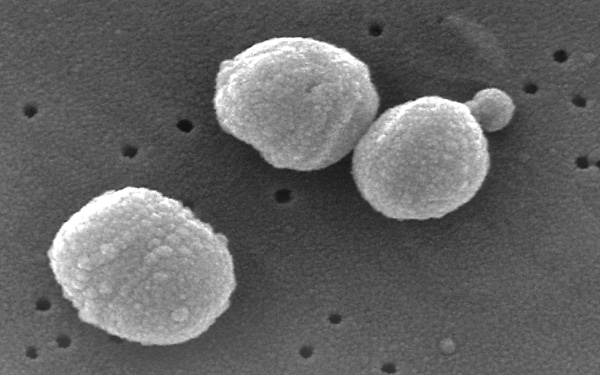
Электронная фотография Streptocoсcus pneumoniae. Janice Haney Carr.
ОПРЕДЕЛЕНИЕ ЭТИОЛОГИИ ПНЕВМОНИИ
• Окраска по Граму и посев мокроты, посев крови.
• Тяжелая внебольничная пневмония.
• Эмпирическое лечение MRSA или P. aeruginosa.
• Предшествующая инфекция (особенно респираторная) MRSA или P. aeruginosa.
• Госпитализация и лечение парентеральными антибиотиками в последние 90 сут.
Аденовирусы в назофарингеальных клетках
Желтая иммунофлуоресценция указывает на антигены аденовирусов. Hibbert K, et al. N Engl J Med. 2018;378:182–90.
ДИАГНОСТИКА КЛИНИЧЕСКАЯ
• Кашель с мокротой.
• Лихорадка.
• Притупление перкуторного звука.
• Локально мелкопузырчатые, крепитирующие хрипы.
• Шкалы: диагностика пневмонии (GRACE consortium), тяжести (CRB-65, SMART-COP).
Отчеты по Mycoplasma pneumoniae Великобритании
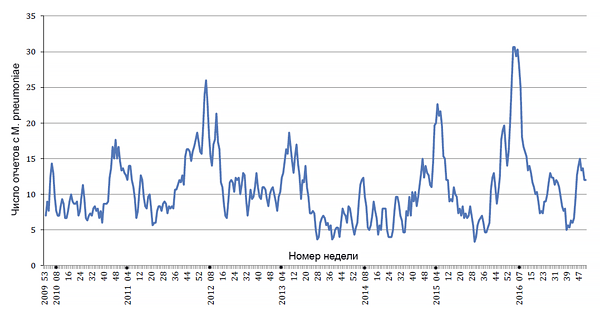
Public Health England.
ДИАГНОСТИКА ЛАБОРАТОРНАЯ
• Общий анализ крови.
• Пульсоксиметрия.
• Рентгенография: прямая, боковая. При разрешении симптомов за 5–7 сут контроль не требуется (1% рака за 90 сут).
• Компьютерная томография: при неинформативной рентгенограмме.
• УЗИ, плевральная пункция.
Рентгенография грудной клетки

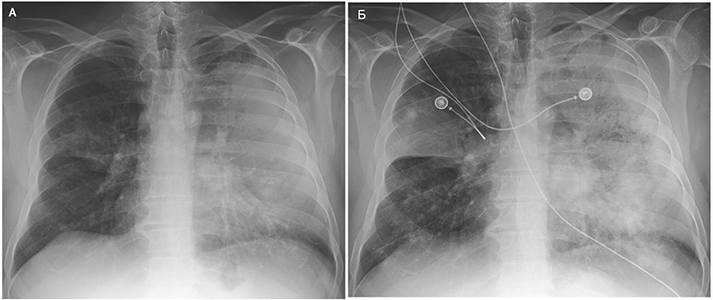
Диссеминированный легочной бластомикоз. 6 сут до госпитализации (А), 5 сут после (Б). Mansour M, et al. New Engl J Med. 2015;373:1554–64.
ОСЛОЖНЕНИЯ ПНЕВМОНИИ
• Плевральный выпот (неосложненный и осложненный).
• Эмпиема плевры.
• Деструкция/абсцедирование легочной ткани.
• Острый респираторный дистресс-синдром.
• Острая дыхательная недостаточность.
• Сепсис, септический шок (50% всех причин [ATS]).
• Вторичная бактериемия, сепсис, гематогенный очаги отсева.
• Перикардит, миокардит.
• Нефрит.
Ультразвуковое исследование легких
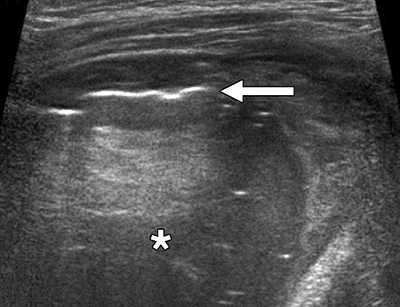
Стрелка — плеврит, звездочка — уплотнение. Schenck E, Rajwani K. Curr Opin Infect Dis. 2016;29:223–8.
КЛАССИФИКАЦИЯ ПНЕВМОНИИ
• Условия: внебольничная, госпитальная (>48 ч после госпитализации).
• Локализация: сегмент, доля, легкое.
• Тяжесть: тяжелая, нетяжелая.
• Этиология: Streptococcus pneumoniae, Mycoplasma pneumoniae, Chlamidia pneumoniae, Pneumocystis jiroveci…
• Особые формы: интерстициальная (± с аутоиммунными признаками [ESC]), эозинофильная.
ФОРМУЛИРОВКА ДИАГНОЗА
• Внебольничная пневмония (Str. pneumoniae), в нижней доле справа, нетяжелая. [J13]
• Внебольничная пневмония верхней доли слева, тяжелая. [J18.1]
• Внебольничная пневмония двухсторонняя, вызванная коронавирусом (COVID-19), тяжелая. [U07.2]
Динамика госпитальной летальности от пневмонии в Иркутске
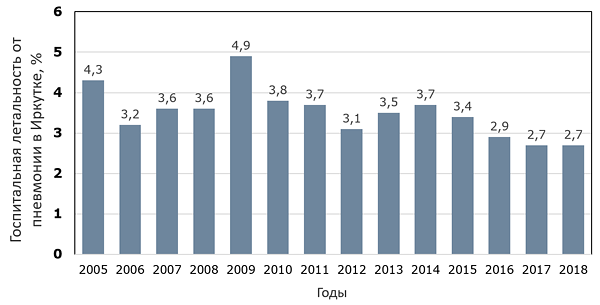
ИркутскСтат, 2019.
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ (ERS/ESCMID)
• Подозрение на тяжелую пневмонию (оглушенность, тахипноэ >30, тахикардия >100, гипотензия <90/60 мм рт. ст.).
• Нет эффекта на антибиотики.
• Пожилые с повышенным риском осложнений (коморбидность: диабет, сердечная недостаточность, умеренная/тяжелая ХОБЛ, болезни печени, почек, злокачественные новообразования).
• Подозрение на легочную эмболию.
• Подозрение на злокачественное новообразование.
Время начала антибиотиков и смертность от внебольничной пневмонии
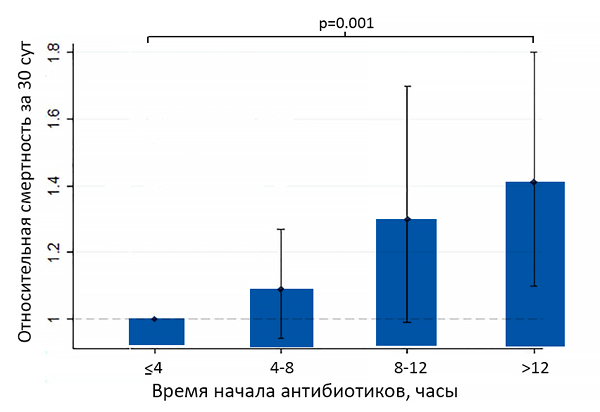
Daniel P, et al. Thorax. 2016;71:568–70.
КРИТЕРИИ ТЯЖЕЛОЙ ПНЕВМОНИИ (IDSA/ATS)
Большие критерии
• Септический шок с необходимостью вазопрессоров (>4 ч).
• Потребность в механической ИВЛ.
Малые критерии
• Частота дыхания ≥30 в мин.
• PaO2/FiO2 ≤250.
• Поражение >2 долей по R.
• Оглушенность/дезориентация.
• Уремия с азотом мочевины >20 мг/дл.
• Лейкопения <4•109/л.
• Тромбоцитопения <100•1012/л.
• Гипотермия <36°C.
• Гипотензия, требующая агрессивной инфузии.
Перевод в ПИТ: 1 большой или 3 малых критерия.
Кортикостероиды у пациентов, госпитализированных с внебольничной пневмонией
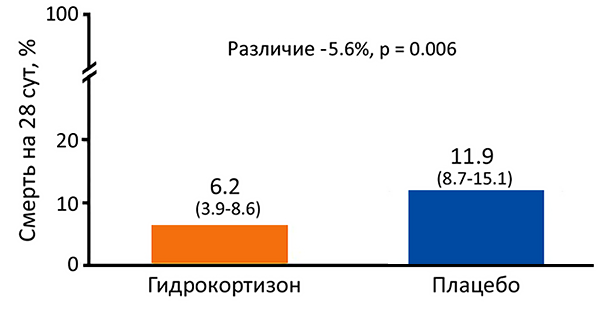
Снижение смертности на 3%, потребности в ИВЛ на 5%, длительности лечения на 1 сут. Siemieniuk R, et al. Ann Intern Med. 2015;163:519–28.
ЛЕЧЕНИЕ ПНЕВМОНИИ
• Антибиотики.
• Кортикостероиды при рефрактерном септическом шоке (ATS/IDSA).
• Назначение противокашлевых препаратов, отхаркивающих, муколитиков, антигистаминных и бронходилататоров, физиотерапии нецелесообразно (ERS/ESCMID).
АНТИБАКТЕРИАЛЬНОЕ ЛЕЧЕНИЕ (IDSA/ATS, 2019)
Амбулаторно, без коморбидности, риска MRSA или P.aeruginosa
• Азитромицин 500 мг и далее 250 мг однократно.
• Кларитромицин 500 мг дважды или 1000 мг продленного однократно.
• Доксициклин 100 мг дважды.
• Амоксициллин 1 г 3 раза.
Амбулаторно, есть сопутствующие болезни
• Бета-лактам: амоксициллин/клавуланат 500/125 мг 3 раза, 875/125 мг дважды, цефуроксим 500 мг дважды + макролид.
• Респираторный фторхинолон: левофлоксацин 750 мг, моксифлоксацин 400 мг, гемифлоксацин 320 мг однократно.
Стационар, нетяжелая
• Ампициллин-сульбактам 1.5–3 г через 6 ч, цефотаксим 1–2 г через 8 ч, цефтриаксон 1–2 г + азитромицин 500 мг однократно или кларитромицин 500 мг дважды.
• Левофлоксацин 750 мг, моксифлоксацин 400 мг однократно.
Стационар, тяжелая
• Бета-лактам + маколид.
• Бета-лактам + респираторный фторхинолон.
• MRSA: ванкомицин 15 мг/кг, линезолид 600 мг через 12 ч.
• P. aeruginosa: пиперациллин-тазобактам 4.5 г, имипенем 500 мг через 6 ч; меропенем 1 г, цефепим 2 г, цефтазидим 2 г, азтреонам 2 г через 8 ч.
Частота общей и аритмогенной смерти при лечении антибиотиками
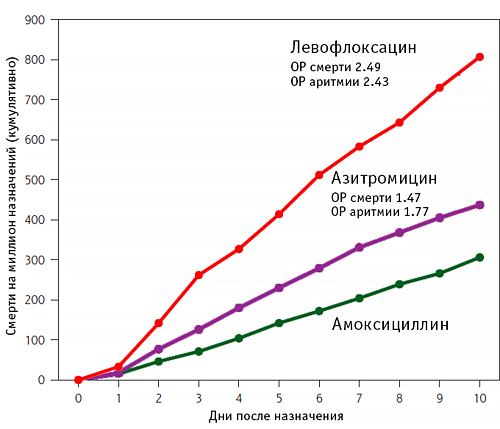
Rao G, et al. Ann Fam Med. 2014;12:121–7.
ДЛИТЕЛЬНОСТЬ ЛЕЧЕНИЯ
• Минимум 5 сут.
• MRSA или P.aeruginosa 7 сут.
• Без лихорадки (≤37.8°C) в течение 48 ч.
Частота пневмонии после начала вакцинации
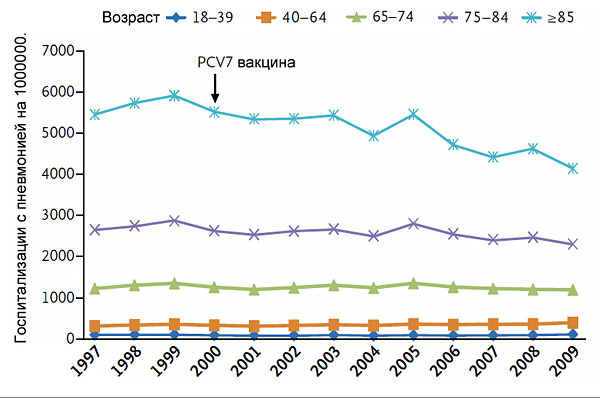
Griffin M, et al. NEJM. 2013;369:155–63.
ПОКАЗАНИЯ К ПРОТИВОПНЕВМОКОККОВОЙ ВАКЦИНАЦИИ (PPSV23, PCV13)
• Иммунокомпетентные пожилые >65 лет.
• <65 лет с хроническими заболеваниями.
• Спленэктомия.
Источник
Определение
Существует множество вариантов определения пневмонии как нозологической формы. Независимо от стиля авторов в большинстве случаев определение содержит ключевые слова: воспаление, инфекционное, альвеолы, клетки воспаления и экссудат. Таким образом, определение пневмонии может быть представлено в следующем виде: пневмония – инфекционное поражение альвеол, сопровождающееся инфильтрацией паренхимы воспалительными клетками и экссудацией в ответ на внедрение микроорганизмов в стерильные (в норме) отделы респираторного тракта. К пневмониям не относят поражения легких при инфекционных заболеваниях (чуме, брюшном тифе, туляремии и др.). Это другие нозологические формы.
Классификация
Традиционно классификации (Н.В. Молчанов, 1964; Е.В. Гембицкий и О.В. Коровина,1968, В.П. Сильвестров,1982) подразделяли пневмонии по этиологии (на первом месте) в силу значимости микробного фактора в генезе заболевания, морфологии и течению. В различных вариантах классификаций подробно описывались локализация и осложнения. Сосредоточив внимание врача на этих аспектах, авторы не учитывали ход его клинического мышления: врач видел перед собой ребенка, пожилого или молодого человека, страдающего сопутствующими заболеваниями или исходно здорового, оставалось без внимания и место, где развилась пневмония – дома или в стационаре. Поэтому еще до принятия современной классификации пневмоний предпринимались попытки обобщения клинических данных для возможной идентификации микроорганизмов, вызвавших пневмонию (рис.1). Собственно, это прообраз классификации, в которой в первую очередь выделяются больничные и внебольничные пневмонии. Рационально выделение пневмоний у больных с иммунодефицитом, а вот отдельное рассмотрение атипичных пневмоний нецелесообразно, так как по своей сути это внебольничные пневмонии. Выделение аспирационных пневмоний в самостоятельную рубрику также вызывает сомнения, так как аспирация присутствует в генезе как больничных, так и внебольничных пневмоний. Оставив в стороне смешение критериев, приводимых в одной классификации: с одной стороны – анамнестических (внебольничные и госпитальные), с другой – патогенетических (аспирационные и у людей с иммунодефицитом), можно представить классификацию в следующем виде:
• внебольничные пневмонии (в том числе и атипичные);
• внутрибольничные (госпитальные, нозокомиальные) пневмонии;
• аспирационные пневмонии;
• пневмонии у лиц с иммунодефицитом (врожденным или приобретенным).
По-прежнему указываются в диагнозе локализация и распространенность процесса, наличие осложнений.
Пример формулировки диагноза:
Внебольничная долевая (пневмококковая) пневмония нижней доли правого легкого. Тяжелое течение. Правосторонний экссудативный плеврит. Инфекционно-токсическая почка. Дыхательная недостаточность II степени.
Этиология
При внебольничных пневмониях наиболее частыми возбудителями являются:
• Streptococcus pneumoniae;
• Mycoplasma pneumoniae;
• Hemophilus influenzae;
• Influenza virus (вирус гриппа);
• Chlamidia pneumoniae;
• Legionella spp.;
• Staphylococcus aureus (редко);
• грамотрицательная флора (редко);
• в 20–30% случаев этиология пневмоний не устанавливается.
Рассматривая вопрос об этиологии пневмоний, нельзя обойти данные о вирулентности микроорганизмов и их влиянии на тяжесть заболевания и смертность (табл. 1). О значимости пневмококка свидетельствует его распространенность при пневмониях (табл. 2).
Диагноз при пневмониях
Диагноз устанавливается на основании клинических и объективных критериев.
Клинические критерии
Жалобы:
• Местные симптомы: кашель сухой или с мокротой, кровохарканье, боль в грудной клетке.
• Общие симптомы: лихорадка выше 38°С, интоксикация.
Физикальные данные: крепитация, мелкопузырчатые хрипы, притупление перкуторного звука, усиление голосового дрожания.
Объективные критерии
Рентгенография органов грудной клетки в двух проекциях (назначается и при неполном наборе клинических симптомов).
Микробиологическое исследование мокроты:
• окраска мазка мокроты по Граму;
• посев мокроты с определением количества колониеобразующих единиц в 1 мл и чувствительности к антибиотикам.
Клинический анализ крови.
Перечисленные критерии достаточны для диагностики и лечения пневмоний на амбулаторном этапе и при неосложненном типичном течении пневмонии в стационаре.
Дополнительные объективные критерии
В ряде случаев для дифференциальной диагностики и при подозрении на осложнения показаны дополнительные исследования.
• Рентгенотомографи ,компьютерна томография (при поражении верхних долей, лимфатических узлов, средостения, уменьшении объема доли, подозрении на абсцедирование, при неэффективности адекватной антибактериальной терапии).
• Микробиологическ еисследовани мокроты, плевральной жидкости, мочи и крови, включая и микологическое исследование при продолжающемся лихорадочном состоянии, подозрении на сепсис, туберкулез, суперинфекцию, СПИД.
• Серологическ еисследовани (определение антител к грибкам, микоплазме, хламидиям и легионелле, цитомегаловирусу) при нетипичном течении пневмонии у больных групп риска – алкоголиков, наркоманов, стариков, при иммунодефиците (включая СПИД).
• Биохимическ еисследовани крови при тяжелом течении пневмонии с проявлениями почечной, печеночной недостаточности, у больных, имеющих хронические заболевания, сахарный диабет в стадии декомпенсации.
• Цит — игистологическо исследование в группе риска по раку легкого (у курильщиков старше 40 лет, у больных с хроническим бронхитом и отягощенным онкологическим семейным анамнезом).
• Бронхологическ еисследование диагностическая бронхоскопия при отсутствии эффекта от адекватной терапии, при подозрении на рак легких в группе риска, инородное тело, в том числе и при аспирации у больных с потерей сознания; проведение биопсии. Лечебная бронхоскопия при абсцедировании для обеспечения дренажа.
• Ультразвуков еисследовани сердца и органов брюшной полости при подозрении на сепсис, бактериальный эндокардит.
• Изотопн есканировани легких и ангиопульмонография при подозрении на тромбоэмболию легочной артерии.
Дополнительные исследования в основном проводятся в стационаре, куда больной госпитализируется (см. показания) ввиду тяжести состояния и/или нетипичного течения заболевания, требующего проведения диагностического поиска.
Критерии для госпитализации
Больных внебольничной пневмонией следует лечить амбулаторно. Госпитализировать больных необходимо по показаниям:
• Возраст старше 70 лет.
• Сопутствующие хронические заболевания:
хроническая обструктивная болезнь легких, застойная сердечная недостаточность, хронические гепатиты,
хронические нефриты, сахарный диабет, алкоголизм или токсикомания, иммунодефициты.
• Неэффективное амбулаторное лечение в течение трех дней.
• Спутанность или снижение сознания.
• Возможная аспирация.
• Число дыханий более 30 в 1 минуту.
• Нестабильная гемодинамика.
• Септический шок.
• Инфекционные метастазы.
• Многодолевое поражение.
• Экссудативный плеврит.
• Абсцедирование.
• Лейкопения менее 4000/мл или лейкоцитоз более 20 000.
• Анемия – гемоглобин менее 90 г/л.
• Почечная недостаточность – мочевина более 7 ммоль/л.
• Социальные показания.
Критерии для проведения интенсивной терапии
Дыхательная недостаточность:
• отношение напряжения кислорода в артериальной крови к фракции кислорода во вдыхаемой газовой смеси (Pa02/Fi02) менее 250 (менее 200 при хронических обструктивных болезнях легких);
• признаки утомления диафрагмы;
• необходимость в искусственной вентиляции легких (ИВЛ).
Недостаточность кровообращения:
• шок – систолическое АД ниже 90 мм рт.ст., диастолическое – ниже 60 мм рт.ст.;
• необходимость введения вазоконстрикторов чаще чем через 4 ч;
• диурез менее 20 мл/ч;
Другие:
• Острая почечная недостаточность и необходимость диализа.
• Синдром диссеминированного внутрисосудистого свертывания
• Менингит.
• Кома.
Организация лечения на дому (алгоритм)
1-й визит врача к пациенту:
• постановка диагноза на основании клинических критериев;
• определение степени тяжести заболевания и показаний к госпитализации;
• если госпитализация не нужна, то назначение антибиотика и объективных методов обследования (рентгенография грудной клетки, микробиологический анализ мокроты, клинический анализ крови).
2-й визит:
• оценка рентгенографических данных и анализа крови;
• клиническая оценка эффективности лечения (улучшение самочувствия, снижение или нормализация температуры, уменьшение болей в грудной клетке, уменьшение/прекращение кровохарканья и отделения мокроты);
• лечен еэффективн – продолжение приема антибиотика;
• лечен енеэффективн и состояние ухудшилось – госпитализация;
• лечен енеэффективн при удовлетворительном состоянии – замена антибиотика и контроль эффективности лечения через 3 дня.
3-й визит:
• оценка эффективности лечения по клиническим критериям;
• неэффективность лечения – госпитализация;
• нормализация состояния пациента – продолжение антибиотикотерапии в течение 3–5 дней с момента нормализации температуры;
• оценка микробиологических данных;
• назначение повторных исследований мокроты, крови и рентгенографии.
4-й визит:
• оценка эффективности лечения по клиническим критериям;
• заключительная оценка результатов анализов крови, мокроты и рентгенограмм;
• выписка.
Выбор антибактериального препарата
При внебольничных пневмониях препаратами выбора являются макролиды, пенициллины (в том числе с клавулановой кислотой) и цефалоспорины II–III генерации. Способ введения антибиотика, комбинированное применение антибиотиков определяются тяжестью течения заболевания.
Например, при внебольничной пневмонии у пациента моложе 65 лет с легким течением достаточно назначения макролидного антибиотика (кларитромицина, азитромицина, рокситромицина).
Пациенту старше 65 лет и/или с пневмонией тяжелого течения рационально назначить пенициллин с ингибитором b-лактамазы или цефалоспорин II генерации в сочетании с макролидным антибиотиком (кларитромицин, азитромицин, рокситромицин).
Подробно алгоритм назначения антибиотиков в зависимости от эпидемиологии, анамнеза, клинической картины, микробиологических исследований будет рассмотрен в следующей публикации.
Комплексное лечение тяжелых пневмоний
Иммунозаместительная терапия:
• нативная и/или свежезамороженная плазма 1000–2000 мл за 3 сут;
• внутривенно иммуноглобулин 6–10 г/сут однократно.
Коррекция микроциркуляторных нарушений:
• гепарин 20 000 ЕД/сут;
• декстраны 400 мл/сут.
Коррекция диспротеинемии:
• альбумин 100–200 мл/сут (в зависимости от показателей крови);
• нандролон 50 мг N 3.
Дезинтоксикационная терапия:
• солевые растворы (физиологический и т.д.) 1000–3000 мл;
• 5% раствор глюкозы 400–800 мл/сут;
• поливинилпирролидон 400 мл/сут.Растворы вводят под контролем центрального венозного давления и диуреза.
Лечение дыхательной недостаточности:
• кислород через маску или носовой катетер, ИВЛ или вспомогательная ИВЛ (ВИВЛ) в зависимости от степени дыхательной недостаточности.
Кортикостероиды:
• внутривенно преднизолон 60–90 мг или эквивалентные дозы других препаратов по ситуации. Кратность и длительность определяются тяжестью состояния (инфекционно-токсический шок, инфекционно-токсическое поражение почек, печени, бронхиальная обструкция и т.д.).
Антиоксидантная терапия:
• аскорбиновая кислота 2 г/сут per os;
• рутин 2 г/сут per os;
• ацетилцистеин 600 мг/сут и более.
Антиферментные препараты:
• апротинин и другие по 100 000 ЕД/сут на 1–3 сут при угрозе абсцедирования.
Бронхолитики и противовоспалительные средства:
• 2,4% эуфиллин 5–10 мл 2 раза в сутки внутривенно капельно;
• ипратропиум 2–4 вдоха 4 раза в сут;
• сальбутамол или фенотерол + ипратропиум 2 вдоха 4 раза в сут;
• кортикостероиды – см. “Кортикостероидная терапия”;
• отхаркивающие (амброксол 100 мг/сут, ацетилцистеин 600 мг/сут);
• фенспирид 160 мг/сут.
Отхаркивающие и бронхолитические средства при интенсивной терапии вводят через смеситель дыхательного контура.
Длительность лечения
Она определяется исходной тяжестью заболевания, осложнениями, сопутствующими заболеваниями и т.д. Ориентировочные сроки проведения антибактериальной терапии представлены в табл. 3.
Наиболее надежными ориентирами для отмены антибиотиков, помимо положительной клинической динамики, являются нормализация рентгенологической картины, показателей крови и, конечно, мокроты. Ориентируясь на эти критерии, можно объективизировать показания к продолжению, смене или отмене антибактериальной терапии в конкретном клиническом случае, который не обязательно укладывается в стандартную, пусть и современную, схему лечения.
Литература
1. D. Lew. A pragmatic approach to community-acquired pneumonia: patients and pathogens. New trends in the management of community- acquired pneumonia: the patient approach; 282.
1. D. Lew. A pragmatic approach to community-acquired pneumonia: patients and pathogens. New trends in the management of community- acquired pneumonia: the patient approach; 282.
2. L.A. Mandel. Community – acquired pneumonia. Etiology, epidemiology and treatment. Chest 1995; 357.
3. A. Fein et al. Diagnosis and management of pneumonia and other respiratory infections. 1999.
4. R.A.L. Brevis. Lecture notes on respiratory diseases. 1985.
5. Management of adult community-acquired lower respiratory tract infections. Erohtan Stuly on Community Acquired Pneumonia (ESOCAP) committee: Chairmen: G. Huchon, M. Woodhead.
6. Pneumonia. Edited by A. Torres and M.Woodhead.1997.