Пневмония средней тяжести что это такое
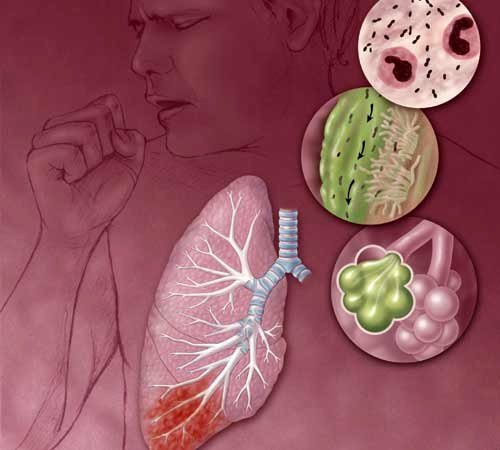
Воспалительная патология в легочной системе считается серьезной патологией у пациентов разной возрастной категории. Как правило, это заболевание требует серьёзного и комплексного лечения, в том числе антимикробными препаратами. В своем развитии заболевание проходит несколько этапов, которые специалисты называют стадии пневмонии.
Степень выраженности и сложность симптоматики варьируются от того, на какой стадии прогрессирования протекает воспалительная патология, а также от степени тяжести пневмонии.

Классификация заболевания по степени тяжести
Воспалительные процессы в легких протекают с разной степенью выраженности симптоматики. У большинства пациентов доктора диагностируют типичную острую форму патологического процесса, но клинические проявления общей картины прогрессирования заболевания отличаются разной степенью интенсивности.
- Пневмония в легкой степени протекания характеризуется слабой выраженностью симптомов интоксикации. Температура тела у больного повышается незначительно и держится в пределах субфебрильной, может варьироваться в пределах 38 градусов. Фиксируется незначительное учащение дыхания, нормальное артериальное давление. Сознание у больного ясное, в картине крови диагностируется лейкоцитоз. Могут появляться герпесвирусные высыпания в районе слизистых оболочек, увеличиваются шейные лимфатические узлы.
- Воспаление легких средней степени тяжести сопровождается симптомами умеренной интоксикации с температурой тела выше 38 градусов. Учащается дыхание и сердечный ритм, снижаются показатели артериального давления. В картине крови диагностируется увеличение числа лейкоцитов и сдвиг лейкоцитарной формулы влево.
- Тяжелая степень тяжести пневмонии сопровождается выраженными показателями интоксикации, повышением температуры тела выше 39 градусов, частым дыханием. В большинстве случаев к проявлениям добавляются резкое падение показателей артериального давления, гипоксия тканей, цианоз кожных покровов. В картине крови диагностируется выраженный лейкоцитоз, изменение нейтрофилов.
Для удобства современные медики в последнее время классифицируют пневмонию по двум степеням: тяжелую и нетяжелую. К тому же, в некоторых случаях протекание легкого воспалительного процесса отягощается определенными факторами. На их фоне заболевание способно перетекать в тяжелую пневмонию с осложненным течением.

Факторы отягощения патологии
К факторам, способствующим осложненному протеканию пневмонии и переходу легкой степени патологии в тяжелые формы заболевания, специалисты относят:
- сопутствующие заболевания, на фоне которых прогрессирует пневмония. В группу риск попадают пациенты, у которых в анамнезе диагностированы: хронические патологии дыхательной системы, сердечно-сосудистые нарушения, сахарный диабет, алкоголизм. На фоне этих патологий снижается иммунный ответ, пневмония прогрессирует интенсивнее и стремительнее;
- тип пневмококкового возбудителя, так как некоторые вирусные агенты способны размножаться быстро и противомикробной терапии поддаются неохотно;
- несвоевременная диагностика и терапия. Развивающаяся пневмония поражает воспалительным процессом обширную площадь легочной ткани, повышается сопротивление терапевтическому воздействию;
- возрастные показатели пациентов: у пожилых людей и новорожденных младенцев тяжелая форма пневмонии диагностируется чаще, чем у молодых и людей среднего возраста.
Тяжелые формы патологического легочного процесса часто диагностируются у людей с низким уровнем дохода, бездомных или безработных пациентов.
Клинические проявления первой стадии
В течение тяжелой и нетяжелой формы заболевания специалисты выделяют несколько стадий пневмонии. Часто патология диагностируется несвоевременно, так как первая или начальная стадия заболевания по симптоматике схожа с простудными заболеваниями. Длится эта стадия, как правило, недолго, так как заболевание имеет свойство быстро прогрессировать, поражая новые участки легочной системы патологическим процессом.
| стадия | длительность | характеристика процесса | симптоматика |
| Прилива | Несколько часов – 3 суток | Расширение легочных капилляров Прилив крови в легочную ткань Застой крови | Сухой кашель Одышка Боль на вдохе-выдохе Симптомы лихорадки |
У больного диагностируется состояние средней тяжести, реже – тяжелое. При стремительной тяжелой форме пневмонии уже на этой стадии у пациента могут проявляться бредовые галлюцинации, спутанность сознания.
На этой стадии при осмотре пациента доктор диагностирует цианоз губ и кончика носа на фоне выраженной гиперемии щек. Грудная клетка не синхронно двигается – мешает пораженная половина, в которой появляется отечность.
Клинические характеристики второй стадии
На второй воспалительной стадии состояние больного резко ухудшается, симптомы заболевания начинают становиться характерными для пневмонии. Часто заболевание диагностируется у больного именно на этой, выраженной стадии.
| стадия | длительность | Характеристика процесса | симптоматика |
| Красного опеченения | 1-3 суток | Заполнение плазмой альвеол Уплотнение легочной ткани Покраснение легких | Сильная боль на вдохе-выдохе Высокая температура тела Симптомы лихорадки и интоксикации Появление «ржавой мокроты» |
Состояние больного на этой стадии характеризуется как стабильно тяжелое. Часто диагностируются панические атаки, страхи, галлюцинации, страх смерти. Связано это с кислородной гипоксией. При прослушивании слышны хрипы, наблюдается выраженный обструктивный синдром.
Клинические проявления третьей стадии
Третья стадия заболевания характеризуется все еще тяжелым состоянием больного, которому требуется наблюдение специалистов.
| стадия | длительность | Характеристика процесса | симптоматика |
| Серого опеченения | 4-8 суток | Распад в альвеолах эритроцитов Изменение окраски легких в бурый и серый цвет | Тупая боль на вдохе-выдохе Субфебрильная температура тела Появление «ржавой» или гнойной мокроты |
Состояние больного на этой стадии улучшается, так как отступает симптоматика интоксикации. Кашель становится продуктивным, бронхи постепенно начинают освобождаться от слизи.
Последняя стадия
На последней стадии состояние больного восстанавливается. Тем не менее, специалист всё-таки относятся этот период к стадиям пневмонии, поэтому процесс лечения обязательно продолжается, больному требуется строгое соблюдение режима.
| стадия | длительность | Характеристика процесса | симптоматика |
| Разрешения | 10-12 суток | Растворение и разжижение мокроты Восстановление структуры легких Покраснение легких | Легкое отхождение мокроты Нормализация температуры тела Отсутствие в мокроте ржавых или гнойных примесей |
У пациента сохраняется кашель, который отличается продуктивной характеристикой. Мокрота отходит легко и безболезненно, восстанавливается сердечный ритм и нормализуется дыхание.
Классификация по разновидности протекания

Пневмония у больного может протекать в разной форме, в зависимости от диагностируемой формы патологии доктора корректируют лечение.
- Острая пневмония отличается выраженностью симптоматики. Как правило, именно эта форма провоцирует тяжелое течение воспалительного процесса. Возникает такая патология на фоне сопутствующих сложных заболеваний. Может развиваться как самостоятельная вирусная пневмококковая патология.
- Затяжная пневмония отличается умеренной симптоматикой, благодаря которой течение заболевания и затягивается. Несвоевременная адекватная оценка состояния больного на фоне стертого проявления признаков пневмонии приводит к усугублению болезненного процесса. Как правило, у таких пациентов диагностируются незначительное повышение температуры тела, увеличение лимфоузлов, невыраженные симптомы лихорадки. На фоне такого длительного воспалительного процесса возможны осложнения в работе сердечной системы, в кроветворении.
- Хроническая пневмония прогрессирует на фоне не вылеченной вовремя воспалительной легочной патологии. Часто это заболевание провоцирует пневмония, протекающая в легкой форме, так как вялотекущий процесс не дает полной картины прогрессирования патологии, что затрудняет своевременную постановку диагноза. Переход легкой формы пневмонии в хроническую патологию считается осложнением заболевания и грозит больному частыми ухудшениями состояния.
Каждая из трех форм патологического процесса может носить осложненный характер. На возникновение осложнений от пневмонии влияет качество иммунного ответа пациента и своевременно оказанная терапевтическая помощь.
Существует ещё она форма патологии – атипичная пневмония. Этой форме характерна сглаженная симптоматика и нерезкая смена периодов заболевания. У большинства пациентов отсутствует кашель, не продуцируется мокрота и слизь. Особенностью этой формы считается выраженная интоксикация, которая сопровождается резким повышением температуры тела и общим выраженным недомоганием.
При любой форме заболевания правильный диагноз сможет поставить только специалист, поэтому не стоит заниматься самолечением и при первых признаках и подозрении на пневмонию стоит обращаться за квалифицированной медицинской помощью.
Источник
Пневмония – это преимущественно инфекционное заболевание легочной ткани. Когда у человека возникает это заболевание, его альвеолы в легких наполняются микроорганизмами, жидкостью, из-за чего нарушается нормальная дыхательная функция.
Диагноз основывается на симптомах острой инфекции дыхательных путей и наличии затемнения при рентгенологическом исследовании органов грудной полости, которое не связанное с какой-либо другой причиной (например, кардиогенный отек легких).

История изучения
Это заболевание было описано еще Гиппократом в IV веке до н. э. Также он описал проведение хирургического дренирования при эмпиеме плевры.
Маймониди (1138-1204 гг.) описал симптомы пневмонии. Это описание было очень похоже на те, которые сейчас дают в современных учебниках.
В 1761 году Ауэнбруггер обосновал методику аускультации легких.
В 1875 году Эдвин Клебс впервые выявил бактерии в дыхательных путях пациента, умершего от пневмонии.
В работах Карла Фриндлендера (1882 г.) и Альберта Френкеля (1884 г.) было идентифицировано две основных бактериальных причины пневмонии – Streptococcus pneumoniae и Klebsiella pneumoniae.
В 1884 году Кристиан Грамм разработал и опубликовал свой метод окраски бактерий, используя который, удалось показать, что причиной заболевания может быть более чем один микроорганизм.
Статистика показывает, что между 1900 и 1937 годами пневмония была одной из основных причин смертности, конкурирую только с туберкулезом. До 1900 года точных данных нет, однако можно предположить, что это заболевание всегда было одной из ведущих причин смерти от начала существования человечества.
Революцию в лечении воспалении легких сделал пенициллин, который в 1928 году из плесени выделил А. Флеминг. Правда, использовать этот антибиотик начали только в 1943 году.
Благодаря развитию медицины, использованию кислородной терапии и пенициллина, с этого времени началось постепенное снижение смертности от болезни.

Причинами развития
- бактерии (Streptococcus pneumoniae,Haemophilus influenza и Mycoplasma pneumonia);
- вирусы (риновирусы, коронавирусы, грипп);
- грибки (чаще у больных с ослабленным иммунитетом);
Симптомы
Больного при наличии воспаления легких могут беспокоить повышение температуры тела, озноб, потливость, боль в грудной клетке, кашель, откашливание мокроты, одышка. У пациентов преклонного возраста все симптомы пневмонии чаще всего не столь выражены, реже наблюдается лихорадка.
При осмотре, врач может обнаружить тахипноэ (частое дыхание), тахикардия (частое сердцебиение), влажные хрипы при аускультации легких, ослабление дыхательных шумов, притупление перкуторного звука.
Диагностические критерии, которые указывают на наличие пневмонии у пациента:
- симптомы острого инфицирования нижних дыхательных путей – кашель в комбинации с одним из следующих признаков: одышка, плевральная боль, мокрота ржавого цвета;
- локальные симптомы при объективном обследовании грудной клетки (влажные хрипы, притупление перкуторного звука, ослабление дыхательных шумов), которых раньше не было;
- один из общих симптомов интоксикации – потливость, озноб, быль в мышцах, температура тела ≥38°С;
- нет другого объяснения выявленной симптоматики.
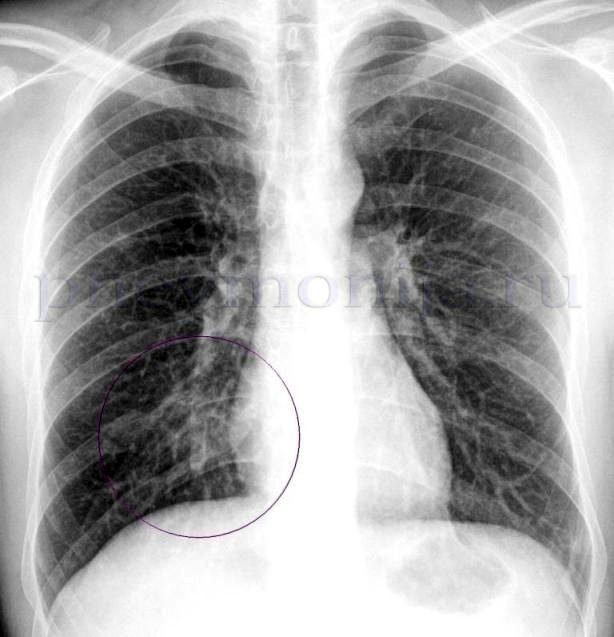 Диагностика
Диагностика
Пациенту с подозрением на пневмонию проводят:
- рентгенографию органов грудной клетки – выявляет затемнение ткани легкого;
- общий анализ крови – выявляют повышенную концентрацию лейкоцитов, ускоренную СОЭ, при сопутствующей выраженной интоксикации — анемию;
- биохимический анализ крови (креатинин, мочевина, электролиты, билирубин, АСТ, АЛТ) – для оценки тяжести заболевания;
- С-реактивный белок и прокальцитонин;
- оценка содержания кислорода в крови (пульсоксиметрия и анализ газов крови)
- посев мокроты для определения возбудителя и его чувствительности к антибиотикам; в тяжелых случаях болезни проводят также посев крови;
В зависимости от ситуации, могут также понадобиться:
- серологические исследования крови при подозрении на вирусную пневмонию;
- бронхоскопия;
- спирография;
- торакоцентез и анализ плевральной жидкости.
Классификация
В современной медицине к классификации заболеваний стараются подходить, обосновываясь на проведении лечения больному. Так же и в случае пневмонии – для ее лечения имеет значение этиологический фактор (какая именно бактерия или вирус вызвал заболевание) и тяжесть заболевания. Поэтому, выделяют следующие:
- Внегоспитальная – возникает в домашних условиях или в первые 48 часов пребывания в стационаре. В этом случае чаще всего возбудителями заболевания являются Streptococcuspneumoniae,Haemophilusinfluenzaи Mycoplasmapneumonia.
- Госпитальная – это воспаление легких, что появилось через 48 часов после госпитализации пациента. Этиологическим фактором в случае возникновения заболевания чаще всего стают микроорганизмы, стойкие к различным антибактериальным средствам. Поэтому лечение таких больных требует назначения более агрессивных препаратов.
- Аспирационная – возникает вследствие попадания в легкие сторонних предметов или веществ. Чаще всего это рвотные массы.
- Пневмония у людей с иммунодефицитом (ВИЧ, онкогематологические заболевания). В этом случае причиной воспаления легких могут быть бактерии, грибки (Pneumocystis jirovecii, Aspergillus fumigatu), вирусы (цитомегаловирус, вирус герпеса) или паразиты (стронгилоидоз), которые у пациентов с нормальным иммунитетом очень редко могут вызывать воспаление легких.
Важное значение для лечения имеет разделение пневмонии за ее тяжестью. Это делают с учетом наличия следующих прогностических критериев:
- спутанность сознания;
- частота дыхания больше 30/мин;
- систолическое АД <90 мм рт.ст., диастолическое <60мм рт.ст.;
- возраст старше 65 лет.
Если у пациента нет ни одного этого фактора – это легкая пневмония и лечение можно проводить в амбулаторных условиях. Если у пациента в наличии 1 или 2 этих фактора – это средней тяжести, и уже нужно рассмотреть необходимость стационарного лечения. При наличии 3 или 4 факторов – воспаление легких считается тяжелым и необходима срочная госпитализация.
Есть и другие, более сложные шкалы для оценки тяжести заболевания. Примером такой является шкала SMART-COP, с помощью которой определяют тяжесть пневмонии у госпитализированных больных:
| Критерий | Оценка в баллах | |
| S (systolic blood pressure) | Систолическое АД < 90 мм рт. ст. | 2 |
| M (multilobar infiltration) | Мультилобарная инфильтрация на рентгенограмме легких | 1 |
| A (albumin) | Уровень альбумина в плазме крови <35 г/л | 1 |
| R (respiratory rate) | Частота дыхания:≤50 лет — ≥ 25/мин>50 лет — ≥ 30/мин | 1 |
| T (tachycardia) | ЧСС ≥ 125 уд/мин | 1 |
| C (confusion) | Нарушения сознания | 1 |
| O (oxygenation) | Оксигенация:PaO2 < 70 мм рт. ст. при возрасте ≤50 лет;< 70 мм рт. ст. при возрасте >50 летили SpO2 < 94% при возрасте ≤50 лет;< 90% при возрасте >50 лет | 2 |
| pH | pH артериальной крови < 7,35 | 2 |
При оценке за этой шкалой в 1-2 балла – лечение проводят в терапевтическом стационаре, в ≥ 3 баллов – в отделении интенсивной терапии.
По этиологическому фактору различают:
- бактериальные;
- вирусные;
- грибковые;
- пневмонии, вызванные простейшими;
- пневмонии, вызванные гельминтами;
- смешанные (бактериально-вирусные).
Осложнения
Легочные:
- плевральный выпот;
- эмпиема плевры;
- абсцесс легких;
- острая дыхательная недостаточность;
- острый респираторный дистресс-синдром.
Внелегочные:
- острое легочное сердце;
- сепсис и септический шок;
- синдром диссеминированного внутрисосудистого свертывания крови.

Лечение пневмонии
Больным советуют отказаться от курения, больше отдыхать и пить много жидкости.
Антибактериальная терапия
Антибактериальные средства – это основа лечения воспаления легких. Назначение антибиотиков основывается на виде пневмонии (внегоспитальная, госпитальная) и ее тяжести.
При легкой внегоспитальной пневмонии лечение проводят амбулаторно, назначают перорально амоксициллин или антибиотик группы макролидов (азитромицин).
При пневмонии средней тяжести лечение проводят в условиях стационара, назначают:
- перорально комбинацию амоксициллина и макролида (азитромицин) или фторхинолон (моксифлоксацин);
- внутривенно ампициллин и макролид (азитромицин) или цефалоспорин (цефуроксим, цефтриаксон) и макролид.
При тяжелой пневмонии назначают:
- в/в амоксициллин с клавулановой кислотой и макролид;
- в/в цефалоспорин (цефуроксим, цефотаксим, цефтриаксон) и макролид.
- в/в фторхинолон (гатифлоксацин, моксифлоксацин)
Эти схемы лечения назначают до результатов посева мокроты с определением возбудителя пневмонии и его чувствительности к антибиотикам – так называемая эмпирическая антибактериальная терапия. После получения этих результатов переходят на проведение антибиотикотерапии в зависимости от этиологического фактора.
Патогенетическое и симптоматическое лечение
Больным с признаками интоксикации организма проводят инфузионную терапию.
Для снижения температуры тела используют нестероидные противовоспалительные средства.
Традиционно пациентам с пневмонией назначают отхаркивающие и муколитические препараты (мукалтин, лазолван, ацетилцистеин), бронхолитики (с помощью небулайзеров — вентолин, сальбутамол), иммуностимуляторы, витамины, антигистаминные средства.
Дорогие друзья. Статья не является медицинским советом и не может служить заменой консультации с врачом.
Источник
Пневмония является одним из наиболее распространенных заболеваний органов дыхания и имеет большое социальное значение.
Так, по данным официальной статистики, ее распространенность составляет 3-15 человек на 1000 населения в год и значительно увеличивается у лиц пожилого и старческого возраста.
Летальность от внебольничных пневмоний составляет 5 %, но у пациентов, требующих госпитализации, доходит до 21,9 %.
При нозокомиальных пневмониях смертность достигает 20, а у пожилых — 46 %. Ошибки в диагностике пневмоний приближаются к 30 %. Диагноз в первые 3 дня болезни устанавливается лишь у 35 % заболевших.
По данным литературы, в последние годы отмечается тенденция к увеличению как количества заболевших пневмонией (от 3,2 до 3,8 на 1000 населения), так и количество умерших от нее (от 1,2 до 1,8 %).
Пневмонии — это группа различных по этиологии, механизму развития, патоморфологическим изменениям и клиническим проявлениям острых инфекционно-воспалительных процессов в легких, преимущественно поражающих альвеолы и вызывающих в них развитие воспалительной экссудации.
Классификация
Отечественная классификация пневмонии была разработана академиком Н.С. Молчановым, затем дополнена Е.В. Гембицким, О.В. Коровиной, В.Н. Сапёровым (табл. 1).
В настоящее время наибольшее распространение получила классификация, предложенная Международным консенсусом, учитывающая условия, в которых развилось заболевание, особенности инфицирования легочной ткани, а также состояние иммунологической реактивности организма больного. Правильный учёт перечисленных факторов позволяет со значительной долей вероятности предсказать этиологию заболевания.
Таблица 1. Отечественная классификация пневмоний
| Осложнения | 1. Требующие неотложной терапии: инфекционно-токсический шок (ИТШ); коллапс; респираторный дистресс-синдром (РДС); острая дыхательная недостаточность (ОДН) 2. Со стороны легких и плевры: пара- и метапневмонический экссудативный плеврит; абсцесс и гангрена легкого; множественная деструкция легких; бронхообструктивный синдром; пневмоторакс и пиопневмоторакс 3. Со стороны других органов и систем: неспецифический (инфекционно-аллергический) миокардит, инфекционный эндокардит, перикардит; менингит, менингоэнцефалит, сепсис; нефрит, отит; диссеминированное внутрисосудистое свертывание (ДВС)-синдром; интоксикационные психозы; анемии (железораспределительные, гемолитические при микоплазменных и вирусных пневмониях) |
| Течение | 1. Остротекущие с указанием фаз заболевания: разгара, разрешения, реконвалесценции 2. Затяжное течение |
| Тяжесть | 1. Тяжелого течения 2. Средней тяжести 3. Легкого течения и абортивные |
| Локализация и протяженность | 1. Односторонние (левосторонние, правосторонние): — тотальные; — долевые; — сегментарные; — субсегментарные. Указать конкретную локализацию 2. Двусторонние (с указанием локализации) |
| Патогенез | 1. Первичные 2. Вторичные |
| Этиология | 1. Бактериальная (с указанием возбудителя) 2. Вирусная (с указанием возбудителя) 3. Микоплазменная 4. Хламидийная (в том числе орнитозная) 5. Риккетсиозная (легочные формы Кулихорадки) 6. Грибковая (с указанием вида) 7. Смешанная (вирусно-бактериальная, вирусно-микоплазменная, бактериально-микоплазменная и др.) 8. Неустановленная этиология |
В соответствии с этой классификацией выделяют следующие виды пневмонии:
1. Внебольничная (приобретенная вне лечебного учреждения) пневмония (синонимы: домашняя, амбулаторная, ненозокомиальная).
2. Внутрибольничная (приобретенная в лечебном учреждении) пневмония (синонимы: госпитальная, нозокомиальная).
3. Аспирационная пневмония.
4. Пневмония у лиц с тяжелыми дефектами иммунитета (врожденный иммунодефицит, ВИЧ-инфекция, ятрогенная иммуносупрессия).
Сейчас в диагнозе пневмоний не используют термины «острая» или «интерстициальная», крупозная и очаговая. Рубрики, указывающие на локализацию и распространенность процесса, а также осложнения, по-прежнему указываются в диагнозе.
Наиболее практически значимым является подразделение пневмоний на внебольничные и нозокомиальные. Необходимо подчеркнуть, что такое подразделение никак не связано с тяжестью течения заболевания, а основным и единственным критерием разграничения является место возникновения пневмонии.
Степени тяжести пневмонии
Легкая
Частота дыхания менее 25 в мин., пульса менее 90 в мин. Поражены 1-2 сегмента или доля, интоксикация не выражена, температура тела до 38 °С.
Средняя
Частота дыхания более 25 в мин., пульс около 100 в мин., температура тела до 39 °С, умеренно выражена интоксикация, нет осложнений. Поражение в пределах доли.
Тяжелая
Дыхание более 30 в мин., пульс более 110 в мин. Температура тела более 39 °С, выраженная интоксикация с адинамией, респираторными и гемодинамическими нарушениями, возможны осложнения (плеврит, миокардит и др.), не представляющие непосредственную угрозу для жизни больного.
Крайне тяжелая
Дыхание более 30 в мин., пульс более 110 в мин., коллапс, респираторный дистресс-синдром (РДС), гипоксия, сосудистая и сердечно-сосудистая недостаточность, в легких — массивная зона инфильтрации, возможно с деструкцией.
Примеры формулировки диагноза
1. Внебольничная долевая пневмония с локализацией в нижней доле правого легкого пневмококковой этиологии, тяжелое течение, осложненная правосторонним экссудативным плевритом, инфекционно-токсической почкой, дыхательной недостаточностью II степени.
2. Внебольничная пневмония с локализацией в нижних долях микоплазменной этиологии, средней тяжести.
3. Нозокомиальная двусторонняя пневмония на фоне искусственной вентиляции лёгких (ИВЛ) с локализацией в нижних долях стафилококковой этиологии, тяжелое течение. Осложнения: Экссудативный правосторонний плеврит. Паралитическая непроходимость кишечника. Дыхательная недостаточность II степени. Сопутствующее заболевание: Острый гнойно-деструктивный холецистит, холецистэктомия (дата).
Реабилитация больных пневмонией, диспансеризация
Специально проведенные исследования показали, что даже при отсутствии видимых остаточных изменений у 70 % больных после перенесенной пневмонии имеются нарушения бронхиальной проходимости, в основном на уровне мелких бронхов, и их гиперреактивность, сохраняющиеся до 6 месяцев и более.
У каждого третьего реконвалесцента развивается астенический синдром. У значительного числа больных после перенесенной пневмонии при бронхоскопии выявляется местный бронхит, при рентгенографии — адгезивный плеврит и усиление легочного рисунка в зоне воспаления, которое в дальнейшем может исчезнуть, но у ряда больных свидетельствует о формирующемся пневмосклерозе. У многих больных после перенесенной пневмонии появляется склонность к повторным пневмониям.
Все это свидетельствует о том, что больной, перенесший пневмонию, нуждается в медицинской реабилитации (восстановительном лечении), целью которой является наиболее полное морфологическое и функциональное восстановление органов дыхания. По необходимости (при наличии стойких морфологических и функциональных нарушений) проводится также профессиональная (трудовая) и социальная реабилитация.
Медицинская реабилитация начинается в стационаре и продолжается в условиях поликлиники. Таким образом, чаще всего реабилитация осуществляется в два этапа: стационар — поликлиника. Более эффективна 3-этапная реабилитация, когда после стационара больной направляется в реабилитационное отделение или специализированный санаторий с последующей передачей участковому врачу в поликлинике.
Направление в реабилитационное отделение (специализированный санаторий) особенно показано больным, перенесшим распространенную пневмонию тяжелого течения, протекавшую с различными осложнениями (абсцедирование, экссудативный плеврит, бронхоспастический синдром), с затяжным течением, выявленными иммунологическими нарушениями, сохраняющимися отклонениями функции внешнего дыхания.
Для проведения поликлинического этапа реабилитации больной берется на диспансерное наблюдение. Выделяют две группы диспансерного наблюдения.
В 1-ю группу входят лица с отсутствием клинических, рентгенологических и лабораторных отклонений (практически здоровые). Они наблюдаются в течение 6 месяцев и вызываются для контрольного обследования через 1, 3 и 6 месяцев. Некоторые пульмонологи считают, что срок наблюдения можно сократить до 3 месяцев с периодичностью осмотра через 2 недели, полтара и 3 месяца.
При каждом посещении проводится клиническое обследование, выполняются общие анализы крови, мочи, исследование функции внешнего дыхания, консультации отоларинголога и стоматолога, при необходимости — санация ЛОР-органов и полости рта. Во время последнего посещения проводится рентгенография легких или флюорография.
Из реабилитационных мероприятий рекомендуются ЛФК, ежедневные занятия утренней гимнастикой, максимальное пребывание на свежем воздухе, курс лечения поливитаминами, при наличии астенического синдрома — прием адаптогенов. Особое значение имеет профилактика и своевременное лечение респираторно-вирусных инфекций, отказ от курения и злоупотребления алкоголем. При отсутствии через 6 месяцев патологических изменений пациент снимается с учета, при выявлении отклонений от нормы диспансерное наблюдение продолжается.
Во 2-ю группу диспансерного наблюдения включают пациентов, перенесших пневмонию затяжного и осложненного течения, выписанных с остаточными изменениями в легких, отклонением скорости оседания эритроцитов (СОЭ) и других острофазовых показателей крови. В эту же группу можно включить реконвалесцентов, у которых пневмония развилась на фоне хронического бронхита, врожденных дефектов, например кистозной гипоплазии легких, метатуберкулезного пневмосклероза, хронических очагов инфекции.
Указанные пациенты наблюдаются в течение года и вызываются на контрольное обследование через полтара, 3, 6 и 12 месяцев после выписки из больницы. Наблюдение за ними, как и за лицами 1-й группы, проводится участковым врачом или врачом общей практики, однако при необходимости организуются консультации пульмонолога, оториноларинголога, стоматолога, аллерголога, иммунолога. При посещениях выполняют те же исследования, что и у лиц 1-й группы диспансерного наблюдения.
В ряде случаев возникает необходимость в проведении томографии легких, бронхоскопии, бактериологических и серологических исследований, изучении иммунологического статуса. Среди реконвалесцентов 2-й группы могут оказаться пациенты с туберкулезом, раком легкого, грибковыми, аллергическими и другими заболеваниями легких, поэтому в процессе диспансерного наблюдения должна проводиться и дифференциальная диагностика с этими заболеваниями.
Оздоровительные мероприятия у лиц 2-й группы диспансерного наблюдения проводят по индивидуальному плану в зависимости от особенностей морфологических и функциональных изменений со стороны органов дыхания. Для воздействия на остаточные воспалительные изменения в бронхах (иногда в легких) назначают короткий курс (5-7 дней) антибиотикотерапии, однако чаще с этой целью проводят ингаляции с хлорофиллиптом, соком чеснока, лука.
Для уменьшения вязкости мокроты и улучшения отхаркивания назначают ингаляции 2 % раствора гидрокарбоната натрия, хлористого натрия (или смеси этих веществ), морской соли, йодистого калия (1-2 капли 3 % раствора на 1 мл ингалята), минеральных вод (боржоми, ессентуки), ацетилцистеина. При наличии бронхоспазма назначают препараты эуфиллина продленного действия (теопэк, теодур), ингаляции с эуфиллином.
При отсутствии противопоказаний всем больным назначают физические факторы (электрофорез алоэ, гепарина, по показаниям — терапию сантиметровыми волнами (СМВ) или дециметровыми волнами (ДМВ)), лечебная физкультура (ЛФК), массаж грудной клетки. В ряде случаев помогает проведение неспецифической противовоспалительной и десенсибилизирующей терапии (индометацин, вольтарен, тавегил). У лиц со сниженной резистентностью организма назначают адаптогены (настойку женьшеня, экстракт элеутерококка) и биогенные стимуляторы; пациентам, у которых определялся иммунологический профиль, продолжается начатый в условиях стационара курс иммунокорригирующей терапии.
Периодически проводится комплексная оценка эффективности реабилитационных мероприятий. Если в результате восстановительного лечения исчезли клинические, рентгенологические и лабораторные проявления пневмонии, восстановилась функция внешнего дыхания и физическая работоспособность (по возможности, по данным велоэргометрии или спировелоэргометрии), то больного через год снимают с учета. В этих случаях полностью сохраняется профессиональная трудоспособность.
У небольшого количества больных исходом пневмонии являются формирование пневмосклероза, хронического бронхита, адгезивного плеврита. Основными причинами неэффективности реабилитации являются не устраненные в полной мере обструктивные нарушения вентиляции, сохраняющаяся иммунологическая недостаточность и наличие в легких преморбидных (до возникновения пневмонии) изменений, которые препятствовали выздоровлению.
Профилактика
Первичная профилактика пневмонии включает в себя соблюдение личной гигиены, проведение комплекса врачебных мероприятий и общегосударственных оздоровительных мер по улучшению экологии и условий труда. Другими словами, проведение профилактических мероприятий должно обеспечиваться, во-первых, самим пациентом, во-вторых, медицинскими работниками и, в-третьих, органами государственного санитарного надзора.
Первая группа мероприятий предусматривает регулярное занятие гигиенической гимнастикой, физической культурой и спортом, закаливание организма (обтирания, обливания, прием прохладного, холодного и контрастного душа и т д.). Важно подчеркнуть, что закаливание должно проводиться постепенно после совета с врачом и под контролем врача.
К этим мероприятиям относятся также отказ от вредных привычек, исключение перегреваний и переохлаждений организма, содержание в чистоте и регулярное проветривание жилых помещений, поддержание в них надлежащей температуры, соблюдение в квартире простейших гигиенических мероприятий в случае появления в семье больного острой респираторной вирусной инфекции (ОРВИ) (изоляция больного, ношение масок, проветривание квартиры).
Вторая группа мероприятий, то есть профилактические мероприятия, проведени


