Пневмония у новорожденного код мкб
Связанные заболевания и их лечение
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Диагностика
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
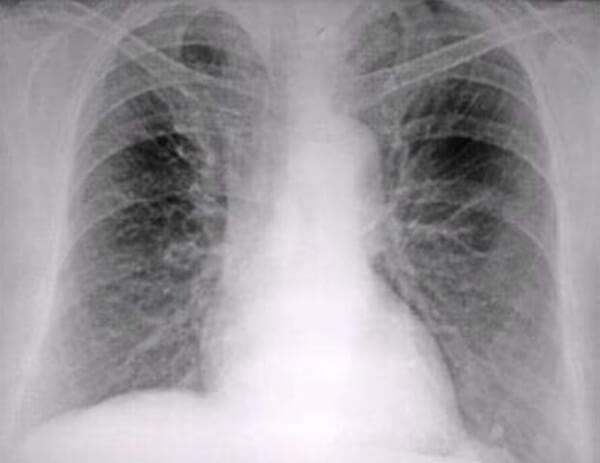
Внутриутробная пневмония.
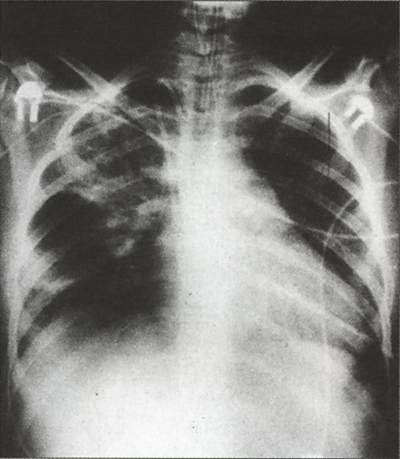
Рентгенграмма ребенка с внутриутробной пневмонией
Описание
Внутриутробная пневмония — инфекционное заболевание легких, которое возникает при внутриутробном инфицировании плода и проявляется в первые часы и дни жизни новорожденного. Чаще наблюдается у недоношенных детей.
Симптомы
Симптомы заболевания появляются чаще всего при рождении или в течение 24—48 ч после него. Дети рождаются в тяжелом состоянии, вялые, бледные или синюшные. С первых часов после рождения наблюдаются резкое снижение рефлексов (включая сосание и глотание), мышечная гипотония. Физиологическая эритема выражена слабо или отсутствует, часто отмечаются сухость кожи, геморрагическая сыпь, пиодермия. На нижних конечностях и животе у многих детей образуются отеки подкожной основы, обусловленные нарушением обменных процессов, повышением проницаемости сосудистой стенки. Температура тела у доношенных детей повышается до 37—40 С, у недоношенных она снижена до 34—35 °С. Дыхание с момента его установления учащенное и поверхностное, иногда аритмичное, стонущее, одышка сопровождается западением податливых мест грудной клетки, приступами остановки дыхания. При перкуссии можно определить укорочение легочного звука, если пневмония сочетается с ателектазом. Также выслушиваются ослабленное, реже жесткое дыхание, а на 2—3-й день жизни — крепитирующие хрипы. Нередко у новорожденных наблюдаются срыгивания и рвота. Физиологическая убыль массы тела превышает 15—30 %. С нарастанием тяжести общего состояния усиливаются проявления дыхательной недостаточности. Дыхание становится поверхностным, аритмичным. Нередко учащенное дыхание сменяется приступами апноэ и асфиксии. Наряду с пневмоническими симптомами у новорожденных отмечаются признаки кардно-васкулярных расстройств. К прогностически неблагоприятным симптомам относится изменение границ сердца (сужение или расширение), появление систолического шума, приступов цианоза, признаков нарушения периферического кровообращения (бледность кожи, акроцианоз, мраморность, гипотермия конечностей).
У подавляющего большинства больных увеличена печень. В крови —лейкоцитоз или лейкопения, иногда моноцитоз.
При развитии пневмонии вследствие аспирации инфицированными околоплодными водами во время родов признаки заболевания появляются быстро. Отмечаются побледнение и цианоз кожи, одышка, приступы асфиксии, повышается температура тела. При аускультации вначале появляются сухие, рассеянные, влажные крупнопузырчатые, позднее преимущественно мелко- и среднепузырчатые хрипы. На рентгенограмме обнаруживают инфильтративные тени по ходу бронхиальных разветвлений. Для аспирационной пневмонии характерно скопление аспирирован-ных масс в дистальных отделах дыхательных путей, что рентгенологически определяется в виде множественных очаговых теней, нередко сливающихся в обширные пневмонические инфильтраты. Пневмония нередко сочетается с ателектатическими и отечно-геморрагическими изменениями в легких.
Течение пневмонии, вызванное стрептококками группы В, отличается некоторыми особенностями. Заражение происходит внутриутробно — в результате восходящей инфекции или же при контакте плода с инфицированными тканями родовых путей — во время родов. Заболевание обычно быстро прогрессирует, нередко заканчивается смертельным исходом через 1—2 дня.
Вялость. Метеоризм. Рвота. Тонические судороги.
Диагностика
Распознают на основании данных анамнеза о предрасполагающих к раннему инфицированию плода (острые и хронические инфекционные заболевания матери, маточные кровотечения во время беременности и ), факторах ранних клинических признаков заболевания, результатов рентгенологического, бактериологического, вирусологического исследований содержимого дыхательных путей, обнаружении патогенной флоры в околоплодной жидкости.
Причины
Возбудителями болезни чаще являются стрептококки группы В, вирусы гриппа, парагриппа, аденовирусы, респираторно-син-цитиальный вирус, микоплазма. Инфицирование плода происходит при заболевании беременных женщин респираторными вирусными заболеваниями в последние недели беременности и незадолго перед родами.
Патогенез. В основе внутриутробной пневмонии лежит трансплацентарное (гематогенное) заражение или аспирация околоплодных вод и слизи. Амниотическая жидкость инфицируется после проникновения бактерий через разрывы амниотической оболочки, но иногда возбудитель проникает в полость матки и при отсутствии повреждений ее. Внутриутробное инфицирование обычно связано с акушерскими осложнениями: раннее отхождение околоплодных вод, затяжные роды, острые и хронические инфекционные заболевания матери, кровотечения во время беременности, преждевременные неосложненные роды. Существует прямая зависимость между недоношенностью, частотой развития внутриутробной пневмонии и других инфекционных заболеваний новорожденных.
Лечение
Своевременно начатая антибиотико-терапия и рациональный подбор противобактериальных средств — важнейшие условия успешного и быстрого излечения ребенка. В практических условиях назначать антибиотики приходится при отсутствии сведений о возбудителе пневмонии и его чувствительности к препаратам. Прежде всего следует учесть ведущую роль в этиологии внутриутробной пневмонии грамотрицательных бактерий, в том числе условно-патогенной группы, тенденцию к увеличению роли стрептококков группы В в возникновении тяжелых молниеносных форм пневмонии. Нельзя не учитывать также, что возбудителем пневмонии в отдельных случаях бывают грамположительные бактерии, в том числе пневмококки. Поэтому в тяжелых случаях методом выбора является антибиотик или комплекс антибиотиков, одновременно действующих как на грамотрицательную, так и грамположительную флору.
В практических условиях наиболее доступен ампициллин. Он активен в отношении различных грамотрицательных и некоторых грамположительных микроорганизмов. Его используют в суточной дозе 100— 150 мг/кг, лучше одновременно с оксациллином в дозе 100 мг/кг; последний эффективно действует на грамположительные бактерии. Можно также применять ампиокс — комбинированный препарат оксациллина и ампициллина. Ценным противобактериальным препаратом в терапии инфекций у новорожденных является карбенициллин (300—400 мг/кг). Препарат губителен для синегнойных палочек, всех видов протея, некоторых бактероидов. На другие грамотрицательные микроорганизмы он действует так же, как ампициллин.
Важное место в терапии внутриутробной пневмонии у новорожденных продолжают занимать аминогликозиды: гентамицин (3—5 мг/кг), амикацин 7,5 мг/кг в сутки и Большая часть патогенных и условно-патогенных микробов, выделяемых от новорожденных, чувствительна к гентамицину и другим аминогликозидам. Однако следует помнить о возможном их ото- и нефротическом действии, не допуская повышения рекомендуемых дозировок, кратности и длительности введения (до 5—7 дней). Указанные антибиотики показаны больным тяжелой пневмонией, обусловленной грамотрицательными бактериями, особенно в ургентных случаях до получения результатов определения возбудителя и его чувствительности.
В последние годы арсенал противобактериальных средств обогатился новыми антибиотиками цефалоспоринового ряда 3—4-го поколения — они нетоксичны, обладают широким антибактериальным спектром действия, в ургентных ситуациях их можно вливать внутривенно. К ним относятся такие антибиотики, как цефуроксим (кетоцеф), цефотаксим (клафоран), цефмандол.
Важную роль в лечении внутриутробной пневмонии у новорожденных играет инфузионная терапия. При внутриутробной пневмонии ее следует проводить с определенной осторожностью, обязательно учитывая возраст, массу тела, АД, наличие обменных нарушений, показатели диуреза. Рациональная инфузионная терапия способствует дезинтоксикации, коррекции гемодинамических, обменных нарушений, газообмена.
В качестве инфузионных сред используют реополиглюкин, плазму, 10% раствор глюкозы (15— 20 мл/кг). Соотношение коллоидных и кристаллоидных растворов 1:2, 1:3. Одновременно с инфузионными средами внутривенно вводят кокарбоксилазу, антибиотики (цефуроксим, клафоран), аскорбиновую кислоту, 2,4% раствор эуфиллина. При одновременном наличии церебральных нарушений (отек мозга) и показаны маннитол и лазикс (оба — по 1 мг/кг). Упомянутые препараты вводят на заключительном этапе инфузионной терапии.
В связи с тем что пневмония у новорожденных часто сопровождается вздутием живота, следует вводить панангин или раствор хлорида калия, препараты кальция. Требуется известная осторожность (неоднократное определение кислотно-щелочного равновесия) при вливании 4—5% раствора гидрокарбоната.
После ослабления явлений интоксикации, некоторого улучшения состояния, особенно при быстром развитии анемии, показаны трансфузии крови (до 3 раз). Очень важны оптимальный температурный режим, адекватный уход, энтеральное вскармливание грудным молоком, а также быстрое включение массажа и гимнастики.
Новорожденный, больной пневмонией, нуждается в особо тщательном уходе. Кроватка ребенка должна быть размещена в светлой, просторной, хорошо аэрированной палате. В последние годы крупные отделения реанимации, патологии новорожденных стали оснащать мониторами, которые существенно облегчили контроль за уровнем газов крови, показателями пульса, дыхания, АД. За правильной работой мониторов, наложением электродов, а также за состоянием основных жизненно важных функций организма должны следить не только врач, но и средние медицинские работники.
Особое внимание необходимо уделять температурному режиму: не переохлаждать ребенка во время манипуляций и, напротив, не допускать перегревания, особенно если новорожденный находится в кувезе. При вздутии живота надо поставить газоотводную трубку, очистительную клизму. Кормить ребенка, больного пневмонией, особенно в первые дни, следует с осторожностью, лучше сцеженным грудным молоком через зонд, затем из соски и только при существенном улучшении состояния его можно постепенно прикладывать к груди. Во время кормления необходимо следить за реакцией ребенка.
Крайне важен уход за кожей и слизистыми оболочками. Надо обращать внимание на положение ребенка в кроватке. Частые перемены положения тела способствуют уменьшению нарушений гемо- и лимфодинамики легких, улучшают дренажную функцию бронхов. Кормящую мать необходимо обучить основным элементам ухода за малышом.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Пневмония (греч. pneumon – лёгкие) – это инфекционный воспалительный процесс, поражающий структурные элементы лёгких: альвеолы, бронхиолы и интерстициальную ткань. Существует много клинических форм данного заболевания, но общие симптомы, на которые стоит обратить внимание, схожи.
В данной статье рассмотрим разновидности пневмоний у детей и всевозможные классификации, начиная с кодов МКБ-10.
Коды МКБ-10
C 1999 года в системе здравоохранения России применяют в работе отредактированную и адаптированную под отечественную медицину систему МКБ-10.
Систематизация детской пневмонии идёт по Х классу «Болезни органов дыхания», коды J12 – J18, и по XVI классу «Отдельные состояния, возникающие в перинатальном периоде», коды P23. – P23.6.
Рубрикация воспалений структуры лёгких опирается на этиологию возникновения заболевания. Трёхзначный идентификатор определяет конкретное недомогание, либо группу болезней со схожими признаками. Четырёхзначный идентификатор несёт дополнительную расширенную информацию по месту возникновения и разновидности недуга.
Таблица 1. Класс X
| Код трёхзначный | Код четырёхзначный | Патоген, нозология |
| J12 | Пневмония вирусная, не обозначенная в иных категориях системы | |
| J12.0 | Аденовирусная форма | |
| J12.1 | Респираторно-синцитиальная форма инфекции | |
| J12.2 | Парагрипп | |
| J12.8 | Прочее вирусное воспаление | |
| J12.9 | Неуточнённая | |
| J13 | Streptococcus pneumoniae | |
| J14 | Haemophilus influenza (палочка Афанасьева-Пфейффера) | |
| J15 | Бактериальная форма, не обозначенная в иных категориях системы | |
| J15.0 | Klebsiella pneumoniae | |
| J15.1 | Pseudomonas (синегнойная палочка) | |
| J15.2 | Стафилококк | |
| J15.3 | Стрептококк группы В | |
| J15.4 | Прочие стрептококки | |
| J15.5 | Escherichia coli (кишечная палочка) | |
| J15.6 | Прочие грамотрицательные микроорганизмы | |
| J15.7 | Микоплазма | |
| J15.8 | Иные формы воспаления | |
| J15.9 | Неуточнённая | |
| J16 | Прочие патогенные микроорганизмы, не обозначенные в иных категориях системы | |
| J16.0 | Хламидии | |
| J16.8 | Прочие уточнённые болезнетворные микроорганизмы | |
| J17* | Пневмония на фоне недомоганий, обозначенных в иных категориях | |
| J17.0* | Фактор – бактериальная инфекция | |
| J17.1* | Фактор – вирусная инфекция | |
| J17.2* | Микозы | |
| J17.3* | Вызванные паразитами – гельминты, членистоногие | |
| J17.8* | На фоне прочих недомоганий, обозначенных в иных категориях | |
| J18 | Возбудитель не установлен | |
| J18.0 | Бронхопневмония неуточнённая | |
| J18.1 | Долевая неуточнённая | |
| J18.2 | Гипостатическая неуточнённая | |
| J18.8 | Прочая форма лёгочного воспаления, патоген не уточнён | |
| J18.9 | Пневмония неустановленная |
Знак «звёздочка *» информирует о поведении конкретного заболевания в определённом органе или части тела. Обозначение со «звёздочкой» сосуществует только в паре с обозначением с «крестиком +» и стоит на втором месте, за «крестиком».
Таблица 2. Класс XVI
| Код трёхзначный | Код четырёхзначный | Инфекционный агент, нозология |
| Р.23 | Врождённая пневмония | |
| Р.23.0 | Вирусная | |
| Р.23.1 | Фактор хламидии | |
| Р.23.2 | Фактор стафилококк | |
| Р.23.3 | Фактор – стрептококк группы В | |
| Р.23.4 | Фактор – Escherichia coli | |
| Р.23.5 | Фактор Pseudomonas (синегнойная палочка) | |
| Р.23.6 | Фактор – прочие бактериальные агенты |
С периодичностью в 10 лет специалисты ВОЗ пересматривают классификацию с целью дополнения и последующей реструктуризации и оптимизации документа на основании данных, постоянно собираемых по всему миру.
В 2012 году представители ВОЗ наряду с другими экспертами из разных стран начали работу над 11-м пересмотром международной классификации МКБ-11. Специалисты из дальних точек имеют возможность пересылать свои предложения через Интернет. За работой по пересмотру могут наблюдать все желающие на специально созданных сайтах в режиме онлайн.
По месту возникновения
- Внебольничная (домашняя). Развивается за пределами медицинского учреждения, либо в первые 48 часов после госпитализации больного.
- Внутрибольничная (также называют госпитальной, клинической или нозокомиальной). Проявляется через 48 часов и более после поступления больного в лечебное учреждение для терапии другого заболевания, либо в течение 72 часов после выписки из стационара.
- У новорождённых:
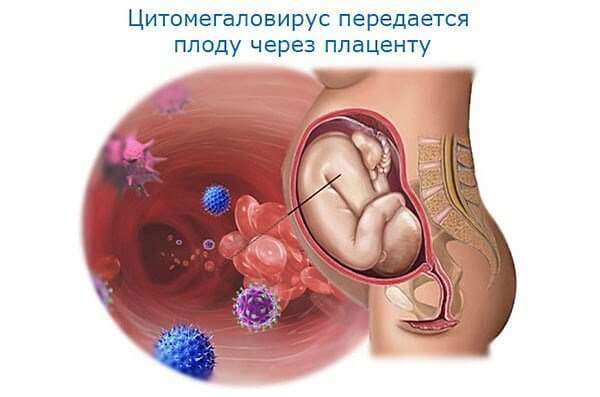
- Внутриутробная (врождённая). Тяжёлое инфицирование лёгких у плода либо новорождённого, например, цитомегаловирусом или хламидиями. Диагностируется в первые 72 часа после рождения. Симптомы: фебрильная температура тела выше 38ºС, очень частое дыхание (тахипноэ), кожный покров имеет синюшный оттенок, отсутствие ответной реакции на внешние раздражители, двустороннее лёгочное воспаление.
- При родах через Кесарево сечение. Первые симптомы проявляются только на 3 день рождения. Происходит затруднение дыхания, ребёнок становится вялым и капризным, учащается обильное срыгивание, кожный покров становится землисто-серого оттенка, жар постепенно повышается до 38ºС.
Группы заболевания
Разнообразие форм воспаления зависит от большого числа видов микробов, являющихся возбудителями недомогания, и от индивидуальных особенностей организма человека реагировать на них. Одним из вариантов классификации патологий было разделение по схожим признакам протекания болезни на:
- типичную,
- атипичную (нетипичную).
Типичная
Большая группа форм пневмонии с разными этиологиями и схожими признаками протекания болезни. Воспалительный процесс происходит локализовано, что проявляется на рентгеновских снимках в виде тени с чётким контуром. Характерно резкое повышение температуры, кашель с мокротой, боли в груди.
Атипичная
Заражение происходит воздушно-капельным путём при тесном контакте в ограниченном пространстве. Часто проявляется в дошкольных и школьных учреждениях в виде очагов эпидемии.
Возбудителями являются атипичные микроорганизмы: микоплазмы, хламидии, легионеллы и коронавирусы. Они размножаются внутри клетки и не могут существовать за её пределами.
- Микоплазменная. Течение болезни обычно слабое или среднетяжёлое. Наблюдаются повышение температуры до 38, приступообразный кашель с небольшим выделением мокроты, слабость. При тяжёлом течении температура тела повышается до 40, происходит сильная интоксикация. На рентгеновских снимках проявляется в виде «размытых теней».
- Хламидийная. Начальные симптомы выражаются в виде сухого кашля, насморка, першения, красноты и боли в горле вплоть до шейной лимфаденопатии. Позже наступает одышка, появляются мышечные и суставные боли. На рентгеновских снимках пневмония видна как мелкоочаговая, в виде большого числа маленьких теней,
- Коронавирусная. Малоизученная форма острого респираторного заболевания. Раздражителем является ТОРС-коронавирус. Неяркие признаки интоксикации: обильные слизистые выделения из носа, чихание, небольшое покашливание, боль в горле,
- Легионеллезная. Патоген бактерия Legionella pneumophila, обитающая в кондиционерах и увлажняющих системах. Редко наблюдается в детском возрасте.
Подробнее об атипичных пневмониях.
Причинный фактор
- Первичная. Возникает при развитии воспаления в легочной ткани первично, как самостоятельное заболевание.
- Вторичная. Выражается как осложнение воспалительного процесса в других очагах инфекции в верхних дыхательных путях или следствием поражения других органов и систем организма. Может возникать при ослаблении иммунитета после ОРЗ, инфекционного расстройства кишечника или после хирургического вмешательства.
- Аспирационная. Инфекционное заражение лёгочной паренхимы, происходит за счёт попадания в нижние дыхательные пути из ротоносоглотки или желудка чужеродной массы, заражённой микробами.
Полезно знать! Микробы попадают в лёгкие не только через бронхи, но и через кровь. Как правило, это происходит при вторичной пневмонии.
Этиологический фактор
Основным фактором, вызывающим пневмонию, является бактериальная инфекция. Кроме неё болезнь могут вызвать вирусная или смешанная (бактериально-вирусная).
В зависимости от выявленного возбудителя воспаления лёгких пневмонию разделяют на:
- бактериальную,
- вирусную,
- грибковую,
- микоплазменную.
Бактериальная
Самая распространённая форма, возбудителями которой являются:
Грамположительные агенты:
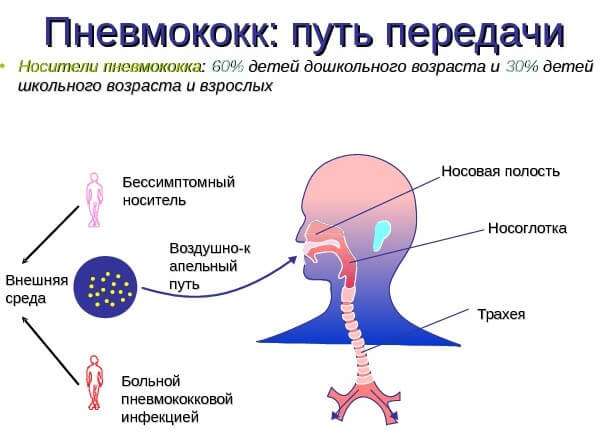
- Пневмококки. Передаётся путями: воздушно-капельным, аспирационным или гематогенным. Катализаторами пневмококковой пневмонии служат переохлаждение, частые респираторные заболевания, тесные контакты в коллективе. Проявляется через резкое повышение жара до 40, сильную потливость, озноб, влажный кашель с выделением «ржавой» мокроты.
- Стрептококки. Заражение происходит воздушно-капельным путём. Причиной поражения являются стрептококки группы А. Обычно такая патология выходит как осложнение других респираторных болезней: фарингита, синусита, отита и других. Характерно резкое повышение жара до 39, сильная интоксикация, кашель из сухого переходит в мокрый с выделением слизистого гноя.
- Стафилококки. Течение процесса тяжёлое, сопровождается высокой температурой тела, сильной интоксикацией, частыми ознобами, одышкой, большим поражением лёгочной ткани.
Грамотрицательные агенты:
- Клебсиелла. Лёгочную ткань поражает возбудитель Klebsiella pneumoniae (палочка Фридлендера). Часто проявляется как внутрибольничная инфекция. Попадает в кишечник при несоблюдении правил личной гигиены с грязными продуктами. Вызывает повышение градуса организма до 39, высокую степень интоксикации, кашель с гнойной мокротой, одышку.
- Гемофильная палочка. Проявляется как внебольничная форма и относится к острым инфекционным заболеваниям. Часто фиксируется у детей дошкольного возраста. Распространяется воздушно-капельным путём. Симптомами являются стойкий высокий жар тела, мышечные судороги, головные боли, рвота и срыгивания у ребёнка.
- Кишечная палочка и другие.
Вирусная
Чаще всего вызывается вирусами гриппа типа А и типа В, герпеса, аденовируса, кори и ветряной оспы. Передаётся воздушно-капельным путём. Симптомы: повышение температуры тела, учащённое дыхание, озноб, мышечные и суставные боли, общая интоксикация, сухое покашливание, переходящее во влажное.
Важно! Вирусная пневмония длится 3-5 дней, далее к ней, как правило, присоединяется инфекция бактериальной этиологии и болезнь становится вирусно-бактериальной.
Грибковая инфекция
Раздражителями выступают грибы плесневые, кандиды, пневмоцисты, криптококки и другие. Начинается с лихорадки, сухого кашля, следствием проявятся такие осложнения как лёгочное кровотечение и экссудативный или фибринозный плеврит.
Клинические разновидности
- Очаговая (бронхопневмония). Воспаление часто возникает на фоне бронхита. Поражает участки лёгочной ткани (альвеолы) и смежные с ними ткани бронхов. Влечёт за собой появление сильного кашля, бледность кожных покровов, повышение температуры до 39, учащение пульса, возможны боли в животе.
- Крупозная. Диагностируется у детей от 2 лет и старше. Возбудителем является пневмококк. Воспаление может захватить одну долю лёгочного органа, всё лёгкое или доли обоих органов сразу.
- Интерстициальная. Воспалительный процесс прогрессирует в стенках альвеол и соединительной ткани паренхимы. Характерно длительное тяжёлое лечение, приводящее к снижению качества жизни и инвалидности ребенка.
По степени локализации
- Сегментарная. Распространяется на один или несколько сегментов лёгкого.
- Долевая. Воспаление всей лёгочной доли, плевры и бронхов. Также пневмония разделяется на верхнедолевую и нижнедолевую.
- Прикорневая – располагается в зоне расхождения главных бронхов.
- Односторонняя или двусторонняя. Односторонняя пневмония бывает левосторонней и правосторонней. Левосторонняя протекает тяжелее из-за асимметричного строения этих органов. Дыхательные пути с левой стороны уже, чем с правой, что затрудняет выведение слизи. При двусторонней пневмонии повреждены оба лёгких.
По длительности
- Острая. Имеет разную этиологию. В зависимости от патогена проявляются сигналы: интоксикация, хрипы, перхота, дыхательная недостаточность. Сопровождается осложнениями и, редко, летальным исходом.
- Затяжная. Является результатом неполного разрешения острой формы патологии. Может длиться от 6 недель до полугода.
- Скрытая (вялотекущая, бессимптомная). Самая опасная, потому что протекает без чётких симптомов воспалительного процесса, но лёгочная ткань поражена. Неяркие признаки: вялость, отсутствие аппетита, жажда, бледность кожи, повышенное потоотделение.
Особые формы
- Пневмоцистная. Начальные признаки похожи на острую респираторную инфекцию, которая переходит в острую интерстициальную. Передаётся воздушно-капельным путём, развивается в организме с иммунодефицитом. Обычно поражает организм недоношенных детей. Тепловое состояние тела не превышает 38 градусов, плохой аппетит, учащённое дыхание. При осложнении возможен отёк лёгочных органов с летальным исходом.
- Деструктивная. В основном поражает детей грудного возраста и недоношенных из-за слаборазвитой иммунной системы. Это острая гнойная патология, приводящая к деструктивным изменениям лёгочной ткани. Симптомы: резкое повышение температуры, рвота, боли в суставах, кашель с гнойной мокротой.
Важно! У детей, находящихся в прокуренном помещении, риск размножения вирусной инфекции в лёгких увеличивается.
Заключение
Для профилактики пневмонии разных видов следует вести здоровый образ жизни: закаляться, повышать иммунитет, придерживаться правил личной гигиены, не переохлаждаться и желательно проводить вакцинацию.
Загрузка…
Источник