Пневмония уход за болями в

Пневмония, или воспаление легких, — патология легочной ткани, в основном поражающая отделы, где происходит непосредственный кислородный обмен между воздухом и кровью. Именно в этом и состоит главная опасность недуга: заполненные воспалительными выделениями альвеолы не в состоянии выполнять свои функции, и организм перестает получать кислород в должном объеме. Если болезнь захватывает большую часть легких, развивается острая дыхательная недостаточность.
Каждый год в России с пневмонией сталкиваются около 1,5 млн человек[1]. Самая высокая заболеваемость — среди детей младше года (30–50 случаев на 1000 жителей ежегодно) и у взрослых старше 70 лет (50 случаев на 1000 жителей)[2]. Неблагоприятные исходы составляют около 7% случаев[3], но среди возрастных больных вероятность летального исхода увеличивается до 30%. Для справки: до изобретения антибиотиков от пневмонии умирало до 83% пациентов.
Причины пневмонии
Причина любой пневмонии — инфекции. Чаще всего возбудителем болезни становятся бактерии: пневмококк, гемофильная палочка, патогенные стафилококки и стрептококки. Во время эпидемии гриппа на первый план выходят вирусные пневмонии, отличающиеся молниеносным течением. У людей с резко сниженным иммунитетом возможны грибковые пневмонии или воспаления легких, вызванные простейшими, например микоплазмами. Приблизительно в 30% случаев пневмонии имеют смешанную природу, то есть вызваны комплексом из нескольких бактерий или ассоциацией вирусных и бактериальных агентов[4].
Но кроме самой инфекции важны предрасполагающие факторы. Повышает риск заболеваний:
- Острая респираторная вирусная инфекция. Чаще всего такой инфекцией становится грипп.
- Длительное переохлаждение. Оно вызывает нарушения микроциркуляции и угнетает работу реснитчатого эпителия, который очищает бронхи от патогенных микроорганизмов.
- Стресс, гиповитаминозы и переутомление.
- Курение.
Кроме того, повышается вероятность развития пневмонии у пожилых людей и людей с сопутствующими хроническими заболеваниями, а также с ожирением. Такая пневмония может быть первичной вирусной (развиваться после гриппа) или вторичной бактериальной — когда в ослабленный организм проникают патогенные бактерии (см. табл. 1).
Таблица 1. Различия основных разновидностей пневмонии
Признак | Вирусная пневмония | Бактериальная пневмония |
|---|---|---|
Начало | Острое: в ближайшие 24–72 часа с момента появления первых симптомов гриппа | Через 2 недели после первых симптомов |
Проявления интоксикации | Температура выше 38°С, головная боль, боль в мышцах с самого начала болезни | После первой волны симптомов, вызванных вирусом, наступает облегчение, потом снова резко поднимается температура, возникает головная боль, усиливается кашель |
Клинические симптомы | С первых часов — мучительный сухой кашель, мокрота с прожилками крови, боль в груди, одышка | Сначала состояние стабилизируется, затем начинается вторая волна симптомов: кашель становится еще интенсивнее, появляется гнойная мокрота |
Чем можно лечить пневмонию
Пневмония — смертельно опасное заболевание. Поэтому ни в коем случае нельзя заниматься диагностикой и лечением по советам из интернета: при малейшем подозрении на воспаление легких нужно вызывать врача. Если доктор настаивает на госпитализации, не стоит рисковать, отказываясь от нее. Пневмония опасна нарушением работы жизненно важных органов из-за сильной интоксикации, а также дыхательной недостаточностью. В такой ситуации может потребоваться даже экстренная искусственная вентиляция легких.
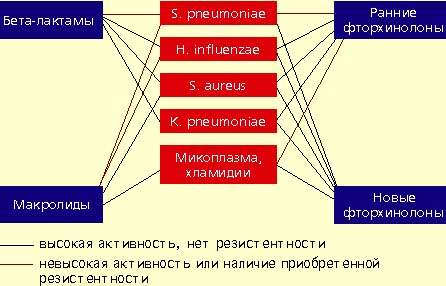
Говоря о препаратах для лечения пневмонии, в первую очередь вспоминают антибиотики. Действительно, они незаменимы, если воспаление легких имеет бактериальную природу. В этом случае чаще всего назначают препараты на основе комбинации амоксициллина с клавулановой кислотой. При их неэффективности — цефалоспорины, макролиды или так называемые респираторные хинолоны.
Эффективность антибиотикотерапии оценивают через 48–72 часа после назначения. Если за этот период температура снижается, уменьшается интенсивность кашля и выраженность интоксикации (головной боли, слабости, ломоты в мышцах и суставах) — курс лечения продолжают. Если состояние пациента не улучшается, средство меняют на препарат из другой группы.
Рекомендованный курс антибиотиков нужно пройти до конца, не бросая лечение даже при положительной динамике. Иначе высок риск развития антибиотикорезистентности и рецидива болезни.
При вирусной, (гриппозной) пневмонии антибиотики неэффективны и потому не назначаются. В подобной ситуации рекомендуются противовирусные средства, такие как осельтамивир и занамивир. Кроме них, в составе комплексной терапии врач может назначить умифеновир. Эффективность противовирусных препаратов тем выше, чем раньше они назначены. В оптимальном варианте от первых симптомов до начала лечения противовирусными должно пройти 48–76 часов.
Если у врача есть подозрение на смешанную природу воспаления легких, он может назначить и антибактериальные, и противовирусные средства.
В качестве вспомогательной терапии могут быть рекомендованы иммуномодуляторы (иммуноглобулины) и витамины.
Физиотерапия при пневмонии назначается только после нормализации температуры, чтобы ускорить выведение из легких мокроты. Для этого нередко принимают и фитопрепараты, например корень солодки или комплексные грудные сборы.
Профилактика пневмонии
До сих пор самым эффективным методом профилактики воспаления легких остается вакцинация. Существуют вакцины как от самого типичного возбудителя — пневмококка, так и противогриппозные вакцины, предупреждающие развитие вирусной пневмонии.
Вакцинация от пневмококка показана людям из групп повышенного риска развития бактериальной пневмонии, а также тем, для кого высока вероятность развития тяжелых форм болезни. Сюда относятся:
- лица старше 65 лет;
- страдающие от хронической обструктивной патологии легких (хронический бронхит, бронхиальная астма);
- пациенты с хронической сердечно-сосудистой недостаточностью, кардиомиопатиями, ИБС;
- страдающие хроническими заболеваниями печени, в том числе циррозом;
- пациенты с ВИЧ;
- пациенты с кохлеарными имплантатами;
- люди, находящиеся в домах престарелых и инвалидов.
Вакцинация от гриппа рекомендуется людям с повышенным риском осложнений этого заболевания:
- беременным;
- страдающим ожирением при ИМТ>40;
- людям старше 65 лет;
- страдающим хроническими заболеваниями сердечно-сосудистой и бронхолегочной систем, почек, печени;
- пациентам с сахарным диабетом;
- лицам с ВИЧ;
- медицинским работникам.
Если есть показания, обе вакцины можно ввести одномоментно: это не повышает риск осложнений.
К сожалению, возможность провести вакцинацию есть не всегда. В таких ситуациях нужно обратить внимание на медикаментозную профилактику гриппа. Ведь возбудитель этой болезни может как сам по себе вызывать пневмонию, так и способствовать развитию бактериальной инфекции. Для профилактики гриппа применяют противовирусные средства:
- занамивир — детям от 5 лет и взрослым;
- осельтамивир — детям старше 12 лет и взрослым;
- умифеновир — в зависимости от формы выпуска. Арбидол® можно назвать одним из наиболее известных лекарственных средств на основе этого действующего вещества. В виде порошка для приготовления суспензий его можно использовать с 2 лет, таблетки — с 3 лет, капсулы — с 6 лет.
Использовать эти препараты можно как для профилактики во время эпидемии при отсутствии больных в ближайшем окружении, так и для предупреждения заражения после непосредственного контакта с больным.
Пневмония — опасное заболевание, имеющее серьезные осложнения и способное привести к летальному исходу. При первых же признаках недомогания: высокой температуре, обильной мокроте с гноем или прожилками крови — нужно как можно скорее обратиться к врачу. Но любую болезнь легче предупредить, чем лечить. Поэтому не стоит переносить простуду на ногах. Это повышает вероятность развития осложнений, в том числе и пневмонии. По возможности следует сделать прививку от гриппа в начале осени — до начала эпидемического сезона. А уже в период эпидемии принимать в профилактических целях определенные противовирусные средства.
Источник
Самое опасное осложнение COVID-19 — это пневмония. Поэтому мы так тревожно прислушиваемся к любому кашлю у себя и близких сейчас. Хотя врачи говорят, что по-настоящему серьезным симптомом является вовсе не кашель, а одышка. Кроме того, вы можете перенести пневмонию и в домашних условиях, и даже бессимптомно. Но это кому как повезет…
11 дней борьбы с болезнью
Недавний рассказ телеведущей Авроры всколыхнул ее Instagram. Девушка рассказала подписчикам, что они с мужем перенесли коронавирус на ногах. Диагноз им подтвердили лабораторные тесты, сделанные уже в финале лечения. Изначально же боролись же они с пневмонией, переболев ею дома, и четко выполняя предписания своего врача-пульмонолога (из платной клиники).
«Так что корону нам никто не подтвердил, но мы уверены что она есть (или была). Поскольку все признаки налицо — температура 37.3-38.5, дикая ломота в теле, слабость, потеря обоняния и в результате пневмония. У Алексея двусторонняя, у меня в правом лёгком», — писала Аврора. Диагноз подтвердила компьютерная томография.
По словам телеведущей, так плохо они себя еще прежде не чувствовали: страшная слабость, ломота в теле, температура поднималась до 38 градусов. При всех этих симптомах пара отказалась от госпитализации, тк не захотели оставлять дочь-подростка одну дома. Последняя, к слову, не заболела. Лечение супругов антибиотиками продолжалось одиннадцать дней. Врач назначила им противовирусный Тамифлю, антибиотик Таваник, ингаляции Беродуал+Лазолван, антигистаминные (Тавигил, Цетрин), бронхомунал. А также пить много горячей воды и витамина С (1000 млгр в день). Напомним, что схему лечения назначает только ваш лечащий врач, исходя из результатов анализов. В данном случае она была именно такой и поставила супругов на ноги.
Одышка — тревожный симптом
Итак, пневмония бывает типичной (вызванной типичными возбудителями) и атипичной (коронавирус имеет место именно в этом случае). Болезнь может быть очаговой (поразить небольшой участок легкого) и крупозной — тогда речь пойдет об односторонней или двусторонней пневмонии.
В ряде случаев пневмонию действительно можно лечить дома. Если у вас не наблюдается одышки и температура не превышает 38,5 градусов. Тревожный сигнал — именно одышка и высокая температура, при их наличии госпитализация необходима. К слову, кашель наблюдается примерно у 30 — 50% пациентов с коронавирусной инфекцией, у половины больных он не фиксируется.
Врач первым делом выяснит, насколько насыщена кислородом кровь пациента — это очень важный показатель, и узнает (проведя аускультацию лёгких), есть ли изменения при дыхании. Если ситуация не вызывает опасений, то пару-тройку дней болезнь лечат как обычную ОРВИ. Если улучшение не наступает, делается компьютерная томография органов грудной клетки. Медики уверяют, что коронавирус специфически отражается на легких и лечение начинается не дожидаясь результатов анализа из лаборатории. Увы, в нынешних условиях переполненных больниц пользователи все чаще делятся тем, что скорая не всегда выезжает на звонок, мест в больницах не хватает, тесты делают не всем… Тем не менее при острых симптомах бригада скорой обязана к вам выехать — настаивайте на этом!
Когда стоит бить тревогу?
Какими могут последствия пневмонии? Ведь говорят, что в случае коронавируса пневмония серьезно поражает легкие, вызывая фиброз (серьезная патология — разрастание соединительной ткани).
Эксперты с подобным мнением не соглашаются, ведь четких доказательств тому нет. Все зависит от конкретного случая: наличия у пациента хронических заболеваний, его возраста и иммунитета, а также схемы лечения. Но последствия тяжелой пневмонии действительно могут быть очень серьезными. К осложнениям относятся острая дыхательная недостаточность, плеврит, отек легких, сепсис. Стоит ли говорить, что самостоятельное лечение недопустимо? Да, на фоне пандемии многие уверяют, что перенесли пневмонию, вызванную коронавирусом, на ногах, а кто-то и вовсе бессимптомно. Этого же мнения придерживаются и многие врачи. Но если вы отмечаете у себя:
— одышку;
— температуру 38,5;
— слабость и ломоту в теле;
— боли в груди при вдохе и кашле, то незамедлительно вызывайте врача.
Фото: Pexels.com, Depositphotos.com
Еще больше актуальных статей о психологии, красоте и здоровье можно найти на сайте Passion.ru!
Источник
 Воспаление легких или пневмония – вирусное или бактериальное заболевание, при котором поражается легочная ткань. Болезнь требует профессионального медицинского контроля и комплексного лечения, которое обычно проходит в стенах медицинского учреждения или в домашних условиях. Вне зависимости от места нахождения пациента, услуга сестринского ухода упрощает процесс оказания помощи больному и помогает ускорить выздоровление. Квалифицированный персонал контролирует соблюдение рекомендаций врача, параллельно наблюдая за самочувствием подопечного.
Воспаление легких или пневмония – вирусное или бактериальное заболевание, при котором поражается легочная ткань. Болезнь требует профессионального медицинского контроля и комплексного лечения, которое обычно проходит в стенах медицинского учреждения или в домашних условиях. Вне зависимости от места нахождения пациента, услуга сестринского ухода упрощает процесс оказания помощи больному и помогает ускорить выздоровление. Квалифицированный персонал контролирует соблюдение рекомендаций врача, параллельно наблюдая за самочувствием подопечного.
Когда необходим сестринский уход
Родственники и близкие не всегда способны организовать свое время так, чтобы все особенности ухода за больным с пневмонией соблюдались в полной мере: кому-то не позволяет состояние здоровья, кто-то не может оставить работу, кто-то должен присматривать за иждивенцами. Также врач может рекомендовать уход медицинской сестры в трех случаях заболевания:
- Интерстициальная пневмония – течение болезни осложняется дыхательной недостаточностью, что требует постоянного контроля
- Долевая или крупозная пневмония – поражение легочной ткани сопряжено с тяжелым состоянием больного
- Очаговая – одна из видов острой пневмонии
Важно помнить, что болезнь очень быстро прогрессирует – поэтому время и скорость полного выздоровления пациента напрямую зависит от организованности ухода. Особого внимания заслуживает пневмония у маленьких детей и возможное развитие осложнений, которые всегда лучше предупредить, чем лечить.
Организация правильного ухода
В обязанности патронажной сестры, наблюдающей больного пневмонией, входит наблюдение за:
- Режимом дня, гигиеной пациента
- Приемом лекарств и выполнением предписанных процедур
- Состоянием больного в процессе лечения
 Медицинская сестра следит за тем, чтобы пациент полностью соблюдал постельный режим, иначе ослабленный организм не только не справится с болезнью, но и заработает осложнения. Пристального внимания требует и питание больного наряду с количеством потребляемой жидкости. Важная функция патронажной сестры заключается в том, что весь первый период заболевания пациент находится под ее контролем – а, значит, именно медсестра способна заметить изменения в состоянии больного и обратить внимание лечащего врача на улучшение или ухудшение самочувствия.
Медицинская сестра следит за тем, чтобы пациент полностью соблюдал постельный режим, иначе ослабленный организм не только не справится с болезнью, но и заработает осложнения. Пристального внимания требует и питание больного наряду с количеством потребляемой жидкости. Важная функция патронажной сестры заключается в том, что весь первый период заболевания пациент находится под ее контролем – а, значит, именно медсестра способна заметить изменения в состоянии больного и обратить внимание лечащего врача на улучшение или ухудшение самочувствия.
Особенности ухода за маленькими детьми при пневмонии
Течение болезни у детей осложняется чаще, чем у взрослых – именно поэтому сестринский уход должен быть внимательным и ответственным. Грамотно выстроенная система оказания помощи обеспечит быстрое выздоровление, а постоянное наблюдение медработника не упустит возможные изменения самочувствия ребенка. Сестринское вмешательство при воспалении легких у детей включает в себя:
- Организацию постельного режима, изоляцию ребенка от других людей
- Обеспечение необходимого питания и потребления жидкости
- Наблюдение за общим состоянием больного и отдельными параметрами: температурой, пульсом, дыханием и т.д.
- Поддержание чистоты и комфортного микроклимата в помещении
- Проведение необходимых медицинских манипуляций и прием лекарственных препаратов
- Консультирование родителей или их законных представителей о состоянии больного
Особенности уборки помещения
Помимо наблюдения за самочувствием пациента патронажная сестра следит за помещением, в котором находится больной. Больничная палата стационара (или комната, если пациент лечится в домашних условиях) нуждается в регулярном проветривании. Свежий и влажный воздух – один из факторов выздоровления при условии, что воздух теплый и в палате (комнате) нет сквозняков. В холодное время года удобно воспользоваться увлажнителем воздуха, либо выбрать менее затратный метод – поставить емкость с водой возле источника тепла. Испаряясь, жидкость будет увлажнять воздух без его охлаждения (как в случае с открытым окном).
Постельное и нательное белье пациента регулярно меняется. Как можно чаще проводится влажная уборка, предотвращающая скопление пыли и попадание ее в легкие. Если уборка проводится с помощью дезинфицирующих средств, следует выбирать щадящие составы, не имеющие резкого запаха.
Гигиена больного при пневмонии
В обязанности медицинской сестры входит обеспечение гигиены пациента, а также комфортного положения тела (если речь идет о тяжелых случаях). Больным пневмонией следует лежать с приподнятой головой – для этого медработник может приподнять изголовье кровати или просто подложить подушки. Воспаление легких может протекать настолько тяжело, что пациенту трудно передвигать ноги или переворачиваться с боку на бок – с этим тоже помогают приставленные люди. Правильное положение корпуса во время болезни обеспечивает отдых для мышечной системы, что благоприятно для самочувствия больного.

Сестринский уход незаменим для лежачих больных, ведь состояние пациента требует постоянного присутствия помощника. Следует ежедневно обмывать кожный покров теплой водой и проводить гигиенические процедуры после посещения туалета. Если мокрота отходит с трудом, то медсестра проводит постуральный дренаж, а также очищает ротовую полость дезинфицирующим раствором (во избежание воспаления). Протекание пневмонии нередко сопровождается повышением температуры, которую нужно отслеживать для предупреждения лихорадки.
Питание при воспалении легких
Грамотная организация питания может улучшить состояние больного: для этого необходимо придерживаться принципа «часто, но понемногу». Небольшие порции с интервалом в 2-3 часа не станут большой нагрузкой для ослабленной пищеварительной системы, но помогут ускорить обмен веществ. В рацион входит:
- Отварное куриное филе или рыба
- Бульоны
- Овощи
- Молочная продукция
Обязательное условия режима – обильное теплое питье, способствующее разжижению мокроты и ее последующему выведению из организма. Поить можно обычной водой, морсами, отварами ягод или минеральной водой без газа. Полноценное и сбалансированное питание помогает организму восстанавливать силы и бороться с заболеванием. На этапе выздоровления режиму питания и питья также уделяется большое внимание, чтобы избежать осложнений и других негативных последствий.
Источник