Пневмония застой по какому кругу кровообращения
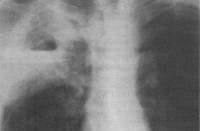
Застойная пневмония – вторичное воспаление легких, развивающееся на фоне локальных гемодинамических и вентиляционных нарушений. Клинически застойная пневмония протекает с кашлем, одышкой, выделением мокроты, субфебрильной (реже фебрильной) температурой тела, появлением плеврального выпота. В диагностике застойной пневмонии первостепенную роль играют аускультативные и рентгенологические данные. В лечении застойной пневмонии применяют антибиотики, бронхолитики, сердечные гликозиды, мочегонные средства, ингаляции, ЛФК, массаж спины и грудной клетки. При необходимости прибегают к проведению пункции плевральной полости или перикарда.
Общие сведения
Пневмония является одним из наиболее часто диагностируемых заболеваний в пульмонологии. Пневмония может возникать в виде первичной, самостоятельной патологии, а также служить осложнением инфекций нижних дыхательных путей (обструктивного бронхита, бронхоэктатической болезни), хронической сердечной недостаточности, состояний иммунодефицита. К числу вторичных пневмоний относится застойная (гипостатическая) пневмония. Опасность застойной пневмонии состоит в том, что она развивается у больных с отягощенным соматическим анамнезом, приводя к декомпенсации состояния, нередко становясь непосредственной причиной гибели пациента.

Застойная пневмония
Причины застойной пневмонии
Патоморфологической основой для развития застойной пневмонии служит застой в малом круге кровообращения. Гемодинамические расстройства сопровождаются нарушением дренажной функции бронхов и легочной вентиляции. В условиях гипостаза и гиповентиляции в бронхах скапливается густая и вязкая мокрота, развивается условно-патогенная и патогенная микрофлора, вызывающая развитие застойной пневмонии.
Как правило, застойная пневмония возникает у пациентов, имеющих в анамнезе соматические заболевания: ИБС, атеросклероз, атеросклеротический и постинфарктный кардиосклероз, стенокардию, пороки сердца (стеноз митрального клапана), гипертоническую болезнь, экстрасистолию, мерцательную аритмию, бронхиальную астму, эмфизему легких, бронхоэктатическую болезнь, хронический пиелонефрит, сахарный диабет и др.
Кроме соматической патологии, к развитию застойной пневмонии предрасполагает возраст пациентов старше 60 лет; длительное вынужденное пассивное положение в постели при травмах костей (переломах костей таза и нижних конечностей), черепно-мозговых травмах, инсульте, онкопатологии, в послеоперационном периоде; искривление позвоночника (сколиоз, кифоз), деформации грудной клетки и т. д.
Микробиологическим субстратом застойной пневмонии обычно выступают типичные бактериальные агенты: пневмококк, стрептококки, стафилококк, гемофильная палочка. Застойная пневмония чаще развивается в нижних отделах правого легкого, а в некоторых случаях бывает двусторонней.
Патогенез застойной пневмонии
Патофизиологический механизм застойной пневмонии связан с пассивным переполнением венозных сосудов вследствие нарушения оттока крови. В первой фазе застоя развивается так называемая венозная гиперемия легочной ткани, сопровождающаяся удлинением и расширением капилляров с последующим сдавлением альвеол (альвеолярным коллапсом). Рентгенологически данная фаза застойной пневмонии характеризуется усилением легочного рисунка и понижением прозрачности легочной ткани.
Во вторую фазу застоя происходит пропотевание транссудата (жидкой части крови) из сосудов в межуточную ткань и альвеолы, что рентгенологически соответствует картине бронхопневмонии или паренхиматозной пневмонии. В третьей фазе застойной пневмонии возникает выраженный межуточный отек, разрастание фиброзной ткани с последующим развитием пневмосклероза и бурой индурации легкого.
Симптомы застойной пневмонии
Выраженность клинических проявлений застойной пневмонии зависит от степени гемодинамических и вентиляционных расстройств, присоединения воспалительного компонента, тяжести основной патологии.
При застойной пневмонии температура может быть нормальной или субфебрильной; реже отмечается фебрилитет. Характерно появление кашля с отхождением слизистой или слизисто-гнойной мокроты, кровохарканья, нарастающей слабости и одышки, снижение толерантности к физическим нагрузкам.
По времени возникновения застойная пневмония может быть ранней (развиваться в первые 2-3 дня постельного режима) и поздней (развиваться в период от 2 до 6 недели). Ранние застойные пневмонии нередко маскируются симптоматикой основной патологии. Так, при инсульте на первый план выходят нарушения сознания и расстройства дыхания (шумное, аритмичное, клокочущее). При сердечно-сосудистых заболеваниях проявлением застойной пневмонии может являться нарастание признаков сердечной недостаточности.
Застойная пневмония, чаще, чем первичная, сопровождается развитием экссудативного плеврита и перикардита.
Диагностика застойной пневмонии
Распознавание застойной пневмонии затруднено ввиду малоспецифичности клинической симптоматики и преобладания выраженности проявлений основного заболевания. Медицинские специалисты – пульмонологи, кардиологи, неврологи, травматологи – всегда должны помнить о возможности развития застойной пневмонии у пациентов с отягощенным сопутствующим фоном.
Аускультация легких при застойной пневмонии выявляет жесткое дыхание, влажные мелкопузырчатые хрипы в задненижних отделах легких. Доказательными признаками застойной пневмонии являются рентгенологические изменения. Рентгенография легких позволяет обнаружить одно- или двустороннее снижение прозрачности легочных полей, очаговые и фокусные тени, усиление легочного рисунка, линейные тени (линии Керли) в базальных отделах, узелки гемосидерина, расширение тени корней легкого.
Наличие выпота в полости плевры и сердечной сумке уточняют с помощью УЗИ плевральной полости и перикарда. В инструментальной диагностике застойной пневмонии существенную роль играют данные ЭКГ, ЭхоКГ. Изменения показателей периферической крови при застойной пневмонии минимальны: отмечается незначительный лейкоцитоз с нейтрофильным сдвигом, увеличение СОЭ. При микроскопическом исследовании мокроты у пациентов с застойной пневмонией обнаруживаются группы клеток сердечных пороков, содержащих гемосидерин.
Лечение застойной пневмонии
Алгоритм лечения застойной пневмонии включает борьбу с бактериальной инфекций, регуляцию вентиляции и перфузии в легких, уменьшение отека. В комплексной терапии застойной пневмонии применяют антибиотики, отхаркивающие, антиоксидантные, иммуномодулирующие препараты, диуретики, сердечные гликозиды, средства, улучшающие метаболизм сердечной мышцы. Назначается кислородотерапия, массаж спины и грудной клетки, ингаляционная терапия, лечебная гимнастика. Для эвакуации мокроты из трахеобронхиального дерева выполняются санационные бронхоскопии и бронхоальвеолярный лаваж.
При наличии плеврального или перикардиального выпота показано проведение торакоцентеза и пункции перикарда. Параллельно с лечением застойной пневмонии необходима коррекция тех фоновых состояний, которые послужили развитию вторичного воспаления в легких.
Профилактика застойной пневмонии
У пациентов, длительно находящихся на постельном режиме, следует уделять должное внимание предупреждению застойной пневмонии. С этой целью необходима частая смена положения больного, выполнение пациентом активных движений в кровати, дыхательных упражнений. Целесообразно проведение перкуторного массажа грудной клетки, баночного массажа, постановка компрессов и горчичников. Ослабленным пациентам требуется организация сбалансированного, разнообразного и обогащенного витаминами питания.
Источник
Застой в легких.
Застой в легких является тяжелым патологическим нарушением, при котором происходит накопление жидкости в альвеолярной области. Вне зависимости от причин и нюансов возникновения нарушения, такие изменения несут повышенную опасность для жизни и здоровья пациента, по причине нарушения общего газового обмена, то есть дыхания.
Возникновение такого сбоя может говорить о развитии многих патологических процессов, несущих повышенные риски.
Источники развития патологии
Основные причины возникновения застойных процессов.
Застойные процессы в альвеолярной части легочной системы могут являться следствием различных патологических состояний человеческого организма. Однако результатом такого состояния легочной системы является серьезная кислородная недостаточность и общее снижение дыхательной функции с постепенным развитием осложнений и хронизирования заболеваний.
Важно! Что такое застой в легких? Это крайне опасное состояние, связанное с нарушением процесса вентиляции легочных тканей на фоне застоя крови.
В качестве наиболее распространенных заболеваний, являющихся причинами возникновения застоя в легких возможно указать:
- наличие обширных травматических повреждений;
- вдыхание летучих токсических соединений;
- почечные заболевания (сужение артерий или недостаточность);
- применение некоторых медикаментозных препаратов;
- нахождение на большой высоте в течение длительного периода;
- ишемическая болезнь сердечной мышцы;
- стеноз митрального либо аортального сердечного клапана;
- кардиомиопатия;
- инфаркт миокарда.
При этом наиболее вероятными из них являются нарушения в работе сердечнососудистой системы. Отдельно следует отметить, что повышенная вероятность развития такого патологического состояния присутствует у тех лиц, которые по той либо иной причине ограничены в собственной подвижности.
По причине отсутствия регулярных физических нагрузок происходит венозный застой крови по всему организму, что в дальнейшем приводит к снижению уровня кровообращения в целом и постепенно разрушает большинство органов и систем. Застоявшаяся кровь на малом круге кровообращения приводит к просачиванию плазматической ее составляющей в альвеолярную часть и постепенному накоплению жидкости.
Главные причины скопления жидкости в легких человека.
Признаки патологических нарушений и их симптоматические показатели
Симптоматические показатели застойных изменений в легочной системе могут различаться в зависимости от особенностей возникшего состояния и его первопричины. Присутствие легких застойных явлений основным проявлением патологии является присутствие отдышки.
Характерная клиническая картина.
Внимание! В случае более глубинных поражений, проявляется малопродуктивный кашель с возможной примесью крови и нехватка количества воздуха в легких для произношения цельных предложений – может проявляться отдышка и кашель после озвучивания пары слов.
Среди общих проявлений застоя жидкости в легочной системе возможно выделить такой ряд признаков:
- повышенная отечность нижних конечностей, вне зависимости от степени нагрузки.
- общая бледность кожных покровов.
- возрастание тревожности и беспокойное поведение.
Также для застойных процессов характерно усложнение дыхания в лежачем положении. Как результат человеку сложно засыпать на ровной поверхности – требуется значительное возвышение верхней части тела, к примеру, несколько подушек либо подъем верхней части медицинской кровати.
Оптимальное положение для пациента при застое в легких.
Важно! Не исключается повышенная кислородная недостаточность, приводящая к частым потерям сознания.
Кроме того, может присутствовать такой симптом как бульканье и хрипы при дыхании, которые явно выражены и слышны без применения стетоскопа.
У пациентов пожилого возраста могут наблюдаться и иные проявления патологического нарушения:
- Повышенная утомляемость и слабость, симптомы которых, постепенно снижаются в сидячем положении.
- Общая бледность кожных покровов с выраженной гиперемией в области носогубного треугольника.
- Обрывочность предложений, холодный пот и постоянное тревожное состояние.
- Присутствие тахикардии в сочетании с учащением дыхательного ритма.
- Проявления плеврита и перекардита на фоне кислородной недостаточности.
- Стабильная температура тела, чаще не выходящая за границы нормы.
Повышение температуры тела не является характерным симптомом.
Проявление таких симптомов требует квалифицированной диагностики для определения патологического состояния и назначения оптимальной методики лечения. Пониженный иммунитет является основной причиной обращения к специалисту, так как заболевания в данном случае может развиваться стремительно.
На начальной стадии развития диагностирование легочного застоя осложняется тем, что симптоматические показания очень сходны с пневмонией. По этой причине пациентам с такими симптомами требуется углубленная диагностика с применением лабораторных анализов и аппаратных исследований для дифференциации диагноза.
Видео в этой статье ознакомит читателей с основными причинами и вероятными осложнениями развития патологии.
Обобщенные методики диагностирования
Даже при частичном проявлении симптоматических показателей застойных процессов в легочной системе следует обращаться в медицинское учреждение за квалифицированной помощью. Вопросом данного заболевания в первую очередь занимается терапевт, который может в дальнейшем отправить на консультацию и лечение к другому специалисту, в зависимости от результатов проведенных диагностических процедур.
Какие методы диагностики могут использоваться.
В процессе первичного осмотра врач проводит общий осмотр и собирает анамнез у пациента. На данном этапе обследования сразу выявляются общие признаки нарушения – бледность кожи, присутствие хрипов в легочной полости и прочие.
После того, как специалист выставит первичный диагноз, пациента направляют на прохождение ряда аппаратных исследований и анализов:
- рентгенологическое исследование грудной клетки;
- электрокардиограмма и эхокардиограмма;
- биохимический анализ крови;
- оксиметрическое исследование крови;
- общий анализ крови.
Пройти все обозначенные процедуры необходимо в кратчайшие сроки, так как изменения в легких могут приводить к обострению хронических заболеваний и снижению общей сопротивляемости иммунной системы. Последствия могут быть необратимыми, цена которых – жизнь больного.
На основании полученных результатов врач может определить общее состояние пациента, выявить заболевание, приведшее к застойным процессам и назначить оптимальный вариант лечения.
Как проходит лечение
Схема медикаментозного воздействия определяется в частном порядке.
Основная методика устранения застойных процессов в легочной системе должна быть направлена на лечение первичного заболевания, в особенности это относится к сердечнососудистым патологиям. Сроки такой терапии могут занимать достаточно длительный период времени и требовать большого количества процедур.
Для лечения застойного процесса в легких, возникшего на фоне сердечно-сосудистых патологий применяют такой ряд препаратов в рамках терапевтического курса:
Лечение застойного явления в легкихПрепаратыДействиеПетлевые диуретикиДанный ряд препаратов позволяет снизить общее количество физиологических жидкостей в организме, что снижает нагрузку на сердечную мышцу и стенки сосудов. Результатом применения становится не только облегчение кровообращения, но и снижение количества жидкости в легочной полости.Бета-блокаторыПозволяют снизить частоту сердечных сокращений, повысить сопротивляемость сосудов к растяжению и увеличить тонус в легочной системе. В результате применения улучшается общее состояние кровеносной системы и происходит очищение альвеолярной части легких.Препараты нитратного рядаЭти средства позволяют снизить общую нагрузку на сердце при повреждениях миокарда и ишемической болезни, а также снижают общесистемную потребность организма в кислороде. Это позволяет нивелировать кислородную недостаточность.Ингибиторы АПФЭтот ряд медикаментов используется при проявлениях сердечной и почечной недостаточности, а также как гипотензивное средство, что позволяет снизить нагрузку на сосуды и предотвратить наполнение легочных альвеол плазмой крови.
В случае обширных повреждений альвеол и содержания в экссудате крови могут дополнительно применять ингаляции препаратов «пеногасителей» (спирт 70%).
Проведение массажа.
В тех случаях, когда первопричиной патологии является отсутствие физической нагрузки из-за лежачего состояния пациента, применяются такие физиотерапевтические методики:
- Процедуры массажа грудной клетки (на фото). За счет вибрационных методик массажа, легочная полость постепенно очищается от присутствующего экссудата. Высокая эффективность от данной части ЛФК объясняется тем, что при вибрации происходит рефлекторное отделение мокроты от бронхов и альвеол легких.
- Инструкция требует регулярной смены положения пациента на постели. Если режим лечения и состояние человека позволяет, то необходимо ходить и находиться в сидячем положении. Что постепенно даст улучшения кровообращения и обеспечит быстрое восстановление дыхательной функции.
- Если пациент находиться в бессознательном состоянии требуется дополнительный уход и регулярное переведение головной части кровати в верхнюю позицию. Это позволит повысить нагрузку на диафрагму и усилит кровообращение в области альвеол легких.
Важно! Если у пациента наблюдается острая степень кислородной недостаточности, основное лечение могут дополнить подачей дополнительного кислорода посредством маски или катетера. В тяжелом состоянии лечащий специалист может назначать подключение аппарата искусственного дыхания.
Дальнейший прогноз и возможность полноценного восстановления дыхательной функции зависит от множества факторов и зачастую опирается на прогресс при лечении основного заболевания.
Профилактические меры
Регулярная смена положения для лежачих больных.
Для того чтобы избежать развития застойных легочных процессов пациентам, которые длительно находятся на постельном режиме лечения необходимо совершать максимум доступных движений и прибегать к физической нагрузке (ЛФК).
Основными профилактическими правилами являются:
- Менять положение тела не реже чем каждые 4 часа – переворачиваться или переходить в сидячее положение.
- Нельзя спать на ровной поверхности или низких подушках, так как это ослабляет дыхательную функцию.
- Тренировки самостоятельного дыхания при помощи воздушного шарика или соломинки со стаканом воды.
- Дыхательная гимнастика из курса ЛФК, которая позволит повысить активность диафрагмы.
- Массажные процедуры для грудной клетки, в особенности вибрационный массаж для очищения полостей легких.
- Употреблять горячее питье, если заболевание допускает такую возможность, к примеру, чай с лимоном и медом.
- Необходимо следовать принципам диетического питания с высоким углеводным и белковым содержанием.
Если у пациента нет возможности выполнять физические упражнения и как-либо перемещаться, следует прибегнуть к помощи ухаживающего персонала. Первоначальная стадия застойных процессов может уйти только при применении физиотерапевтических методик ЛФК, то есть физической активностью.
Диетическое питание.
Профилактикой для лиц с возможностью активного образа жизни является:
- Отказ от алкоголя, табакокурения и других привычек, относящихся к вредным.
- Следование нормам здорового питания, что подразумевает отказ от жирных продуктов и употребление большого количества овощей.
- Своевременное лечение заболеваний в особенности дыхательной и кровеносной систем.
- Регулярное прохождение медицинских осмотров для выявления нарушений работы внутренних органов и их предпосылок.
- Занятия физическими нагрузками, в первую очередь общеукрепляющей направленности.
- Частые прогулки на свежем воздухе, которые позволят обеспечивать легкие регулярной нагрузкой.
Вне зависимости от причин развития застойных патологических процессов в легочной системе основные симптоматические показатели сходны. При отсутствии квалифицированной помощи постепенно могут развиваться такие состояния как эмфиземы или буллы в полостной части легких, что в свою очередь приводит к осложнениям и длительному лечению.
Профилактические процедуры для пациентов в лежачем состоянии является оптимальной методикой сохранения и восстановления функций дыхания, чем лечение застоя в легких.
Читать далее…
Источник


