Почки при подагре на узи

Содержание статьи:
Подагра – состояние, связанное с накоплением и кристаллизацией мочевой кислоты в организме. Избыточный ее синтез на фоне нарушения метаболизма из-за отсутствия необходимых ферментов и проблемы с выведением (дисбаланс секреции и реабсорбции уратов) – основные механизмы подагры и ее внесуставной формы – подагрической почки.
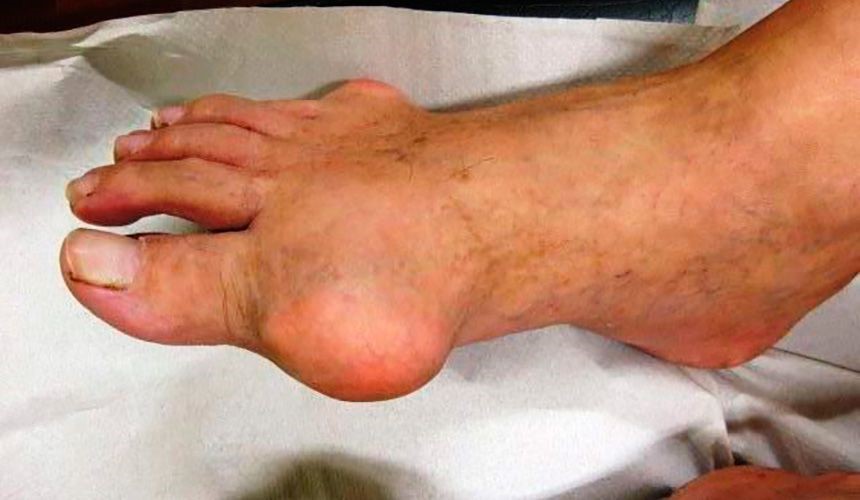
Для заболевания характерны вспышки артрита, появление тофусов (отложение солей в суставах, сухожилиях и близлежащих тканях), камнеобразование на фоне уратной нефропатии.
С патологией сталкиваются около 2% населения. Наблюдается тенденция к росту заболеваемости, что связано с увеличением продолжительности жизни, неправильным питанием, изменением толерантности к глюкозе и ожирением. Ранее болезнь выявлялась только у представителей богатого сословия, которые имели возможность употреблять мясо и вино в больших количествах.
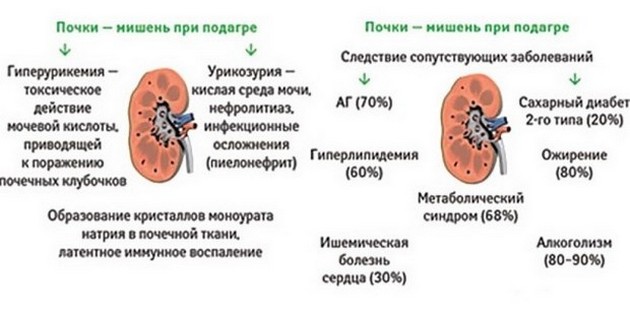
Подагрическая почка – одно из осложнений подагры, патология диагностируется у 30-80% пациентов. Длительное повышение уровня мочевой кислоты в крови выше 8 мг/дл повышает вероятность утраты функциональной способности почек в 5-10 раз. Терминальная стадия хронической почечной недостаточности развивается у 40% пациентов с подагрической нефропатией.
Выделяют 2 вида подагры: первичная (связана с некоторыми генетическими поломками) и вторичная (есть основная провоцирующая причина).
Факторы риска для развития подагрической нефропатии
В качестве предрасполагающих факторов рассматривают следующее:
• эндокринологическая патология: сахарный диабет, ожирение;
• хронический алкоголизм;
• прием некоторых лекарств (салицилаты, тиазидные и петлевые диуретики, антибиотики, нестероидные противовоспалительные средства, никотиновая кислота, этамбутол, циклоспорин), при злоупотреблении данными препаратами подагра считается вторичной;
• противоопухолевая терапия в анамнезе;
• возраст старше 40 лет;
• генетическая предрасположенность;
• неправильное питание;
• хроническая почечная недостаточность;
• мужской пол;
• менопауза у женщин;
• контакт со свинцом;
• гемолитическая анемия;
• псориаз;
• иммуносупрессивная терапия после трансплантации органов;
• гиперурикемия и гиперурикозурия (повышение уровня мочевой кислоты в крови и моче);
• гиперлипидемия (нарушение холестеринового обмена).
Общие симптомы и признаки подагры
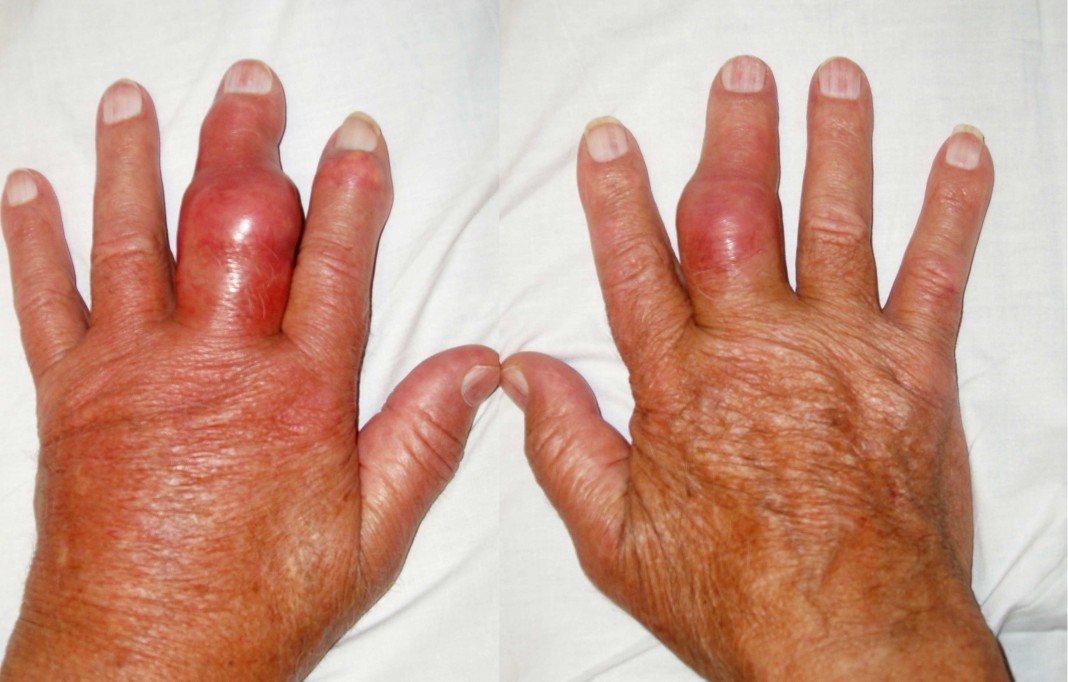
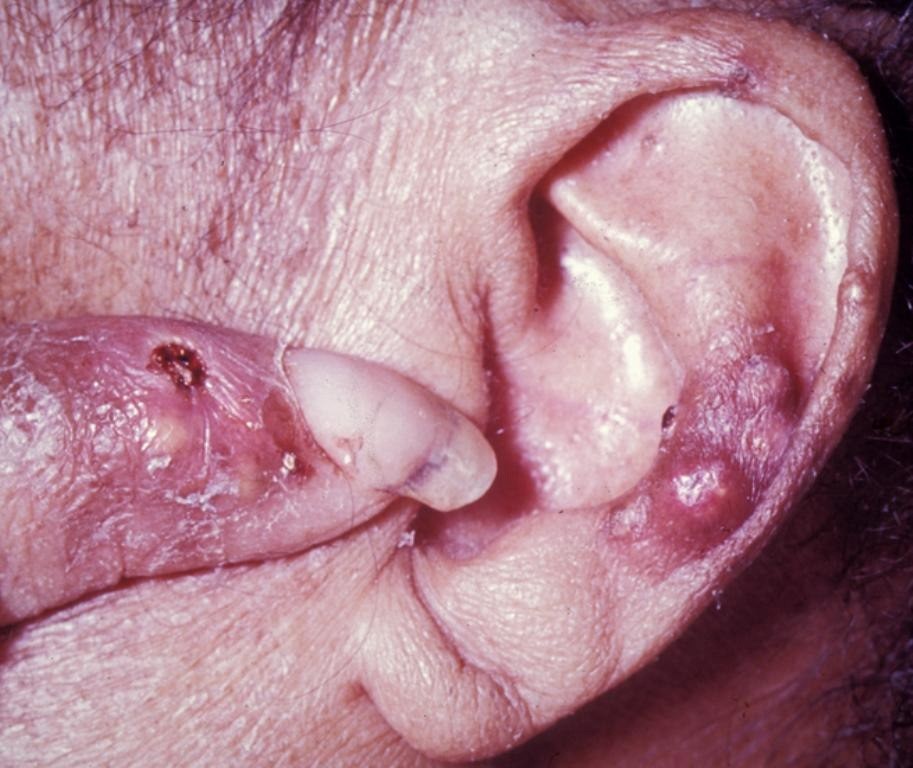
Тофусы при подагре: фото
Скопления кристаллов мочевой кислоты достаточно болезненны, у некоторых пациентов происходит самостоятельное вскрытие тофуса с воспалением. Как правило, профилактический прием препаратов позволяет контролировать подагру и предотвращать образование тофусов.
У каждого пациента болезнь проявляется вариативно, но чаще симптомы подагры следующие:
• выраженная боль, гиперемия, воспалительный отек, деформация сустава (в 50% случаев процесс поражает плюсневый межфаланговый сустав большого пальца ноги, но могут вовлекаться и другие суставы);
• усиление болевого синдрома в суставе/суставах в ночные часы, при понижении температуры, внезапное начало;
• длительность атак 4-6 дней, положительная динамика на фоне терапии;
• рецидивирующие атаки артрита, приводящие к деформации суставов;
• образование тофусов, если в течение 5 лет уровень мочевой кислоты в организме превышал норму, а адекватное лечение отсутствовало; при этом уратная нефропатия может появиться задолго до суставных проявлений и узелков;
• повышение температуры тела, озноб.
Со стороны почек при присоединении уратной нефропатии:
• дискомфорт, тяжесть в поясничной области;
• периодические рези при мочеиспускании;
• частые позывы в туалет, малые порции мочи (при острой мочекислой нефропатии усиленный диурез);
• появление «густой» мочи, изменение ее свойств (осадок солей, неприятный запах, примесь крови);
• задержка жидкости в организме, пастозность лица;
• слабость, утомляемость.
Если уратную нефропатию не лечить, есть риск нефролитиаза и присоединения хронической почечной недостаточности.
Формы нефропатии при подагре:
• уратный нефролитиаз;
• хронический тубулоинтерстициальный нефрит;
• острая мочекислая нефропатия.
Диагностика подагры и уратной нефропатии
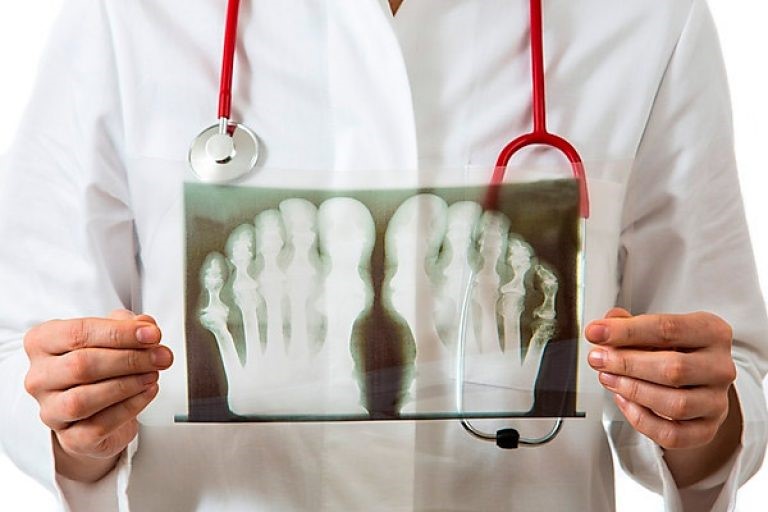
У ряда пациентов диагноз подагры можно установить на основании визуального осмотра.
Лабораторные анализы
В общем анализе мочи визуализируются большое количество уратов, микрогематурия. Появление протениурии (белковых фракций), цилиндров, макрогематурии свидетельствует о серьезном поражении гломерулярного аппарата.
Лейкоцитурия и бактериурия более характерна для вторичного пиелонефрита. Идентифицируют состав микрофлоры посредством бакпосева.
Мочевина и креатинин на начальной стадии болезни находятся в пределах нормы, по мере прогрессирования подагрической нефропатии и присоединении ХПН их уровень возрастает.
Мочевая кислота в сыворотке крови и в моче превышает нормальные показатели: гиперурикемия выше 7мл/дл у мужчин и 6 мл/дл у женщин, гиперурикозурия более 1100мг/сут.
В общем анализе крови ускорение СОЭ и лейкоцитоз появляются при воспалительном процессе в суставах и/или почках.
Синовиальную жидкость и содержимое тофусов анализируют с помощью поляризационной микроскопии, визуализация кристаллов мочевой кислоты верифицирует диагноз подагры.
Инструментальная диагностика включает:
• УЗИ почек (диффузные изменения, солевые включения), расширение чашечно-лоханочной системы визуализируется при хроническом пиелонефрите, гидронефрозе почек. Уменьшение размеров почек типично для вторичного сморщивания.
• Обзорная и экскреторная урография позволяет выявить аномалии развития, мочекаменную болезнь, дать оценку функциональной способности почек.
• Обследование не проводится, если уровень креатинина и мочевины превышает норму.
• Компьютерное и магнитно-резонансное сканирование позволяют получить более четкое представление, но не может оценить функции почек.
• Рентгенография может быть полезна при хронической подагре.
Иногда для подтверждения диагноза выполняют биопсию почки.
Лечение

Терапевтические мероприятия при подагре:
• лечение острой атаки;
• профилактика для предотвращения вспышек;
• прием препаратов, препятствующих накоплению мочевой кислоты в организме.
При подагре необходимо облегчить боль и снять воспаление в суставах, поддержать функциональную способность почек, растворить и вывести соли.
Препараты:
• Нестероидные противовоспалительные средства (Ибупрофен, Индометацин и пр.);
• Кортикостероиды;
• Колхицин (в настоящее время применяется реже, но может использоваться у пациентов с противопоказаниями к НПВС);
• Адренокортикотропный гормон (АКТГ);
• Комбинации лекарственных средств (колхицин плюс НПВС, пероральный кортикостероид плюс колхицин, внутрисуставные стероиды плюс колхицин или НПВС).
Терапия для уменьшения гиперурикемии назначается после купирования острого воспаления и принимается длительно.
Глюкокортикостероиды хорошо помогают при подагре, их назначают при непереносимости нестероидных противовоспалительных средств.
Практикуются внутрисуставные введения, противопоказание – присоединение инфекции, поскольку стероиды могут усугубить состояние.
Не всем пациентам можно принимать НПВС, нестероидные противовоспалительные средства не показаны при почечной недостаточности, язвенной болезни желудка и 12-перстной кишки, эрозивном гастрите, заболеваниях сердца.
По рекомендации гастроэнтеролога некоторым пациентам НПВС комбинируют с блокаторами протонного насоса:
• Аллопуринол;
• Фебуксостат;
• Пробенецид.
Поскольку эти лекарства изменяют уровень мочевой кислоты в сыворотке и ткани, они могут ускорить острые приступы подагры. Этот нежелательный эффект может быть снижен путем профилактики.
• Колхицин или НПВП в низких дозировках;
• Преднизон (если есть противопоказания к приему Колхицина или НПВП).
Другие терапевтические средства, которые могут быть полезны при подагре, включают:
• Уриказу и Пеглотиказу (рекомбинантная уриказа, расщепляет гиалуроновую кислоту до аллонтаина, который выводится из организма);
• Витамин С;
• Анакинру;
• Фенофибрат;
• Аллопуринол.
Лечение подагрической уратной нефропатии – одно из направлений комплексной терапии, подразумевает прием мочегонных средств для предотвращения повторного поглощения мочевой кислоты почками, растительных диуретиков, литолитических лекарств и диетотерпию.
Препараты на растительной основе, способствующие выведению солей из почек при подагре и обладающие мочегонным действием:
• Цистенал;
• Уролесан;
• Цистон;
• Ависан.
Магурлит, Блемарен корректируют нарушения электролитного баланса с помощью сдвига рН в щелочную сторону. Препараты требуют постоянного контроля мочи с помощью специальных тест-полосок, избыточная щелочная реакция может привести к появлению и кристаллизации фосфатов.
Цитратные смеси не назначают при остром воспалении в почках и хронической почечной недостаточности. Из-за высокого содержания натрия требуется осторожность при повышенном артериальном давлении. Для лечения гипертонии используют Лозартан (селективный антагонист рецепторов ангиотензина II), помимо вазоконстрикторного действия, препарат обладает урикозурическим эффектом. Также назначают ингибиторы АПФ, блокаторы кальциевых каналов. Добиваться нормальных цифр АД при подагре необходимо потому, что при повышенном артериальном давлении выведении уратов с мочой уменьшается.
Если размеры конкрементов значительны, обоснована хирургическая тактика: пиелолитотомия или дистанционная ударно-волновая литотрипсия.
Фитотерапия при подагре

Травы и растения, способствующие нормализации кислотно-щелочного баланса при подагре:
• клевер;
• корень лопуха;
• кукурузные рыльца;
• полевой хвощ;
• медвежье ушко (толокнянка);
• брусничный лист.
Часто подагра служит фоновым заболеванием для развития уратного уролитиаза (образование камней в почках вплоть до коралловидного нефролитиаза) и вторичного хронического пиелонефрита.
Другие осложнения со стороны почек при подагре:
• гидронефротическая трансформация;
• пионефроз;
• постренальная ОПН;
• образование кист;
• постепенная утрата функциональной способности почек.
При обострении воспалительного процесса в почках назначают антибиотики с учетом чувствительности возбудителя. Перед приемом необходимо убедиться, что мочевые пути проходимы (нет блокады мочеточника солевым сгустком или конкрементом). В противном случае есть вероятность присоединения уросепсиса.
Повышенный синтез и скопление уратов в почках провоцирует почечную колику. Лечение начинают только после восстановления адекватного пассажа мочи. Облегчить состояние помогают спазмолитики и анальгетики (Но-шпа, Баралгин, Спазган, Папаверин и пр.).
Поражение почек при подагре носит 2-хсторонний характер, уратный уронефролитиаз отличает рецидивирующее течение.
Лечение острой подагрической нефропатии
Терапевтические мероприятия аналогичны таковым при острой почечной недостаточности, спровоцированной внутриканальцевой обструкцией.
Если анурии нет, лечение носит консервативный характер. Пациента в обязательном порядке госпитализируют в стационар, где выполняют внутривенную терапию – вводят изотонический раствор натрия хлорида, декстрозу, маннитол, фуросемид.
Оптимальная рН для растворения кристаллов мочевой кислоты – более 6.5, это нормализует метаболические процессы и способствует выведению солей. Дополнительно применяют Аллопуринол под контролем биохимических показателей.
Эффективность консервативного лечения оценивают в течение 4-5 суток, отсутствие положительной динамики – показание к выполнению острого гемодиализа.
Общие рекомендации при подагре

Пациенту необходимо выполнять следующее:
• Отказаться или резко ограничить потребление продуктов с высоким содержанием пурина: красное мясо, колбасные изделия, ливер (печень, почки, мозг, язык), морепродукты.
• Исключить чрезмерное употребление алкоголя, особенно пива.
• Избегать газированных сладких напитков или продуктов, подслащенных кукурузным сиропом с высоким содержанием фруктозы.
• Ограничить натуральные сладкие фруктовые соки и напитки, сахар, мед, десерты, а также соль.
• Поддерживать высокий уровень гидратации (пить не менее 8-10 стаканов жидкости ежедневно).
• Контролировать нормальный уровень холестерина: при необходимости принимать препараты и соблюдать диету с низким содержанием жиров.
• Нормализовать вес для пациентов с ожирением.
• Принимать препараты, нормализующие артериальное давление.
Кроме того, следует избегать рафинированных углеводов: белого хлеба, какао, шоколада, выпечки. Хотя они и не богаты пуринами или фруктозой, содержание полезных веществ ограничено; исследования показали, что быстрые углеводы могут повышать уровень мочевой кислоты.
Под запретом кулинарный, свиной, говяжий жир.
Из каких продуктов составить меню при подагре

Несмотря на то, что основная диета при подагре подразумевает серьезные ограничения, есть еще много продуктов с низким содержанием пурина, дрожжей, сахара и фруктозы. Представляем список продуктов с пониженным содержанием пуриновых оснований, которые можно включать в рацион:
• Фрукты: большинство фруктов разрешены при подагре. Вишня особенно полезна, так как препятствует острым атакам подагры путем снижения уровня мочевой кислоты и купирования воспаления. Исключение – малина, брусника, виноград, инжир.
• Овощи: болгарский перец, свекла, морковь, картофель, тыква, кабачки и огурцы. По поводу томатов единого мнения нет. Если после их употребления негативные проявления отсутствуют, в умеренном количестве помидоры при подагре есть можно. Использовать капусту и баклажаны в приготовлении блюд или в сыром (соленом) виде диетологи рекомендуют с ограничением.
• Сухофрукты.
• Десерты на желатиновой основе. При избыточном весе и ожирении несистемное употребление.
• Арбуз.
• Орехи и семена.
• Цельные зерна: овес, коричневый рис и ячмень.
• Молочные продукты и их производные: при избыточной массе тела предпочтительнее с пониженным содержанием жира.
• Яйца (не более 1-2 в неделю).
• Напитки: некрепкий кофе, зеленый чай, отвары трав, несладкие компоты.
• Разнообразные травы и специи (исключение шпинат, щавель).
• Масла на основе растений: рапсовое, кокосовое, льняное, подсолнечное, оливковое.
Еда, разрешенная в небольшом количестве

Помимо субпродуктов, красного мяса и некоторых видов рыб, нежирную говядину, курицу, баранину и свинину можно потреблять в умеренных количествах. Ограничение 130-180 грамм, несколько раз в неделю.
Вышеперечисленные продукты содержат умеренное количество пуринов, 100-200 мг на 100 граммов. Злоупотребление может вызвать острый приступ подагры или выход уратных кристаллов с мочой.
Свежий лосось менее обогащен пуринами, чем большинство других рыб или икра.
Один раз в неделю можно устраивать разгрузочный день. Разрешается пить жидкости без ограничения, предпочтение отдается напиткам, ощелачивающим мочу: отвару шиповника, минеральной воде, травяным настоям, овощным сокам (морковь, свекла, огурец, сельдерей).
Профилактика подагры: правильное питание, борьба с лишним весом, контроль мочевой кислоты в крови и пр.
Прогноз при своевременном лечении благоприятный, в случае присоединения почечной недостаточности – серьезный.
Автор
Виктория Мишина
Дата публикации
11.06.2018
Источник
Подагрическая нефропатия — это поражение почек, возникающее у больных подагрой. Может проявляться в разных вариантах, зачастую длительное время протекает бессимптомно. В последующем возможны почечные колики, дизурия, никтурия, олигурия, гематурия, боли в пояснице, артериальная гипертензия, спонтанное отхождение камней. Диагностируется с помощью определения уровня мочевой кислоты в моче и крови, УЗИ почек, исследования синовиальной жидкости, биоптатов суставных тканей и тофусов. Для лечения используют урикодепрессивные, урикозурические, урикоразрушающие препараты. По показаниям проводится массивная инфузионная терапия, заместительная терапия, хирургическое удаление камней.
Общие сведения
Подагрическая (мочекислая, уратная) нефропатия развивается у 30-70% пациентов с подагрой. Относится к категории собирательных понятий, объединяет все виды почечной патологии подагрического происхождения. Наиболее распространенной формой заболевания считается хронический интерстициальный нефрит, который у 17% больных на начальных этапах характеризуется эпизодами острой мочекислой обструкции почек и в 52% случаев сочетается с нефролитиазом.
В 30-40% урологическая патология является единственным проявлением нарушений метаболизма пуринов и служит «почечной» маской подагры. Как и основное заболевание, подагрическая нефропатия чаще выявляется у пациентов мужского пола. Актуальность своевременной диагностики нефрологического заболевания у больных, страдающих подагрой, связана с высоким риском развития ХПН.
Подагрическая нефропатия
Причины
Поражение почек при подагре провоцируется типичными для этого заболевания метаболическими нарушениями. Ключевым повреждающим фактором становится мочевая кислота, которая усиленно производится организмом больного из-за генетически обусловленной недостаточности фермента гипоксантин-гуанинфосфорибозилтрансферазы. Непосредственными причинами нефропатии являются:
- Гиперурикемия и урикозурия. Соли мочевой кислоты оказывают прямое токсическое воздействие на почечную паренхиму и вызывают обструкцию почечных канальцев, откладываясь в их просвете. Гиперурикемия также потенцирует усиление секреции ренина, фактора пролиферации сосудистых гладкомышечных волокон, тромбоксана.
- Кислая реакция мочи. При значительной урикозурии pH мочи может снижаться до 4,5-5,8, что облегчает преципитацию уратов в почках. Кислая моча усиливает дистрофию почечного эпителия, формирующуюся на фоне его постоянной травматизации камнями, становится питательной средой для размножения микроорганизмов.
Риск нефропатии при подагрическом процессе повышается у пациентов, которые злоупотребляют алкоголем, допускают погрешности в диете, употребляя в больших количествах мясо, бобовые и другие продукты, содержащие пурины. Уратное поражение почек чаще наблюдается у больных с абдоминальным ожирением, инсулинорезистентностью, сахарным диабетом. Провоцирующими факторами также могут стать длительное голодание, интенсивные тренировки и тяжелый физический труд, сопровождающиеся массивной анаэробной деструкцией белковых волокон. Уровень мочевой кислоты повышается при приеме салицилатов, диуретиков, ряда других лекарственных средств.
Патогенез
Механизм развития подагрической нефропатии основан на дисбалансе между высокой концентрацией мочевой кислоты и способностью к ее безопасной элиминации из организма. На фоне усиленного выделения мочевой кислоты клубочками и снижения pH мочи ураты начинают кристаллизоваться в почечных канальцах. В результате нарушается внутрипочечный пассаж мочи, усиливаются застойные явления, что опосредованно влияет на фильтрующую способность почек. Формирование и рост уратных конкрементов провоцируют дистрофические процессы в почечном эпителии.
Проникновение уратов в тубулоинтерстиций сопровождается воспалительной реакцией, усилением фиброгенеза, склерозированием паренхимы за счет образования соединительной ткани с последующим развитием почечной недостаточности. У части пациентов определенную роль в патогенезе нефропатии подагрического типа играют образование аутоиммунных комплексов, повреждающих мембраны клубочков, а также активация ренин-ангиотензиновой системы с возникновением артериальной гипертензии и нефроангиосклероза.
Классификация
Ключевыми критериями современной систематизации форм поражения почечных тканей при подагре являются тип морфологических изменений, острота течения и клиническая форма патологического процесса, этапность развития заболевания. У половины больных мочекислая нефропатия протекает по латентному типу с преимущественным поражением стромы, поздним появлением и медленным нарастанием симптоматики, у 30% — по острому или хроническому уролитиазному с повреждением канальцев, у 20% — по протеинурическому с преимущественным аутоиммунным поражением клубочкового аппарата.
Подагрическая нефропатия бывает острой и хронической. При остром уролитиазном процессе в канальцах, собирательных трубочках и почечных лоханках в большом количестве осаждаются кристаллы, что приводит к возникновению острой обструкции почек, болевому синдрому, в тяжелых случаях — острой почечной недостаточности. При подобном течении речь обычно идет об острой обструктивной мочекислой нефропатии.
Клинические варианты хронической подагрической почки соответствуют трем типам морфологических изменений почечной ткани. Соответственно специалисты в сфере урологии и нефрологии различают хронический тубулоинтерстициальный нефрит, уратный вариант мочекаменной болезни, подагрический гломерулонефрит. Более редкими формами нефрологической патологии у больных, которые страдают подагрой, являются тофусоподобные включения уратов в мозговое вещество почки и амилоидоз.
С лечебной и прогностической целью уточняют стадию хронического процесса. Постепенное нарушение функциональной состоятельности фильтрующего аппарата снижает компенсаторные возможностей почек по поддержанию нормальной концентрации мочевой кислоты, ухудшая прогноз заболевания. С учетом состояния клубочковой фильтрации выделяют три стадии развития хронической уратной нефропатии:
- I — подагрическая гиперурикозурия. Фильтрующая функция сохранена. В моче содержание мочевой кислоты обычно увеличенное, в крови — нормальное или слегка повышенное. Возможна микроальбуминурия. При правильно выбранной терапевтической тактике удается добиться стойкой коррекции состояния пациента.
- II — подагрическая гиперурикемия. Почки не справляются с повышенной уратной нагрузкой, нарушается осморегулирующая функция. Экскреция мочевой кислоты нормальная или незначительно повышена, ее содержание в крови существенно увеличено. Снижается плотность мочи. Прогноз становится более серьезным.
- III — подагрическая азотемия. Терминальная стадия заболевания, характеризующаяся наличием хронической почечной недостаточности. Лабораторное обследование выявляет высокую гиперурикемию, снижение суточной экскреции мочевой кислоты, повышение уровня креатинина в плазме крови.
Симптомы подагрической нефропатии
У 50% пациентов патология продолжительное время протекает латентно. Клиника зависит от формы и варианта течения мочекислой нефропатии. Для острой уратной обструкции характерно внезапное начало с возникновением интенсивной боли и тяжести в поясничной области, дизурическими явлениями, макрогематурией, резким уменьшением количества мочи. Почечная симптоматика нередко сочетается с подагрической суставной атакой. При уратном нефролитиазе с постепенным отложением солей и формированием камней периодически наблюдаются двухсторонние почечные колики с острой болью в области поясницы, иррадиирующей в бедро и пах, тошнотой и рвотой, напряжением мышц передней брюшной стенки, лихорадкой. Возможно спонтанное отхождение конкрементов.
При хроническом интерстициальном нефрите или гломерулонефрите основными проявлениями становятся стойкое повышение артериального давления, выявляемое у 70% пациентов, увеличение количества суточной мочи, усиление диуреза в ночное время. Изредка в моче появляется кровь. Симптоматика усугубляется при снижении фильтрующей функции подагрической почки: больных беспокоят постоянные ноющие боли, отмечаются расстройства мочеиспускания, гематурия, снижение объема мочи, выделенной за сутки. Важным признаком является красновато-бурый цвет мочи за счет окрашивания кристаллами мочекислого аммония.
Осложнения
При обструкции камнем мочеточника и затруднении пассажа мочи зачастую развивается гидронефроз с расширением чашечно-лоханочной системы и атрофией паренхимы почки. Повышенная продукция ренина при нефропатии приводит к стойкой артериальной гипертензии, которая с трудом поддается лечению. Вследствие застоя мочи происходит обсеменение мочевыделительного тракта микроорганизмами, у 75% больных возникает вторичный пиелонефрит. Серьезными осложнениями являются острая почечная недостаточность, требующая экстренной терапии, и нарастающая хроническая почечная недостаточность.
Диагностика
Диагностический поиск при подозрении на подагрическую нефропатию направлен на выявление характерных метаболических нарушений, возможных признаков уролитиаза, оценку функциональной состоятельности почек, исключение гиперурикемических расстройств неподагрического происхождения. Наиболее информативными для постановки диагноза являются:
- Определение содержания мочевой кислоты. Соответственно стадии уратной нефропатии может определяться гиперурикозурия (> 1100 мг/сут), гиперурикемия (> 500 мкмоль/л). Исследование дополняют общим анализом мочи, в котором выявляется стойко-кислая pH. У 67% пациентов снижена относительная плотность мочи (<1018), у 71% наблюдается протеинурия (<1г/л), у 37% — микрогематурия. Возможна лейкоцитурия, кристаллурия.
- УЗИ. При ультразвуковом исследовании почек эхо-признаки повреждения почечных структур обнаруживаются у 78,5% больных. Наиболее часто визуализируются конкременты, причем в трети случаев подагрический нефролитиаз является двухсторонним. Иногда просматривается от 1 до 3 почечных кист диаметром 0,5-4,0 см. Диагностическая ценность сонографии особенно высока с учетом рентген-негативности уратных камней.
- Исследование синовиальной жидкости. Метод поляризационной микроскопии применим при наличии суставной симптоматики. С его помощью в биологическом материале удается выявить внутриклеточные кристаллы мочевой кислоты, а также исключить другие причины болевого синдрома. Иногда более информативными оказываются биопсия тофусов (при их наличии), синовиальной оболочки и хряща пораженного сустава.
Для оценки фильтрующей функции проводится проба Реберга, назначается комплексный биохимический анализ крови (определение содержания креатинина, мочевины, калия, кальция, натрия, неорганического фосфора в сыворотке крови), лабораторный нефрологический комплекс (почечные пробы в моче). Из инструментальных методов могут применяться нефросцинтиграфия, экскреторная урография.
Подагрический вариант нефропатии дифференцируют с поражением почек при вторичных гиперурикемиях, вызванных бериллиозом, хронической свинцовой интоксикацией, саркоидозом, цистинозом, поликистозной болезнью, распространенным псориазом, миелопролиферативной болезнью, гипотиреозом, алкогольной зависимостью. Исключаются лекарственно-индуцированные гиперурикемические состояния, связанные с приемом тиазидных и петлевых диуретиков, нестероидных противовоспалительных средств, антибиотиков, цитостатиков, некоторых других препаратов. Кроме уролога или врача-нефролога по показаниям пациента консультирует ревматолог, дерматолог, эндокринолог, инфекционист, онколог, онкогематолог, токсиколог.
Лечение подагрической нефропатии
Основными терапевтическими задачами являются уменьшение синтеза мочевой кислоты, нефропротекция, улучшение почечной микроциркуляции, замедление прогрессирующего нефросклероза. Медикаментозное лечение обязательно дополняют коррекцией двигательного активности, питьевого режима и рациона. Пациентам с подагрическим поражением почек показаны минимально калорийные диеты с низким содержанием белка, частое щелочное питье, умеренные физические нагрузки для снижения веса. При выборе препаратов для терапии мочекислой нефропатии учитывают форму и стадию заболевания.
Схема ведения больных с острой уратной нефропатией аналогична терапии ОПН. При проходимости мочеточников и отсутствии анурии показана непрерывная инфузионная терапия под контролем диуреза с введением моносахаридов, многоатомных спиртов, физиологического или полиионных кристаллоидных растворов, петлевых диуретиков. Одновременно назначается обезболивание алкалоидами трополонового ряда, применяются ингибиторы ксантиноксидазы. Неэффективность интенсивного консервативного лечения, проводимого в течение 60 часов, является показанием для перевода пациента на гемодиализ.
Больным с хронической подагрической почкой проводится терапия, позволяющая откорректировать концентрацию мочевой кислоты, предупредить развитие возможных осложнений. При подборе препарата обязательно учитывают стадию патологического процесса и сохранность фильтрующей функции. Наиболее часто для лечения мочекислой нефропатии используют:
- Урикодепрессивные препараты. Ингибиторы ксантиноксидазы, глютаминфософорибозилтрансферазы и в меньшей степени карбоновые конъюгаторы фосфорибозилпирофосфата влияют на обмен ксантинов, нарушают синтез мочевой кислоты. За счет эффективного снижения гиперурикемии уменьшают выраженность урикозурии, а значит – и риск камнеобразования. Обладают умеренным нефропротективным эффектом: снижают выраженность протеинурии, синтез ренина, продукцию свободных радикалов, замедляют гломерулосклероз и нефроангиосклероз. Не рекомендованы при наличии ХПН.
- Урикозурические средства. За счет угнетения реабсорбции уратов усиливают экскрецию мочевой кислоты, однако увеличивают нагрузку на почки. Показаны при сочетании гиперурикемии с нормальным содержанием мочекислых солей в моче, отсутствии камней и сохраненной фильтрующей функции. С учетом индивидуальной чувствительности и возможных противопоказаний больным с подагрической почкой назначают производные и аналоги сульфинпиразона, цинхофена, пробенецида, 5-хлоробензоксазола, кебузона. Часть этих препаратов обладает умеренным диуретическим эффектом.
При наличии уролитиаза для растворения уратных конкрементов применяют урикоразрушающие средства на основе солей лития, пиперазина, фермента уратоксидазы, цитратных смесей. Эффективно сочетание основных противоподагрических препаратов с фитоуроантисептиками, предотвращающими пиелонефрит, физиотерапевтическими методиками (фототерапией, магнитотерапией, электроимпульсной терапией), санаторно-курортным оздоровлением.
При нарастании ХПН проводится заместительная почечная терапия (гемодиализ, перитонеальный диализ, гемофильтрация, гемодиафильтрация). Пациентам с крупными конкрементами, нарушающими пассаж мочи и раздражающими паренхиму, показана нефролитотомия, пиелолитотомия, перкутанная или дистанционная нефролитотрипсия.
Прогноз и профилактика
Болезнь характеризуется рецидивирующим течением с периодами обострения и ремиссии. Прогноз серьезный, в большинстве случаев через 10-12 лет от начала заболевания развивается ХПН. Для профилактики подагрической нефропатии пациентам с наследственной предрасположенностью рекомендуется соблюдать диету с ограничением мясных продуктов, животных жиров, копченостей, бобовых, из которых могут образоваться ураты, проходить скрининговые обследования с целью выявления патологии на ранней (бессимптомной) стадии.
Больным с диагностированной подагрой необходимо адекватное лечение основного заболевания, строгое соблюдение рекомендаций ревматолога по коррекции образа жизни и веса, отказ от алкоголя, осторожный подход при приеме препаратов, провоцирующих гиперурикемию, исключение чрезмерных физических нагрузок.
Источник


