При какой форме хронического отита возникают внутричерепные осложнения

Отогенные внутричерепные осложнения – это совокупное название всех поражений внутричерепных структур, которые возникают на фоне заболеваний среднего или внутреннего уха. Клиническая картина включает синдром системной интоксикации, общую мозговую симптоматику и очаговые проявления поражений коры головного мозга. Диагностика основывается на анамнезе заболевания, физикальном обследовании, результатах спинномозговой пункции, лабораторных тестов, эхоэнцефалографии, КТ и МРТ. Лечение состоит из оперативной санации первичного и метастатического очага инфекции, массивной антибактериальной и симптоматической медикаментозной терапии.
Общие сведения
Отогенные внутричерепные осложнения (ОВО) в современной практике встречаются относительно редко. Согласно статистическим данным, они обнаруживаются у 2-8% от общего количества пациентов с патологиями уха. Подавляющее большинство больных — люди пожилого возраста, среди этой возрастной группы интракраниальные осложнения диагностируются в 3,5-4 раза чаще. Наиболее распространенная форма внутричерепных осложнений – гнойный менингоэнцефалит, составляющий до 75% от всех случаев. Реже наблюдаются абсцессы головного мозга и мозжечка (от 10 до 13%), экстрадуральный абсцесс (до 7%), тромбоз сигмовидного синуса (до 5%). Более чем у 1/3 пациентов одновременно развивается несколько внутричерепных поражений.
Отогенные внутричерепные осложнения
Причины
Отогенные интракраниальные поражения возникают при острых или хронических гнойно-септических заболеваниях уха, в основном – барабанной полости и ее структур. Наиболее часто причиной их развития становятся хронический и острый средний отит, мезотимпанит, эпитимпанит, гнойный лабиринтит. В качестве патогенной микрофлоры выступают комбинации бактерий, среди которых преобладают кокки: стафилококки, стрептококки, несколько реже – пневмококки, диплококки. В некоторых случаях удается выделить синегнойную палочку, протея. Способствовать распространению инфекции за пределы полостей внутреннего или среднего уха могут:
- Снижение реактивности и резистентности организма. Быстрое проникновение микроорганизмов в полость черепа может быть обусловлено отсутствием адекватного иммунного ответа. Иммунодефицит наблюдается при злокачественных опухолях, длительном приеме цитостатиков, сахарном диабете и других системных заболеваниях, СПИДе, генетических аномалиях.
- Неправильное лечение первичных патологий. Длительное течение заболеваний приводит к гнойному расплавлению костных стенок полостей уха и проникновению патогенной флоры внутрь черепно-мозговой коробки. Это возможно как при полном отсутствии соответствующей терапии, так и при назначении неэффективных антибиотиков.
- Особенности строения височной кости. Вероятность инфекционного процесса увеличивается при врожденных аномалиях развития региональных костных структур: дегисценции стенок среднего уха, большом количестве складок или карманов пещеры, каналах сосудисто-нервных анастомозов, открытой каменисто-чешуйчатой щели у младенцев. Также сюда можно отнести ранее перенесенные оперативные вмешательства, тяжелые травмы.
Патогенез
В основе патогенеза лежит проникновение инфекционных агентов и гнойного экссудата в интракраниальную полость одним из четырех путей: контактным, преформированным, лабиринтогенным или гематогенным. В первом случае поражения внутричерепных структур являются результатом разрушения костных стенок кариозным процессом, что встречается при эпитимпаните, фронтите. Распространение инфекции может происходить в следующих направлениях: в среднюю черепную ямку из крыши барабанной полости, в сигмовидный синус или мозжечок из сосцевидного отростка, в заднюю черепную ямку по водопроводам преддверия и улитки, из внутреннего уха к передней ямке и пещеристой пазухе через переднюю стенку среднего уха.
Преформированный путь инфицирования представляет собой проникновение инфекции по периваскулярным и периневральным путям. Лабиринтогенный вариант актуален только для лабиринтитов, заключается в воспалительном поражении водопровода улитки и внутреннего слухового прохода с переходом на подпаутинное пространство задней части черепной полости. Гематогенный и лимфогенный пути наблюдаются при генерализации заболевания, реже – при гнойном расплавлении стенок региональных вен, артерий. Важную роль играет угнетение фагоцитоза, снижение бактерицидной̆ активности сыворотки крови и лизоцима, повышение концентрации b-лизинов, функциональное состояние гематоэнцефалического барьера.
Классификация
Несмотря на практически идентичную этиологию, из-за отличающихся путей распространения инфекции при заболеваниях полостей уха могут развиваться поражения различных интракраниальных структур. Возможны случаи перехода одной формы в другую и комбинации нескольких вариантов. В настоящее время принято выделять следующие формы отогенных внутричерепных осложнений:
- Экстрадуральный абсцесс – скопление гнойных масс между твердой мозговой оболочкой и внутренней поверхностью костей черепа. Типичная локализация – средняя и задняя черепная ямка. Является осложнением патологических процессов в барабанной полости, эпитимпанита.
- Субдуральный абсцесс – поражение, характеризующееся накоплением гноя между твердой и паутинной мозговой оболочкой. Обычно возникает в области средней или задней черепной ямки на фоне холестеатомного среднего отита или лабиринтита соответственно.
- Разлитой гнойный менингит (лептоменингит) – воспаление мягкой и арахноидальной оболочки головного мозга, сопровождающееся выделением гнойного экссудата и внутричерепной гипертензией. Преимущественная локализация – основание головного мозга.
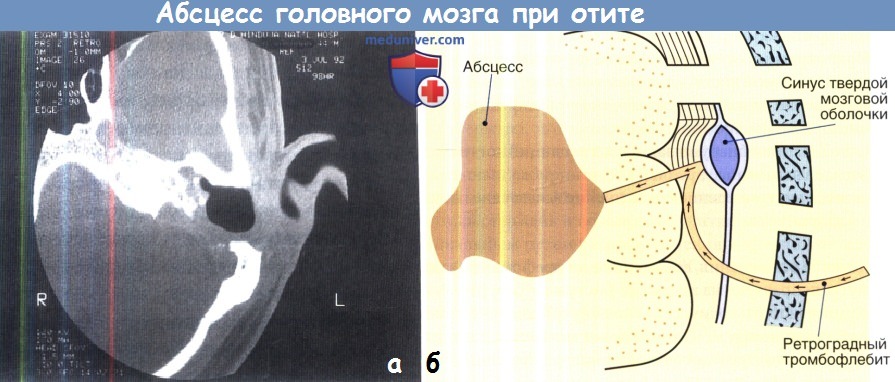
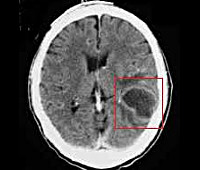
- Абсцесс головного мозга, мозжечка – патологические полости, ограниченные пиогенной мембраной и заполненные гнойными массами. Типичное расположение при отогенном происхождении – височная доля, мозжечок.
- Тромбоз венозных синусов – образование инфицированного тромба, закупоривающего просвет сигмовидного или другого синуса мозговой оболочки. Развивается при тяжелых гнойных средних отитах.
- Отогенный сепсис – вторичное осложнение, сопровождающееся проникновением в системный кровоток гноеродной микрофлоры и продуктов ее жизнедеятельности из первичного очага. Возникает на фоне уже сформированного синус-тромбоза, абсцессов или лептоменингита.
Симптомы
Клиническая картина всех форм ОВО представлена интоксикационным синдромом, общемозговой и очаговой симптоматикой. Исключение составляют абсцессы мозжечка и головного мозга, которые довольно часто протекают бессимптомно. Поражения интракраниальных структур развиваются при уже имеющихся заболеваниях органа слуха, из-за чего их начало «смазано». Зачастую на их возникновение указывает отсутствие позитивной динамики и ухудшение общего состояния на фоне проводимого лечения. При формировании внутричерепных поражений отмечается дальнейшее усугубление синдрома интоксикации, проявляющееся повышением температуры тела до 39,5-41,0 °С, ярко выраженной общей слабостью и недомоганием, утратой аппетита, бессонницей.
Общемозговая симптоматика появляется позже, поскольку она обусловлена повышением внутричерепного давления и отеком тканей ЦНС. Ее ранним проявлением становится сильная диффузная острая или тупая головная боль давящего, распирающего или пульсирующего характера. На высоте боли и в утреннее время возникает тошнота и рвота, не проносящая облегчения. В последующем может формироваться нарушение сознания в виде сомноленции – заторможенности, патологической сонливости, потери ориентации в пространстве и времени, апатии. Реже отмечается бред, слуховые и зрительные галлюцинации. В тяжелых случаях наблюдается судорожный синдром, сопор, кома.
Очаговая симптоматика зависит от локализации инфекционного процесса в коре головного мозга. При поражении лобной доли определяется шаткость ходьбы, монопарез или гемипарез, моторная афазия, аносмия, реже – эпилептиформные приступы. При нарушениях в теменной области теряется тактильная чувствительность и кинестезия, возникает дислексия, дисграфия, дискалькулия, географическая агнозия. Дисфункция височной доли характеризуется шумом в ушах, слуховыми галлюцинациями, сенсорной афазией, амнезией, сложными парциальными припадками. Наличие очага в затылочной области коры сопровождается нарушением зрения, зрительной агнозией, макропсией или микропсией, визуальными галлюцинациями. Абсцессы мозжечка приводят к атаксии, спонтанному нистагму, невозможности координировать мелкие движения пальцев рук и дисдиадохокинезии.
Диагностика
Из-за большого количества проявлений и частой «стертости» симптоматики постановка диагноза затруднительна. На первый план выходят дополнительные методы исследования, помогающие оценить состояние внутричерепных структур, а анамнестические данные и физикальный осмотр играют вспомогательную роль. При опросе больного или его родственников отоларинголог уточняет ранее установленный диагноз, динамику развития заболевания, наличие сопутствующих патологий. Используются результаты следующих исследований:
- Общий осмотр. Определяются позитивные менингеальные симптомы, артериальная гипертензия или гипотензия, тахикардия, снижение или повышение сухожильных рефлексов, очаговая неврологическая симптоматика, отоскопические изменения, пирамидные симптомы.
- Общий анализ крови. Развитие ОВО характеризуется нарастанием лейкоцитоза, выраженным смещением лейкоцитарной формулы в сторону палочкоядерных и юных нейтрофилов, повышением СОЭ. При сепсисе назначается посев крови на стерильность.
- Люмбальная пункция. Метод информативен при менингитах, энцефалитах. При спинномозговой пункции ликвор несколько мутный, вытекает под высоким давлением. В его составе лейкоциты преобладают над лимфоцитами, обнаруживается низкий уровень глюкозы и высокий уровень белка, цитоз превышает 1000 на 1мм3.
- Эхоэнцефалография. Позволяет выявить внутричерепные объемные процессы. На их наличие указывает смещение срединного эха (М-Эхо) до 1,5-3 мм. При абсцессах мозжечка метод может оказаться неинформативным.
- КТ или МРТ головного мозга. Исследования дают возможность четко визуализировать локализацию абсцессов или очагового энцефалита, определить их размеры, выявить перифокальный отек, дислокацию и деформацию желудочков мозга. Контрастные методики показаны при подозрении на тромбоз кавернозного или сигмовидного синуса.
Лечение отогенных внутричерепных осложнений
Лечение больных с ОВО проводится в условиях специализированного отоларингологического отделения или блока реанимации и интенсивной терапии. Комплекс терапевтических мероприятий включает санацию первичного очага инфекции, дезинтоксикацию, устранение септических осложнений, массивную медикаментозную поддержку. Применяются следующие методики:
- Оперативное вмешательство. Объем операции напрямую зависит от первичного заболевания, характеристик метастатических поражений. Как правило, абсцессы ЦНС санируются и дренируются через трепанационное отверстие. Реже выполняют открытые операции с вскрытием полости и полным удалением образования вместе с капсулой.
- Антибактериальная терапия. Представлена комбинациями антибиотиков широкого спектра действия в субмаксимальных или максимальных дозах. Препараты вводятся одновременно внутривенно и внутримышечно, что позволяет быстро достичь терапевтической дозы в спинномозговой жидкости. При тяжелом течении возможны инъекции медикаментов непосредственно в спинальный канал.
- Патогенетические и симптоматические средства. В обязательном порядке проводится дезинтоксикационная и дегидратационная инфузионная терапия плазмозаменителями, растворами глюкозы. Для предотвращения отека головного мозга показано введение глюкокортикостероидов, кокарбоксилазы. Купирование судорог осуществляется при помощи седуксена. При синус-тромбозах в схему лечения включают прямые антикоагулянты и фибринолитики.
Прогноз и профилактика
Прогноз в большинстве случаев тяжелый. При раннем выявлении внутричерепных поражений исход заболевания чаще благоприятный. В сложных ситуациях, при сочетании двух и более форм ОВО показатель летальности даже при условии полноценного лечения составляет от 5 до 25%. Профилактические мероприятия подразумевают своевременную адекватную терапию заболеваний среднего и внутреннего уха, точное соблюдение рекомендаций лечащего отоларинголога, коррекцию сопутствующих иммунодефицитных состояний, эндокринных нарушений, врожденных и приобретенных аномалий развития височной кости.
Источник
Причины и механизмы развития внутричерепных осложнений среднего отитаа) Факторы, влияющие на развитие осложнений. Внутричерепные осложнения возникают в результате многих факторов, часто действующих одновременно, вызывая распространение инфекции из уха в полость черепа. В общем, внутричерепные осложнения возникают, когда ушная инфекция является либо неконтролируемой, либо контролируется недостаточно. Тенденция распространения инфекции из среднего уха за его пределы и за пределы смежных полостей зависит от ряда факторов, в том числе от вирулентности возбудителя и его чувствительности к антибиотикам, от резистентности организма, адекватности антибиотикотерапии, анатомических путей и препятствий для распространения, а также дренирования пневматических пространств, как природных, так и хирургических. Микробиология инфекции среднего уха остается относительно постоянной в течение долгого времени. Наиболее острые инфекции вызывают Streptococcus pneumoniae, Haemophilus influenzae и Moraxella catarrhalis. По мере введения новых антибиотиков устойчивость к ним меняется и довольно значительно. Микробиология хронической инфекции отличается от острого процесса. Такие организмы, как синегнойная палочка, встречаются гораздо чаще. Лечение синегнойной инфекции требует более высокой дозировки нерегулярно используемых антибиотиков. Доброкачественный тип хронической отореи со слизистыми выделениями из центральной перфорации сам по себе не поражает кость и не вызывает осложнения. Тем не менее, ничто не мешает новому вирулентному микроорганизму проникнуть в такое ухо и вызывать обострение и осложнение по тому же механизму, что и в любом случае острого среднего отита. К сожалению, новый микроорганизм, вероятно, выводит значительную устойчивость к антибиотикам, так как пациент, скорее всего, получал лечение по поводу отореи. Иммунокомпрометированные пациенты подвергаются риску развития не только среднего отита, но и его осложнений. Микроорганизмы, вызывающие инфекцию, чаще всего являются атипичными возбудителями. Отдельные лица могут принимать иммуносуппрессорные препараты, которые ослабляют иммунитет и делают их восприимчивыми к инфекции, или, возможно, имеют синдром приобретенного иммунодефицита (СПИД). Внутричерепное распространение острого среднего отита происходит несколько чаще в плохо пневматизированных височных костях, чем в хорошо пневматизированных, даже если в анамнезе имелись случаи острого среднего отита. Вероятность осложнений, возникающих вследствие хронической инфекции среднего уха, зависит от патологического поражения, вызванного хронической отореей. Полость среднего уха имеет костные барьеры, которые препятствуют распространению инфекции из среднего уха в полость черепа. Однако эти барьеры могут быть повреждены предшествующей инфекцией, грануляционной тканью, или холестеатомой, что позволяет инфекции распространяться в полость черепа из среднего уха. Травма с переломом также может создать пути, позволяющие инфекции обойти эту естественную защиту. Естественный дренаж полостей сосцевидного отростка (примерно 5 см3 в объеме) осуществляется в относительно меньшее пространство — в полость среднего уха (объемом около 0,9 см3), а затем через слуховую трубу. Дренаж может быть недостаточным, что позволяет инфицированными выделениями накапливаться, а затем через поражение полости среднего уха распространяться интракраниально.
б) Пути распространения при развитии гнойных осложнений. Как указано выше, инфекция распространяется за пределы уха, потому что она может быть неконтролируема или контролируется плохо. Инфекция из полости среднего уха может проникать в полость черепа любым из трех описанных ниже путей. 1. Разрушение кости. Экспансия путем разрушения кости является наиболее частым путем распространения и приводит к осложнениям в случаях острого среднего отита в хорошо пневматизированных височных костях, и почти всегда является путем распространения в случаях хронического гнойного среднего отита. При остром среднем отите разрушение кости является результатом мастоидита. При хроническом среднем отите эрозия кости обычно вызывается холестеатомой, реже хроническим остеомиелитом. Процесс разрушения кости начинается с вовлечения соседних мягких тканей. Защитные грануляции формируют последний оборонительный рубеж. Затем, после некоторого периода времени, зависящего от вирулентности организма, гной под давлением проникает в стенку защитных грануляций путем некроза. Разрушение кости как путь распространения может быть распознан по следующим признакам: 2. Прямое распространение по преформированному пути. Распространение по преформированному пути может произойти либо при обострении хронического среднего отита либо при остром среднем отите. Преформированный путь может являться нормальным анатомическим отверстием в костной стенке, например, овальное или круглое окно, внутренний слуховой проход, водопровод улитки или эндолимфатические проток и мешок. Путь может представлять собой врожденную дегисценцию, например, шов или расхождение нижней стенки гипотимпанума над луковицей яремной вены. Преформированный путь может сформироваться в результате перелома черепа или предыдущей операции. В качестве пути также может служить перилимфатический свищ, врожденный или приобретенный. Иногда предшествующий средний отит с мастоидитом заживает, но оставляет полоску рубцовой ткани. Эта полоска является преформированным путем для последующих инфекций. Распространение по преформированному пути не всегда легко диагностируется до операции. Диагноз можно предположить по следующим признакам: Лечение осложнения, возникшего по преформированному пути, направлено на закрытие фистулы и хирургической эвакуации любого количества гноя внутри височной кости. В качестве примера можно привести менингит, развивающийся через внутренний слуховой проход при гнойном лабиринтите; лабиринт должен быть дренирован в то же время, проведения антибактериального лечения менингита. 3. Тромбофлебит. В 1902 году Кернер продемонстрировал возможность проникновения инфекции через слизистую оболочку среднего уха и сосцевидного отростка, а также через неповрежденную кость на фоне прогрессивного тромбофлебита небольших венул. Этот способ распространения может наблюдаться при острых инфекциях среднего уха или обострении хронической инфекции. Инфекция распространяется по венам, смежным с инфицированными пневматизированными пространствами височной кости или ранее тромбированным венозным синусом твердой мозговой оболочки. Существует богатая сеть вен в височной кости, напрямую связанная с ней, и эта сеть, в свою очередь, находится в прямой связи с экстракраниальными, внутричерепными и черепными диплоическими венами. Экстракраниальные вены тесно связаны с артериальным руслом височной кости. Экстракраниальные и внутричерепные венозные системы соединяются эмиссарными сосцевидными венами, впадающими в сигмовидный синус, отводя кровь в верхний и нижний каменистые синусы. Все венозные синусы твердой мозговой оболочки взаимосвязаны. Таким образом, тромбоз сигмовидного синуса может привести к тромбофлебиту других пазух. Осложнение, вызванное тромбофлебитом, может быть распознано по следующим признакам: в) Специфические внутричерепные осложнения среднего отита. Довольно редко внутричерепное осложнение может возникать без первичного поражения височной кости. Общие симптомы грозящего внутричерепного осложнения заключаются в следующем: • Стойкая оторея. Выделения из уха зловонные и становятся более вязкими. Гной густой и сливкообразный может иметь примесь крови. При угрожающем внутричерепном осложнении, выделения становятся скудными, что свидетельствует о плохом дренаже. • Боль является зловещим признаком того, что внутричерепное осложнение неизбежно. Боль обычно носит глубокий тянущий характер и сопровождается изменением качества гноя, исходящего из уха. Пациенты могут также жаловаться на общую головную боль, «самую страшную» в жизни. • Высокая лихорадка, измененная чувствительность, токсикоз, светобоязнь, и раздражительность являются признаками надвигающегося внутричерепного осложнения. • Ригидность затылочных мышц и общее недомогание — признаки того, что микроорганизмы достигли спинномозговой жидкости (ликвора). При этих осложнениях основные принципы хирургии уха неизменны: Борьба с заболеванием требует тщательной и полной мастоидэктомии. Все пораженные воздухоносные ячейки вскрываются. Везде, где встречается гной, он дренируется. Все пораженные или мертвые ткани удаляются. Создание адекватного дренажа обычно требует выполнения радикальной операции, с исключениями в определенных ситуациях. При наличии острого среднего отита, вызвавшего менингит, для обеспечения адекватного дренажа обычно достаточно антибиотикотерапии и миринготомии с установкой тимпаностомической трубки. При наличии упорного течения заболевания и холестеатомы, большинство авторов рекомендуют выполнение радикальной операции. Не менее важна восстановительная операция на канале. Широкая полость дает возможность адекватного дренажа и позволяет легко осматривать и очищать мастоидальную полость. Ниже определяется и обсуждается каждый диагноз внутричерепного заболевания. Диагнозы представлены в порядке убывания частоты. Менингит является наиболее распространенным осложнением в этой группе диагнозов в большинстве традиционных статей. Следующими по распространенности осложнениями являются абсцесс головного мозга и тромбоз латерального синуса. Наконец, рассмотрены другие состояния, в том числе отогенная гидроцефалия, субдуральный и эпидуральный абсцессы. Изложены патофизиология, в том числе микробиология, различные симптомы, специфические методы диагностики и лечения. — Также рекомендуем «Причины, клиника, диагностика и лечение менингита на фоне отита» Оглавление темы «Осложнения среднего отита.»:
|
Источник