При очаговой пневмонии картина крови
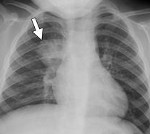

Очаговая пневмония – разновидность острой пневмонии с локализацией инфекционно-воспалительного процесса на ограниченном участке легочной ткани в пределах мелких структурных единиц — долек легкого. Течение очаговой пневмонии характеризуется лихорадкой и ознобами, кашлем сухим или со скудной мокротой, болью в грудной клетке, общей слабостью. Диагностика очаговой пневмонии основана на физикальных, рентгенологических данных, результатах лабораторных исследований (мокроты, периферической крови). Принципы лечения очаговой пневмонии заключаются в назначении антибиотикотерапии, бронхолитических и муколитических средств, лекарственных ингаляций, физиотерапевтических процедур (УВЧ, электрофореза), ЛФК, массажа.
Общие сведения
В структуре различных форм воспаления легких очаговые пневмонии составляют наиболее обширную группу – примерно 2/3 всех случаев. Воспаление при очаговой пневмонии нередко начинается с терминальных бронхов, захватывая в виде одиночного или множественных очагов одну или группу долек легкого. Поэтому очаговой пневмонии в пульмонологии соответствуют термины «бронхопневмония» и «лобулярная пневмония». В целом воспалительный процесс при очаговой пневмонии мене активен, а клиническая картина не столь выражена, как при крупозной пневмонии.
Причины
В большей части случаев очаговая пневмония является вторичной, выступая осложнением острых респираторных инфекций, протекающих с явлениями трахеобронхита и бронхита. Заболеваемость очаговой пневмонией резко возрастает в периоды эпидемиологических вспышек гриппа. Предполагается, что вирус гриппа в известной степени сенсибилизирует организм, изменяет ткани дыхательных путей и делает их более восприимчивыми к условно-патогенной и вирулентной флоре. Среди пневмотропных агентов встречаются респираторно-синтициальные вирусы, риновирусы, аденовирусы, вирусы парагриппа.
Вторичные очаговые пневмонии могут развиваться на фоне других первичных заболеваний – кори, коклюша, скарлатины, брюшного тифа, менингококкового менингита, перитонита, гнойного отита, абсцесса печени, фурункулеза, остеомиелита и др. В очаговой форме могут протекать застойная и аспирационная пневмония.
Среди микробных возбудителей очаговой пневмонии в 70-80% случаев выделяются пневмококки различных типов. Наряду с пневмококком, этиологическими агентами бронхопневмонии могут выступать палочка Фридлендера, стрептококк, стафилококк, менингококк, кишечная палочка, микробные ассоциации, в некоторых случаях — микоплазмы, хламидии, риккетсии и др. Стафилококковые пневмонии часто осложняются абсцедированием легких и развитием эмпиемы плевры.
При первичной очаговой пневмонии имеет место бронхогенный путь проникновения возбудителей, при вторичных — гематогенный или лимфогенный пути распространения. Предрасполагающим моментом может выступать снижение функции местных и общих защитных систем вследствие курения, переохлаждения, стресса, вдыхания токсических веществ, снижения вентиляционных способностей легких (при пневмосклерозе, эмфиземе), метеорологических факторов (колебаний влажность воздуха, барометрического давления и др.).
Патоморфология
Патоморфологические изменения при очаговой пневмонии соответствуют таковым при долевой пневмонии и проходят стадии серозного выпота, опеченения и разрешения.
В зависимости от величины фокуса воспаления различают мелкоочаговые и крупноочаговые пневмонии, развивающиеся в пределах дольки. Кроме этого, воспалительные очаги могут быть единичными или множественными. Чаще всего патологический процесс развивается в продольном направлении (с последовательным вовлечением бронхов, бронхиол и альвеолярных ходов), реже – путем поперечного (перибронхиального) распространения.
Альвеолярный экссудат при очаговой пневмонии обычно имеет серозный характер с примесью лейкоцитов и слущенного альвеолярного эпителия, иногда — геморрагический характер. Обычно поражаются задненижние сегменты легких, в редких случаях — верхнедолевые сегменты. Серо-красные участки воспаленной легочной ткани уплотнены, чередуются с более светлыми участками эмфиземы и темными – ателектаза, что придает легкому неоднородный пестрый вид. Обычно очаговая пневмония полностью разрешается, однако возможны исходы в абсцесс, гангрену легкого, хроническую пневмонию.
Симптомы очаговой пневмонии
Начало очаговой пневмонии может быть острым или постепенным, манифестирующим с продромальных явлений. Клиническое течение бронхопневмонии характеризуется лихорадкой с ознобами, потливостью, общей слабостью, головной болью. Отмечаются боли в грудной клетке при дыхании и кашле.
Температура тела при очаговой пневмонии, как правило, повышается до 38-39°С, у ослабленных и пожилых пациентов может сохраняться нормальной или подниматься до субфебрильных цифр. Продолжительность лихорадочного периода при своевременно начатой антибактериальной терапии обычно составляет 3—5 дней. Кашель носит сухой или влажный характер с отделением незначительного количества слизистой, иногда — слизисто-гнойной мокроты. При крупноочаговой и сливной пневмонии может отмечаться одышка и цианоз носогубного треугольника.
Объективные данные при очаговой пневмонии характеризуются учащением дыхания до 25–30 в мин., тахикардией до 100-110 уд. в мин., приглушенностью сердечных тонов, жестким дыханием, звучными влажными хрипами. При наличии сопутствующего бронхита выслушиваются рассеянные сухие хрипы; в случае присоединения сухого плеврита — шум трения плевры.
При благоприятном течении очаговой пневмонии клиническое выздоровление обычно наступает к 12—14-му дню, рентгенологическое — к исходу 2—3-й недели или несколько позже.
Осложнения
Течение стрептококковой очаговой пневмонии нередко отягощается развитием экссудативного плеврита или эмпиемы плевры. Очаговые пневмонии, вызываемые палочкой Фридлендера и стафилококковой инфекцией, могут сопровождаться абсцедированием, что проявляется усилением интоксикации, увеличением количества мокроты и изменением ее характера на гнойный. Кроме этого, стафилококковые пневмонии потенциально опасны в плане осложнения пиопневмотораксом, легочным кровотечением, гнойным перикардитом, амилоидозом, сепсисом.
Гипертоксические вирусные пневмонии, протекающие в форме крупноочаговых, сливных, субдолевых, долевых, часто осложняются развитием геморрагического синдрома: кровохарканьем, носовыми кровотечениями, микрогематурией, иногда легочными и желудочно-кишечными кровотечениями. Послеоперационные очаговые пневмонии опасны развитием дыхательной или сердечно-сосудистой недостаточности.
Диагностика
Дифференциальный диагноз очаговой пневмонии необходимо проводить с туберкулезом, альвеолярным раком легкого, абсцессом и инфарктом легкого. С этой целью выполняется комплекс рентгенологического и клинико-лабораторного обследования с оценкой результатов рентгенологом и пульмонологом.
Рентгенологическая картина при очаговой пневмонии может быть вариабельна. В типичных случаях с помощью рентгенографии легких определяются очаговые изменения на фоне периваскулярной и перибронхиальной инфильтрации. В сомнительных случаях рентгенологические данные должны уточняться с помощью КТ и МРТ легких, бронхоскопии.
Для выяснения этиологии очаговой пневмонии производится исследование мокроты или смывов бронхов (микроскопическое, цитологическое, ПЦР, на КУБ, бактериологическое). В крови выявляется нейтрофильный лейкоцитоз, увеличение СОЭ, повышение содержания сиаловых кислот и фибриногена, диспротеинемия, положительная реакция на С-реактивный белок. Для исключения септицемии при тяжелом течении очаговой пневмонии проводится исследование крови на гемокультуру.
Лечение очаговой пневмонии
При очаговой пневмонии требуется как можно более ранее назначение антибиотиков с учетом данных клинико-рентгенологической и микробиологической диагностики; целесообразна комбинация препаратов различных групп. В лечении пневмоний традиционно применяются пенициллины, цефалоспорины, фторхинолоны курсами не менее 10-14 дней. Кроме внутримышечных и внутривенных инъекций антибиотиков, используется также их внутриплевральное, эндобронхиальное, эндолимфатическое введение.
В остром периоде очаговой пневмонии проводится инфузионная дезинтоксикационная и противовоспалительная терапия, в тяжелых случаях в схему лечения очаговой пневмонии вводят кортикостероиды. Назначаются бронхолитические и муколитические препараты, разжижающие мокроту и облегчающие ее эвакуацию из бронхиального дерева (эуфиллин, теофиллин, бромгексин и др.), аэрозольные ингаляции (лекарственные, щелочные, масляные, ферментные). Активно применяются витамины и стимуляторы иммуногенеза.
При явлениях дыхательной недостаточности показана оксигенотерапия, при сердечной недостаточности — сердечные гликозиды и мочегонные препараты. Тяжелые формы очаговой пневмонии требуют проведения плазмафереза. После стихания острых явлений к лечению очаговой пневмонии добавляют физиотерапевтические процедуры (лекарственный электрофорез, УВЧ, ДМВ-терапия), массаж грудной клетки.
Прогноз
Критериями разрешения очаговой пневмонии служат: исчезновение клинической симптоматики, нормализация рентгенологических и лабораторных показателей. Своевременная и рациональная терапия очаговой пневмонии предупреждает затяжное течение или рецидивирование воспаления. Реконвалесценты, перенесшие очаговую пневмонию, наблюдаться терапевтом-пульмонологом не менее 6 мес.
Наименее благоприятным прогнозом характеризуются стафилококковые пневмонии, протекающие с абсцедированием и деструкцией, а также вирусные пневмонии с молниеносным течением.
Источник
Автор статьи — Чуклина Ольга Петровна, врач общей практики, терапевт. Стаж работы с 2003 года.
Пневмонией называют острое инфекционное заболевание, для которого характерно развитие воспаления легочной ткани, обязательно в процесс вовлекаются альвеолы
Выделяют следующие возможные причины заболевания:
- бактерии;
- вирусы;
- грибки.
Среди бактерий ведущая роль принадлежит Стрептококку pneumonia (пневмококк), редко вызывают пневмонию микоплазма, легионелла, хламидия, клебсиелла.
Привести к развитию пневмонии может вирус гриппа, в том числе вирус типа А (H1N1), аденовирус, риновирус.
Грибковую пневмонию вызывает грибок рода Кандида.
Заражение происходит воздушно-капельным путем (при чихании, кашле) от больного человека, либо инфекция в легочную ткань может попасть из очагов хронической инфекции (хронические синуситы, тонзиллиты, кариес зубов).
Факторами, способствующими развитию заболевания, являются:
- переохлаждение организма;
- хронические заболевания легких (бронхит);
- снижение иммунитета;
- возраст больного старше 65 лет;
- табакокурение;
- злоупотребление алкоголем;
- вдыхание вредных веществ на производствах;
- наличие хронических заболеваний (сердечнососудистой системы, сахарный диабет, болезни почек);
- нахождение больного на аппарате искусственной вентиляции легких.
Пневмония может быть:
- первичной – пневмония является самостоятельным заболеванием;
- вторичной – пневмония развивается на фоне сопутствующего заболевания (застойная);
- аспирационной – развивается при занесении бактерий в бронхи с рвотными массами, инородными телами;
- послеоперационной;
- посттравматической – в результате травмы легкого.
По этиологи
- типичная – вызванная типичными возбудителями (пневмококк, вирус);
- атипичная – вызванная нетипичными возбудителями (хламидии, микоплазмы, легионеллы, клебсиеллы).
По морфологическим признакам:
- очаговая – поражается небольшой участок легкого;
- крупозная – поражаются доли легкого, может быть односторонней и двусторонней.
По происхождению:
- внебольничные – развиваются вне стационара;
- внутрибольничные – развиваются через 2 или более дней после поступления больного в стационар.
Внутрибольничные пневмонии отличаются более тяжелым течением.
Клиническая картина воспаления легких во многом зависит от типа возбудителя, от состояния здоровья человека, наличия сопутствующих заболеваний, иммунодефицита.
В большинстве случаев пневмония имеет очаговую форму и характеризуется следующими симптомами:
- острое начало;
- температура тела повышается до фебрильных цифр (38,5 – 40 градусов);
- общая слабость;
- боль в груди при глубоком вдохе и кашле;
- повышенное потоотделение;
- быстрая утомляемость;
- кашель в начале заболевания сухой, позже становится продуктивным (влажным);
- одышка.
Для пневмонии характерны и местные признаки – при аускультации слышно либо ослабление дыхание, либо мелкопузырчатые, крепитирующие хрипы.
При небольших очаговых пневмониях может не быть изменений при аускультации легких.
Температура при пневмонии держится в течение трех-четырех дней, при условии своевременно начатого лечения.
Признаки крупозной пневмонии
Крупозная пневмония отличается выраженным интоксикационным синдромом, температура резко повышается до 39 – 40 градусов, развивается тахикардия (увеличивается частота сердечных сокращений).
Чаще всего при крупозной пневмонии возникает сильная одышка, учащается частота дыханий, рано появляется влажный кашель.
Важно! Особенностью влажного кашля при крупозной пневмонии является наличие «ржавой мокроты» (в мокроте присутствуют прожилки крови).
Бессимптомная пневмония
Возможно и бессимптомное течение пневмонии, это может быть при небольших очаговых пневмониях, при снижении иммунитета.
У больного нет характерных признаков заболевания – кашля, повышения температуры. Может быть только общая слабость, повышенная утомляемость.
Обнаруживают такую пневмонию случайно при проведении флюорографического обследования.
Особенности вирусной пневмонии
Для вирусной пневмонии характерно то, что у больного в начале присутствуют признаки респираторного заболевания. А через одни или двое суток появляется симптоматика пневмонии — кашель с прожилками крови, повышается температура, возникает одышка.
Диагностика воспаления легких основывается на наличии характерной клинической картины заболевания, данных осмотра и характерных изменениях при обследовании больного.
При осмотре можно выявить:
- при аускультации – ослабление дыхания, наличие мелкопузырчатых влажных хрипов, крепитации.
- может быть отставание грудной клетки при вдохе на стороне поражения;
- при развитии дыхательной недостаточности – учащение дыхательных движений, втяжение межреберных промежутков при вдохе, акроцианоз.
Проводятся лабораторные и инструментальные обследования:
Общий анализ крови. В нем обнаруживается лейкоцитоз, ускоренное СОЭ.
Общий анализ мокроты. Характерно наличие признаков воспаления (лейкоциты), крови, выявление возбудителя.
Бак.посев мокроты – для определения возбудителя и определения его чувствительности к антибиотикам.
Биохимический анализ крови. Наблюдается повышение АЛТ, АСТ, С-реактивного белка.
Рентгеногрфия грудной клетки в двух проекциях (прямой и боковой). При пневмониях видны очаговые затемнения, либо долевые.
При необходимости проводится компьютерная или магнитно-резонансная томография легких.
Для определения степени дыхательной недостаточности проводится пульсоксиметрия (определяют насыщение крови кислородом, это неинвазивный метод).
С чем можно спутать пневмонию
Дифференциальная диагностика пневмонии проводится с:
- опухолевыми образованиями – отсутствует температура, либо она субфебрильная, нет острого начала, отсутствие эффекта от антибиотиков;
- туберкулезом легких – также начало не острое, нет гипертермии, характерная рентгенологическая картина, отсутствие положительного эффекта при терапии.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Важно! Данный раздел написан в соответствии с Федеральным стандартом первичной медико-санитарной помощи при пневмонии
Лечение не тяжелых форм пневмонии может осуществляться амбулаторно, тяжелая пневмония подлежит госпитализации в стационар.
Существуют общие рекомендации:
- соблюдение постельного режима;
- регулярное проветривание помещения;
- обильный питьевой режим (способствует снятию интоксикации);
- увлажнение вдыхаемого воздуха;
- пища должна быть легкоусвояемой.
Основным лечением является применение антибактериальных препаратов.
Какие антибиотики показаны при воспалении легких
Не тяжелые пневмонии начинают лечить с защищенных пенициллинов:
Если у больного имеется непереносимость данной группы или противопоказания, недавнее применение препаратов данной группы, больному назначают макролиды:
Также макролиды назначаются при атипичных пневмониях.
Препаратами третьего ряда являются респираторные фторхинолоны, цефалоспорины.
К респираторным фторхинолонам относятся:
К цефалоспоринам относятся:
При легком течении курс антибактериальной терапии от 7 до 10 дней.
Эффективность антибактериальной терапии оценивается через 48-72 часа от начала терапии, если нет признаков улучшения состояния (снижение интоксикации, температуры тела, снятие одышки), то производят смену антибиотика.
Тяжелые пневмонии начинают лечить в условиях стационара инъекционными формами антибактериальных препаратов, также возможно назначение сразу двух препаратов из разных групп.
При тяжелых формах пневмонии курс антибактериальной терапии составляет не менее 10 дней.
В случае атипичных пневмоний лечение проводится от 14 до 21 дня.
Помимо антибактериальной терапии назначается и жаропонижающая терапия. Жаропонижающие назначаются при повышении температуры от 38,5 градусов:
Для разжижения мокроты применяются муколитики:
Эффективны ингаляции через небулайзер:
- раствора натрия хлорида 0,9%;
- водного раствора Лазолвана;
- при наличии одышки – Беродуала.
Важно! Сиропы от кашля не подходят для использования в небулайзере. Для этого подходят водные растворы для ингаляций на водной основе.
Из физиолечения возможно проведение:
- электрофореза на грудную клетку;
- УФО грудной клетки;
- магнитотерапия;
- вибрационный массаж грудной клетки.
После выздоровления человек подлежит диспансерному наблюдению в течение одного года.
В случае неправильно подобранного или несвоевременного лечения пневмония может давать серьезные осложнения.
- Развитие острой дыхательной недостаточности.
- Плеврит – воспаление оболочки легких.
- Абсцесс легкого – формирование полости заполненной гнойным содержимым.
- Отек легких.
- Сепсис – распространение инфекции по всему организму по кровеносным сосудам.
Существует специфическая профилактика пневмококковых инфекций – пневмококковая вакцина.
Она применяется у детей младшего возраста и больных из группы риска. Формируется иммунитет на пять лет, затем нужно проводить ревакцинацию.
Существуют также и общие рекомендации:
- Избегать переохлаждений.
- Отказ от вредных привычек.
- Лечение хронических заболеваний.
- Ведение здорового образа жизни.
- Закаливание организма и регулярные физические нагрузки.
Источник


