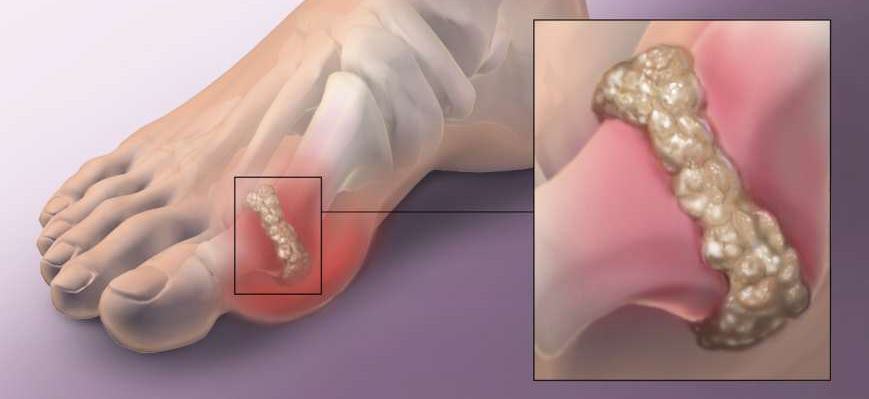
При подагре наблюдается все кроме
Энциклопедия / Заболевания / Нарушения обмена веществ / Подагра
Подагра (подагрический артрит) – это обменная патология организма, при которой затрагивается обмен пуринов (производные мочевой кислоты), что приводит к избыточному отложению солей мочевой кислоты в некоторых тканях организма.
Именно в результате этих отложений формируются нарушения функций органов и тканей. Особенно страдают суставы, почки и некоторые другие органы (кости, связки, печень).
Подагра известна давно, протекает с периодами ремиссий и подагрических приступов, чаще поражает мужчин среднего возраста, женщины страдают не более чем в 1-2% от всех случаев подагры.
Основа подагры – это генетически унаследованный дефект в обменных процессах мочевой кислоты, дефект ферментов, помогающих ее утилизации и выведению, а также дефекты в системе внутреннего синтеза пуриновых веществ.
Помимо генетических причин, для развития подагры не менее важны еще и факторы риска, внешние влияния, которые предрасполагают к развитию подагры:
- повышенное поступление пуриновых оснований с пищей при злоупотреблении мясными продуктами,
- ожирение и избыточный вес,
- алкоголизм, неумеренное употребление вина,
- вредные привычки, малоподвижность.
Возможно развитие и вторичной подагры
- на фоне опухолевых процессов с изменением обмена пуринов,
- на фоне повышенного распада белков тела,
- при лечении тиазидными диуретиками (дихлотиазид, политиазид),
- при применении цитостатиков (доксорубицин, фторурацил, гидроксимочевина, циклофосфан).
Приступы подагры могут провоцироваться стрессовыми реакциями на алкоголь, цитрусы, вирусные инфекции, физические или психические нагрузки, травмы и переохлаждение, ушибы, колебания давления, прием препаратов.
Чаще всего при подагре поражаются почки и суставы, поэтому, можно выделить
- подагрический артрит
- подагрическое поражение почек.
Также выделяют три типа подагрических нарушений, исходя из уровня мочевой кислоты в моче:
- метаболическая форма с самым высоким количеством мочевой кислоты.
- почечная форма, умеренное количество мочевой кислоты с повышением солей,
- смешанная форма – много и мочевой кислоты и ее солей, которые дают кристаллы.
Подагра это хроническое и прогрессирующее заболевание, оно может протекать в три сменяющихся последовательно стадии –
- острый артрит подагрического происхождения,
- стадия межприступной подагры,
- тофусная хроническая стадия подагры.
Подагрический артрит возникает внезапно: ночью или утром, возникают жгучие, пульсирующие или рвущие боли одного или нескольких суставов, обычно на ногах и поражение их несимметрично.
Достаточно часто первым поражается сустав большого пальца ноги.
Поражение обычно захватывает стопу или голеностоп, колени, суставы пальцев на руках, локти. Может быть набухание вен около сустава, повышение температуры и озноб.
Из-за сильной боли и отека, движения сустава почти невозможны. Днем боли несколько стихают, а к ночи снова возникают, что приводит к неврозу и раздражительности.
Через 3-4 суток боли стихают, сустав приобретает синюшный оттенок, постепенно спадает отек.
Во время приступов изменяются анализы крови — в крови выявляется воспаление с ускорением СОЭ, высокими лейкоцитами и повышением белков острой фазы воспаления.
Приступы могут возникать в разный период — от одного раза в полгода до нескольких лет. По мере прогрессирования подагры частота приступов нарастает, они становятся более длинными и менее острыми, но в процесс вовлекаются все новые суставы.
Хроническая подагра
Хроническая подагра формирует участки тофусов – это узелковые скопления солей в тканях примерно через 5-7 лет от начала заболевания.
Тофусы возникают внутри ушных раковин, в зоне суставов кистей и стоп, локтей, коленей, их размеры могут быть от пары миллиметров до горошины и более. По мере прогрессирования изменяются суставы, возникают их деформации, искривления, ограничение подвижности и боли при движении.
Кроме суставов поражаются почки. Изменения тем сильнее, чем выше уровень мочевой кислоты и уратов в моче, и чем длительнее болезнь.
Возникает так называемая уратная нефропатия с воспалением тканей почек, выделением солей, отложением песка и камушков и формированием мочекаменной болезни.
Возникают периоды почечной колики с болями в пояснице, тошнотой и рвотой, а также может развиться вторичный пиелонефрит, с лихорадкой, лейкоцитами в моче, явлениями дизурии и общим тяжелым состоянием.
Ураты могут откладываться не только в лоханке почки, но и в ткани почки, ее корковом и мозговом слое, это приводит к постепенному атрофированию функций почек и развитию почечной недостаточности.
Могут быть поражения сухожилий с отложением в них солей, при этом развивается краснота и отек в зоне сухожилий, сильная боль и проблемность движений.
Также выше риск развития ишемической болезни сердца, у части больных возникает сильное ожирение.
Основа диагноза – типичные приступы подагры с поражением суставов. Дополняют данные анализов крови с признаками острого воспаления, анализы мочи с высоким уровнем уратов и мочевой кислоты, креатинина, в пунктате из сустава обнаружение уратных солей.
При острой подагре
Для первичной диагностики необходимо исследование суставной жидкости. При приступах подагры она прозрачна, снижена ее вязкость, лейкоцитов в ней до 75%, обнаруживаются кристаллы мочевой кислоты.
При длительно текущей подагре
Обязательно проведение рентгена с обнаружением определенных признаков в клинике:
- максимум воспаления в первые сутки,
- несколько атак артрита,
- поражение одного сустава,
- краснота сустава,
- воспаление в первом суставе большого пальца ноги,
- подозрение на тофус,
- увеличение уровня в крови и моче уратов,
- типичные признаки поражения суставов на рентгене.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
При лечении острого подагрического артрита очень важны покой и прохладные обертывания.
Важное место занимает колхицин, назначаемый по 0,5 мг каждый час до стихания артрита, или до появления побочных явлений (рвоты, поноса), но не менее 6–8 мг/сут.
Для лечения острого приступа подагры колхицин применяют не более суток.
Индометацин, ибупрофен, напроксен, пироксикам применяют обычно в больших дозах и коротким курсом (2–3 дня). Следует соблюдать особую осторожность при сопутствующих заболеваниях печени и почек, особенно у пациентов пожилого возраста.
Лечение противоподагрическими препаратами проводят при первичной подагре пожизненно, при вторичной – в зависимости от устранимости ситуации, провоцирующей развитие подагры.
При пониженном выведении уратов, сохраненной функции почек и отсутствии мочевых камней возможно применение аллопуринол + бензбромарон, применяемый по 1 таблетке 1 р./сут., пробенецид.
Общепризнанным урикостатическим (т.е. блокирующим продукцию уратов) препаратом считают аллопуринол.
Аллопуринол назначают в стартовой дозе 100 мг/сут. с последующим постепенным увеличением дозы до 300 мг/сут. за 3-4 нед.
При повышенном выведении мочевой кислоты с мочой и/или подагрическом поражении почек предпочтение отдают аллопуринолу.
Более подробная статья о питании при подагре здесь
Продукты, потребление которых необходимо исключить:
- алкогольные напитки (особенно пиво),
- внутренние органы животных (печень, почки).
Пищевые продукты, потребление которых следует ограничить:
- рыба (икра, балтийская сельдь, сардины и др.; в диете допустима более крупная рыба),
- ракообразные,
- мясо (телятина, свинина, птица, бульоны),
- некоторые овощи (горох, бобы, грибы, цветная капуста, спаржа, шпинат).
Пищевые продукты, которые можно употреблять без ограничений:
- зерновые (хлеб, каши, отруби),
- молочные продукты (молоко, сметана, сыр),
- все фрукты и фруктовые соки,
- жиры (масло, маргарин, кулинарный жир),
- кофе, чай,
- шоколад,
- большинство овощей (картофель, салат, капуста, помидоры, огурцы, тыква, лук, морковь, свекла, редис, сельдерей),
- сахар (но: вызывает прибавку массы тела!),
- специи.
Подагра – это хроническое прогрессирующее заболевание, полного излечения добиться нельзя, но можно привести болезнь в состояние длительной ремиссии.
Приступы обычно лечатся за 2-4 недели, но могут возникать раз в полгода и чаще, поэтому прием препаратов, снижающих уровень мочевой кислоты и ее солей, может быть даже пожизненным.
Источник: diagnos.ru
Источник
Пода́гра (др.-греч. ποδάγρα, буквально — капкан для ног; от πούς, ποδός — нога и ἄγρα — ловля, охота)[3] — метаболическое заболевание, которое характеризуется отложением в различных тканях организма кристаллов уратов в форме моноурата натрия или мочевой кислоты. В основе возникновения лежит накопление мочевой кислоты и уменьшение её выведения почками, что приводит к повышению концентрации последней в крови (гиперурикемия). Клинически подагра проявляется рецидивирующим острым артритом и образованием подагрических узлов — тофусов. Поражение почек также является одним из основных клинических проявлений подагры наряду с артритом.
Чаще заболевание встречается у мужчин, однако в последнее время возрастает распространённость заболевания среди женщин, с возрастом распространённость подагры увеличивается. Для лечения используются препараты, воздействующие на патогенетический механизм заболевания, а также препараты для симптоматического лечения.
История[править | править код]
«Подагра». Иллюстрация Джеймса Гилрея, 1799. Мастер карикатуры изобразил болевой синдром при подагре как демона или дракона
Подагра известна с глубокой древности. Первые документальные свидетельства заболевания известны из Древнего Египта и датируются 2600 годом до н. э.[4] Они основываются на описании подагрического артрита большого пальца[4]. Древнегреческий целитель и врач Гиппократ в V веке до н. э. описывал клинические симптомы подагрического артрита в своих «Афоризмах», где он отметил, что заболевание не встречается у евнухов и женщин до наступления менопаузы[5][6]. Римский философ и врач Авл Корнелий Цельс описывал взаимосвязь развития подагры с употреблением алкоголя и связанными с ней нарушениями работы почек[7]. В 150 году Гален указывал, что подагра обусловлена «распущенностью, несдержанностью и наследственностью»[8].
В конце XVII века английский врач-клиницист Томас Сиденгам, более 30 лет страдавший подагрой, классифицировал её как отдельную болезнь и весьма точно описал клиническую картину острого приступа подагрического артрита в работе «Трактат о подагре» (лат. «Tractatus de podagra et hydrope»). В нём он сравнивал болевой синдром при подагре с болями «от зажима конечности прессом» и описывал ощущения больного, сравнимые с тем, как «в палец впилась клыками огромная собака»[9]. В 1679 году голландский учёный Антони ван Левенгук впервые описал микроскопическое строение кристаллов мочевой кислоты[5].
В 1848 году английский физиолог Альфред Баринг Гаррод (Alfred Baring Garrod, 1819—1906) при помощи нитки, опущенной в кровь пациента, страдающего подагрой, открыл и описал факт повышения содержания мочевой кислоты в крови при этом заболевании[10][11][12].
Первые научные работы французского врача Жана Мартена Шарко относятся к области подагры: «Повреждения хряща при подагре» (фр. Les altérations des cartilages dans la gouite, 1858), «Подагрические отложения (тофусы) в наружном ухе у подагриков» (Les concrétions tophacées de l’oreille externe chez les goutteux, 1860), «Изменения в почках при подагре» (Les altérations du rein chez les goutteux, 1864), «О подагре и свинцовых отравлениях» (Les rapports de la goutte et de l’intoxication saturnine, 1864).
В 1899 году было обнаружено наличие кристаллов уратов в суставной жидкости во время приступа подагрического артрита. В 1961 году MacCarty и Hollander выявили роль кристаллов уратов в возникновении и развитии подагрического воспаления[13].
Исторически сложилось так, что со Средних веков и до XX века подагрой страдали преимущественно богатые и знатные люди, в связи с чем она носила название «болезнь королей»[4][14], «болезнь богачей» и «болезнь аристократов»[4]. Считалось, что она была связана с избыточным весом, перееданием (особенно злоупотреблением мясной пищей) и чрезмерным употреблением алкогольных напитков. К примеру, в 1739 году француз Эжен Мушрон (фр. Eugene Moucheron) издал брошюру под названием «О благородной подагре и сопровождающих её добродетелях», в которой воспевал подагру и отмечал, что это болезнь королей, принцев, выдающихся полководцев, умных и одарённых людей, а также приводил примеры коронованных особ, политических деятелей, людей искусства, страдавших подагрой[15]. Новая вспышка интереса к подагре возникла в начале XX века, когда Хавелок Эллис (англ. Henry Havelock Ellis, 1859—1939) опубликовал в 1927 году книгу под названием «История английского гения». В ней автор касался темы подагры и приводил в пример 55 известных выдающихся англичан, болеющих ею[16]. В 1955 году вышла работа Эгона Орована «The origin of man», опубликованная в журнале «Nature», в которой он описывал повышенную частоту болеющих подагрой среди гениев и объяснял её тем, что мочевая кислота структурно является весьма сходной с метилированными пуринами: кофеином, теофиллином и теобромином, являющимися стимуляторами умственной активности, оказывающими стимулирующее воздействие на высшие мозговые функции, в частности, концентрацию внимания и способность к концентрации. Орован указал, что мочевая кислота у всех развитых млекопитающих, за исключением человекообразных обезьян и человека, расщепляется под действием вырабатываемого в печени фермента уриказы до аллантоина, у приматов же, из-за отсутствия уриказы, она сохраняется в крови[16]
Эпидемиология[править | править код]
Гиперурикемия выявляется у 4—12 % населения, подагрой страдает 0,1 % населения России[17].
В США и Европе подагрой болеют 2 % жителей, среди мужчин в возрасте 55—65 лет подагрой болеют 4—6 %.
Соотношение мужчин к женщинам составляет от 7:1 до 19:1. Пик заболеваемости приходится на 40-50 лет у мужчин, 60 лет и старше у женщин. До менопаузы женщины заболевают редко, вероятно за счёт воздействия эстрогенов на экскрецию мочевой кислоты[17].
Частота подагрического артрита в различных популяциях колеблется и составляет от 5 до 50 на 1000 мужчин и 1-9 на 1000 женщин, а число новых случаев в год — соответственно 1−3 на 1000 у мужчин и 0,2 на 1000 у женщин[17]. За последнее десятилетие[когда?] частота случаев заболевания подагрой возросла[18].
Острый приступ подагры у подростков и молодых людей наблюдают редко, обычно он опосредован первичным или вторичным дефектом синтеза мочевой кислоты[17].
Этиология[править | править код]
Факторы развития заболевания[править | править код]
Существует целый ряд факторов риска, способствующих возникновению и развитию подагры у определённых лиц.
К факторам риска развития подагры относят артериальную гипертонию, гиперлипидемию, а также:
- повышенное поступление в организм пуриновых оснований, например, при употреблении большого количества красного мяса (особенно субпродуктов), некоторых сортов рыбы, какао, чая, шоколада, гороха, чечевицы, фруктозы, алкоголя (особенно пива, содержащего много гуанозина и ксантина — предшественников мочевой кислоты);
- увеличение количества пуриновых нуклеотидов при общем катаболизме (например при противоопухолевой терапии; массивном апоптозе у людей с аутоиммунными болезнями);
- торможение выведения мочевой кислоты с мочой (например при почечной недостаточности);
- повышенный синтез мочевой кислоты при одновременном снижении выведения её из организма (например, при злоупотреблении алкоголем, шоковых состояниях, гликогенозе с недостаточностью глюкозо-6-фосфатазы);
- наследственная предрасположенность (характер наследования всё ещё окончательно не выяснен).
Патогенез[править | править код]
В основе патогенеза заболевания находится повышение уровня мочевой кислоты в крови. Но данный симптом не является синонимом заболевания, так как гиперурикемия также наблюдается при других заболеваниях (болезни крови, опухоли, заболевания почек и т. д.), чрезвычайно высоких физических перегрузках и питании жирной пищей.
Выделяют минимум три основных элемента возникновения подагры:
- накопление мочекислых соединений в организме;
- отложение данных соединений в органах и тканях;
- развитие острых приступов воспаления в данных местах поражения, образования подагрических гранулем и подагрических «шишек» — тофусов, обычно вокруг суставов.
Симптомы и течение заболевания[править | править код]
Полная естественная эволюция подагры проходит четыре стадии:
- бессимптомная гиперурикемия;
- острый подагрический артрит;
- межкритический период;
- хронические подагрические отложения в суставах.
Нефролитиаз может развиться в любой стадии, кроме первой.
Наблюдается постоянно повышенная концентрация мочевой кислоты в плазме крови и в моче; воспаление суставов по типу моноартритов, что сопровождается сильной болью и лихорадкой; уролитиаз и рецидивирующие пиелонефриты, завершающиеся нефросклерозом и почечной недостаточностью.
Диагностика[править | править код]
Диагноз подагрического артрита может быть установлен на основании эпидемиологических критериев диагностики, принятых на третьем международном симпозиуме по исследованиям ревматических болезней, Нью-Йорк, 1966.
1. При химическом или микроскопическом выявлении кристаллов мочевой кислоты в синовиальной жидкости или отложении уратов в тканях.
2. При наличии двух или более таких критериев:
- чёткий анамнез и/или наблюдение хотя бы двух атак болевого припухания суставов конечностей (атаки, по меньшей мере, на ранних стадиях, должны начинаться внезапно с сильным болевым синдромом; на протяжении 1-2 недель должна наступать полная клиническая ремиссия);
- чёткий анамнез и/или наблюдение подагрической атаки (см. выше) с поражением большого пальца ноги;
- клинически доказанные тофусы; чёткий анамнез и/или наблюдение быстрой реакции на колхицин, то есть уменьшение объективных признаков воспаления на протяжении 48 часов после начала терапии.
Рентгеновское исследование не включено в список обязательных диагностических исследований, однако оно может показать тофусные отложения кристаллов и повреждение костной ткани в результате повторных воспалений. Рентгеновское исследование также может быть полезно для мониторирования влияния хронической подагры на суставы.
Выявления гиперурикемии недостаточно для установления диагноза, так как лишь 10 % лиц с гиперурикемией страдают подагрой[17].
Диагностические критерии подагры (ВОЗ 2000г)[править | править код]
I. Наличие характерных кристаллических уратов в суставной жидкости.
II. Наличие тофусов (доказанных), содержащих кристаллические ураты, подтверждённые химически или поляризационной микроскопией.
III. Наличие как минимум 6 из 12 ниже представленных признаков:
- более чем одна острая атака артрита в анамнезе;
- максимум воспаления сустава уже в первые сутки;
- моноартикулярный характер артрита;
- гиперемия кожи над поражённым суставом;
- припухание или боль, локализованные в I плюснефаланговом суставе;
- одностороннее поражение суставов свода стопы;
- узелковые образования, напоминающие тофусы;
- гиперурикемия;
- одностороннее поражение I плюснефалангового сустава;
- асимметричное припухание поражённого сустава;
- обнаружение на рентгенограммах субкортикальных кист без эрозий;
- отсутствие флоры в суставной жидкости.
Наиболее достоверны такие признаки, как острый или, реже, подострый артрит, обнаружение кристаллических уратов в синовиальной жидкости и наличие доказанных тофусов. Кристаллы уратов имеют вид палочек или тонких игл с обломанными или закруглёнными концами длиной около 10 мкм. Микрокристаллы уратов в синовиальной жидкости обнаруживаются как свободно лежащими, так и в нейтрофилах.
Дифференциальная диагностика[править | править код]
Подагру дифференцируют с сепсисом, который может протекать параллельно с ней, а также с другими микрокристаллическими артритами (кристаллассоциированными синовиитами прежде всего с хондрокальцинозом (в первую очередь с депозицией пирофосфата кальция — особенно у лиц пожилого возраста); реактивными, псориатическим и ревматоидным артритами.
Лечение[править | править код]
Больные подагрой, впервые выявленной или в периоде обострения заболевания, подлежат стационарному лечению в специализированных ревматологических отделениях областных или городских больниц. Больные подагрой в период ремиссии заболевания при условии назначения адекватной терапии могут находиться под надзором ревматолога, нефролога по месту жительства в районных поликлиниках. Ориентировочная продолжительность лечения в стационарных условиях (специализированные ревматологические отделения) — 7-14 суток при условии подбора адекватной эффективной терапии, улучшение клинических и лабораторных признаков заболевания.
На сегодняшний день, современная фармакология так и не смогла представить ни одного препарата, который одновременно был бы универсальным, и мог бы действительно решать вопрос лечения подагры.
Лечение при подагре предусматривает:
- по возможности быстрое и осторожное купирование острого приступа;
- профилактику рецидива острого подагрического артрита;
- профилактику или регресс осложнений болезни, вызванной отложением кристаллов однозамещенного урата натрия в суставах, почках и других тканях;
- профилактику или регресс сопутствующих симптомов, таких как ожирение, гипертриглицеридемия или гипертензия;
- профилактику образования мочекислых почечных камней.
Лечение при остром приступе подагры[править | править код]
При остром подагрическом артрите проводят противовоспалительное лечение. Чаще всего используют колхицин. Его назначают для приёма внутрь обычно в дозе 0,5 мг каждый час или 1 мг каждые 2 ч, и лечение продолжают до тех пор, пока: 1) не наступит облегчение состояния больного; 2) не появятся побочные реакции со стороны желудочно-кишечного тракта или 3) общая доза препарата не достигнет 6 мг на фоне отсутствия эффекта. Колхицин наиболее эффективен, если лечение начинают вскоре после появления симптомов. В первые 12 ч лечения состояние существенно улучшается более чем у 75 % больных. Однако у 80 % больных препарат вызывает побочные реакции со стороны желудочно-кишечного тракта, которые могут проявляться раньше клинического улучшения состояния или одновременно с ним. При приёме внутрь максимальный уровень колхицина в плазме достигается примерно через 2 ч. Следовательно, можно предположить, что его приём по 1,0 мг каждые 2 ч с меньшей вероятностью обусловит накопление токсичной дозы до проявления терапевтического эффекта. Поскольку, однако, терапевтическое действие связано с уровнем колхицина в лейкоцитах, а не в плазме, эффективность режима лечения требует дальнейшей оценки.
При внутривенном введении колхицина побочные эффекты со стороны желудочно-кишечного тракта не наступают, а состояние больного улучшается быстрее. После однократного введения уровень препарата в лейкоцитах повышается, оставаясь постоянным в течение 24 ч, и поддаётся определению даже спустя 10 сут. В качестве начальной дозы внутривенно следует вводить 2 мг, а затем, если необходимо, двукратно повторить введение по 1 мг с интервалом в 6 ч. При внутривенном введении колхицина следует соблюдать специальные предосторожности. Он оказывает раздражающее действие и при попадании в окружающие сосуд ткани может вызвать резкую боль и некроз. Важно помнить, что внутривенный путь введения требует аккуратности и что препарат следует разводить в 5—10 объёмах обычного солевого раствора, а вливание продолжать не менее 5 мин. Как при пероральном, так и при парентеральном введении колхицин может угнетать функцию костного мозга и вызывать алопецию, недостаточность печёночных клеток, психическую депрессию, судороги, восходящий паралич, угнетение дыхания и смерть. Токсические эффекты более вероятны у больных с патологией печени, костного мозга или почек, а также у получающих поддерживающие дозы колхицина. Во всех случаях дозу препарата необходимо уменьшить. Его не следует назначать больным с нейтропенией.
При остром подагрическом артрите эффективны и другие противовоспалительные средства, в том числе индометацин, фенилбутазон, напроксен, эторикоксиб и др.
Индометацин можно назначать для приёма внутрь в дозе 75 мг, после которой через каждые 6 ч больной должен получать по 50 мг; лечение этими дозами продолжается и на следующие сутки после исчезновения симптомов, затем дозу уменьшают до 50 мг каждые 8 ч (трижды) и до 25 мг каждые 8 ч (тоже трижды). К побочным эффектам индометацина относятся желудочно-кишечные расстройства, задержка натрия в организме и симптомы со стороны центральной нервной системы. Несмотря на то, что указанные дозы могут вызывать побочные эффекты почти у 60 % больных, индометацин переносится обычно легче, чем колхицин, и служит, вероятно, средством выбора при остром подагрическом артрите.
Препараты, стимулирующие экскрецию мочевой кислоты, и аллопуринол при остром приступе подагры неэффективны.
При острой подагре, особенно при противопоказаниях или неэффективности колхицина и нестероидных противовоспалительных средств, пользу приносит системное или местное (то есть внутрисуставное) введение глюкокортикоидов. Для системного введения, будь то пероральное или внутривенное, следует назначать умеренные дозы в течение нескольких дней, так как концентрация глюкокортикоидов быстро уменьшается и их действие прекращается. Внутрисуставное введение длительно действующего стероидного препарата (например гексацетонид триамцинолона в дозе 15—30 мг) может купировать приступ моноартрита или бурсита в течение 24—36 ч. Это лечение особенно целесообразно при невозможности использовать стандартную лекарственную схему.
Диета[править | править код]
Традиционные рекомендации по диете заключаются в ограничении потребления пуринов и алкоголя. К продуктам с высоким содержанием пуринов относятся мясные и рыбные продукты, а также чай, какао и кофе. Недавно также было показано, что снижение веса, достигаемое умеренным ограничением углеводов и калорийной пищи в сочетании с пропорциональным повышением белка и ненасыщенных жирных кислот, приводило у больных подагрой к значительному уменьшению уровня мочевой кислоты и дислипидемии[19].
См. также[править | править код]
- Артрит микрокристаллический
- Хондрокальциноз
- Ураты
- Мочевая кислота
- Тофус
Примечания[править | править код]
- ↑ 1 2 3 4 Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 3 4 Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Подагра / В. Г. Барскова // Перу — Полуприцеп. — М. : Большая российская энциклопедия, 2014. — С. 524. — (Большая российская энциклопедия : [в 35 т.] / гл. ред. Ю. С. Осипов ; 2004—2017, т. 26). — ISBN 978-5-85270-363-7.
- ↑ 1 2 3 4 Richette P., Bardin T. Gout // Lancet. — January 2010. — Vol. 375, № 9711. — P. 318—328. — doi:10.1016/S0140-6736(09)60883-7. — PMID 19692116.
- ↑ 1 2 Pillinger M. H., Rosenthal P., Abeles A.M. Hyperuricemia and gout: new insights into pathogenesis and treatment // Bulletin of the NYU Hospital for Joint Diseases. — 2007. — Vol. 65, № 3. — P. 215–221. — PMID 17922673. Архивировано 16 декабря 2008 года.
- ↑ The Internet Classics Archive Aphorisms by Hippocrates. MIT.
- ↑ A. Cornelius Celsus. On Medicine. University of Chicago.
- ↑ Зилва Дж. Ф., Пэннелл П. Р. Клиническая химия в диагностике и лечении. — М.: Медицина, 1988. — 528 с. — ISBN 5-225-00220-X.
- ↑ Насонова В., Барскова В. Болезнь изобилия // Наука и жизнь. — 2004. — № 7.
- ↑ Garrod A. B. The nature and treatment of gout and rheumatic gout. — London: Walton and Maberly, 1859.
- ↑ Keitel W. The High Priest of gout – Sir Alfred Baring Garrod (1819–1907) // Z Rheumatol. — 2009. — Vol. 68, № 10. — P. 851—856. — doi:10.1007/s00393-009-0541-4. — PMID 19937040.
- ↑ Storey G. D. Alfred Baring Garrod (1819–1907) // Rheumatology (Oxford). — 2001. — Vol. 40, № 10. — P. 1189—1190. — doi:10.1093/rheumatology/40.10.1189. — PMID 11600751.
- ↑ McCarthy D. J., Hollander J. L. Identification of urate crystals in gouty synovial fluid. // Annals of Internal Medicine. — 1961. — Vol. 54. — P. 452.
- ↑ The Disease Of Kings — Forbes.com. Forbes.
- ↑ Засельский В., Лалаянц И. Природа гениальности // Огонёк. — 1996. — № 27. — С. 4.
- ↑ 1 2 Лалаянц И. Мочевая кислота бьёт в голову. Шишки гениальности следовало бы искать не на голове, а на ногах // Вокруг света. — 2008.
- ↑ 1 2 3 4 5 Под ред. С.Л. Насонова. Клинические рекомендации. Ревматология. — ГЭОТАР-Медиа, 2008. — С. 112—119. — 288 с. — ISBN 978-5-9704-0698-4.
- ↑ Lisa K. Stamp, Tony R. Merriman, Nicola Dalbeth. Gout (англ.) // The Lancet. — 2016-10-22. — Т. 388, вып. 10055. — С. 2039–2052. — ISSN 1474-547X 0140-6736, 1474-547X. — doi:10.1016/S0140-6736(16)00346-9.
- ↑ Барскова, В.Г. & Насонова, В.А. (2002), Подагра и синдром инсулинорезистентности, <https://medinfa.ru/article/31/117288/> Архивная копия от 1 февраля 2009 на Wayback Machine
Ссылки[править | править код]
- Мочевая кислота бьет в голову // Вокруг света
Источник