Принципы лечения пневмонии тяжелого течения

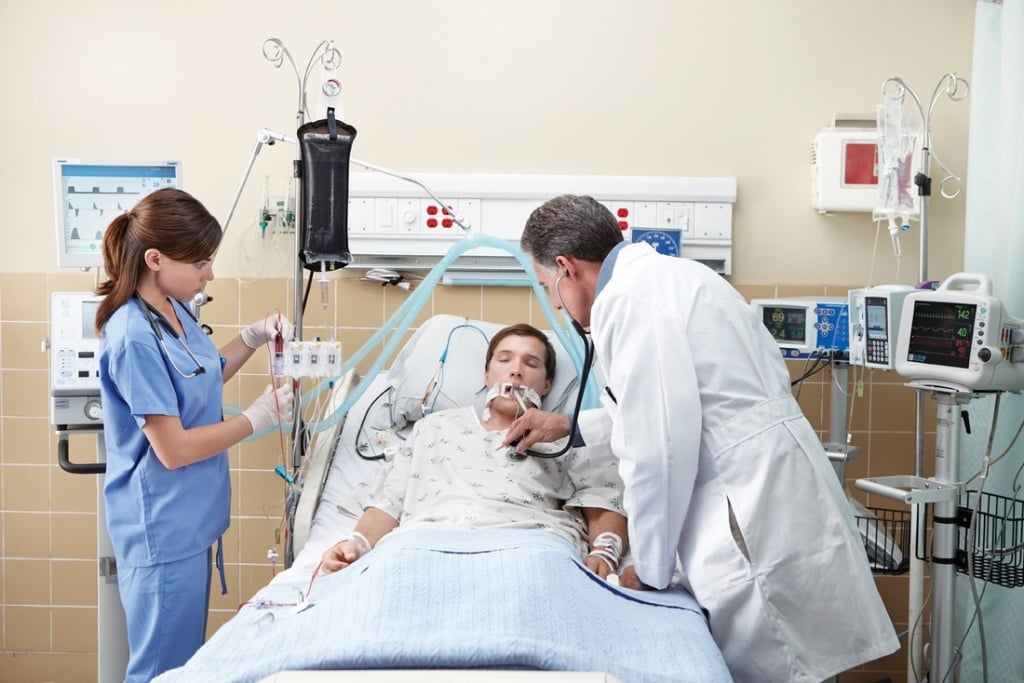
Пневмония – воспалительное заболевание лёгких, которое возникает под воздействием различных возбудителей. Тяжелая пневмония развивается, когда воспаление лёгких вызывают бактериально-бактериальные, бактериально-вирусные и бактериально-микозные ассоциации микроорганизмов. Лечение тяжёлой пневмонии у взрослых требует особых подходов. Пациентов с тяжёлым воспалением лёгких госпитализируют в отделение реанимации и интенсивной терапии Юсуповской больницы.
В палаты централизовано подаётся кислород. Врачи-реаниматологи постоянно наблюдают за функционированием дыхательной и сердечно-сосудистой системы с помощью кардиомониторов, определяют уровень кислорода в крови. Всем пациентам проводят кислородотерапию. Пациентам с выраженной дыхательной недостаточностью выполняют искусственную вентиляцию лёгких с помощью стационарных и переносных аппаратов.
В Юсуповской больнице работают кандидаты и доктора медицинских наук, врачи высшей категории.
Критерии тяжести течения пневмонии
Объективная оценка тяжести состояния пациента необходима для принятия решения о тактике ведения больного, его транспортировке, оптимальном месте проведения комплексной терапии. Различают 3 степени тяжести течения пневмонии. Лёгкое течение характеризуется невыраженными симптомами интоксикации, повышением температуры тела до невысоких цифр, отсутствием дыхательной недостаточности, нарушения гемодинамики и сопутствующей патологии. На рентгенограммах определяется легочная инфильтрация в пределах одного сегмента, в общем анализе крови отмечается увеличение количества лейкоцитов до 9,0-10,0 ×109/л.
Для средней степени тяжести течения воспаления лёгких характерны следующие признаки:
- повышение температуры тела до 38°С;
- умеренно выраженные симптомы интоксикации;
- наличие легочного инфильтрата в пределах 1-2 сегментов;
- частота дыхательных движений до 22 в минуту;
- увеличение частоты сердечных сокращений до 100 ударов в минуту;
- отсутствие осложнений.
Пневмония тяжелого течения проявляется выраженными симптомами интоксикации, тяжёлым общим состоянием пациента. Температура тела повышается до 38,0°С, имеют место признаки дыхательной недостаточности II- III степени. Отмечаются нарушения гемодинамики: артериальное давление ниже 90/60 мм рт. ст., частота сердечных сокращений более 100 уд/мин. У пациентов развивается септический шок, возникает потребность в применении вазопрессоров.
В клиническом анализе крови определяется снижение количества лейкоцитов менее 4,0 ×109 /л или лейкоцитоз 20,0 ×109/л с количеством незрелых нейтрофилов более 10%. На рентгенограммах видна многодолевая двусторонняя пневмоническая инфильтрация. Патологический процесс быстро прогрессирует – зона инфильтрации за 48 часов наблюдения увеличивается на 50%.
Развиваются следующие осложнения пневмонии: абсцессы, экссудативный плеврит, синдром диссеминированного внутрисосудистого свёртывания, сепсис, недостаточность других органов и систем. У пациентов нарушается сознание, происходит обострение сопутствующих заболеваний.
Причины тяжёлой пневмонии
Большинство тяжёлых пневмоний вызывает пневмококк и гемофильная палочка. Тяжёлое воспаление лёгких развивается при инфицировании дыхательных путей легионеллами, золотистым стафилококком, грамотрицательными бактериями, клебсиеллой. В зимнее время преобладают тяжёлые вирусные пневмонии. Довольно часто тяжело протекает воспаление лёгких, вызванное микоплазмами и хламидиями. Особое значение в происхождении тяжёлых пневмоний отводится устойчивым к антибиотикам штаммам бактерий.
Факторами риска для развития устойчивости пневмококков к антибиотикам являются:
- возраст пациентов менее 7 лет и более 60 лет;
- предшествующая антибиотикотерапия,
- наличие сопутствующих заболеваний;
- пребывание в домах ухода.
Более устойчивой к действию антибиотиков является синегнойная палочка.
Лечение тяжёлой пневмонии
Неадекватный выбор антибиотиков является независимым фактором риска неблагоприятного исхода тяжелых пневмоний. Врачи Юсуповской больницы для лечения тяжёлого воспаления лёгких применяют антибактериальные препараты, соответствующие следующим требованиям:
- широкий спектр противомикробной активности;
- способность вызывать гибель микроорганизмов;
- устойчивость к β-лактамазам;
- невысокий уровень невосприимчивости микроорганизмов;
- простота дозирования и применения;
- хорошее проникновение в легочную ткань;
- поддержание бактерицидных концентраций в течение всего интервала между введениями;
- хорошая переносимость;
- отсутствие токсичности.
Для лечения тяжёлой пневмонии применяют следующие антибиотики первого ряда: цефепим, клион или линкомицин, ванкомицин или рифампицин. В качестве альтернативных препаратов используют тикарциллин клавуланат или пиперациллин тазобактам. Препаратами резерва являются имипенем, фторхинолоны, меропенем.
Лечение острой дыхательной недостаточности, являющейся осложнением тяжёлой пневмонии, проводят в отделении реанимации и интенсивной терапии. При декомпенсированной форме дыхательной недостаточности кислород увлажняют и подают через носовые катетеры. В случае выраженной обструкции дыхательных путей, ателектазе лёгких пациентам выполняют лечебную бронхоскопию.
Клиническими показаниями к переводу пациентов с тяжёлой пневмонией на искусственную вентиляцию лёгких являются:
- возбуждение или потеря сознания;
- изменение величины зрачков;
- нарастающий цианоз;
- выраженная одышка (более 35 дыханий в минуту);
- активное участие в дыхании вспомогательной мускулатуры со сниженной вентиляцией.
Одна из сложных проблем является вентиляция пациента с асимметричным поражением лёгких. Для уменьшения риска развития баротравмы врачи Юсуповской больницы используют алмитрин. Периодически пациенту придают положения на здоровом боку.
При развитии у пациентов с тяжёлой пневмонией инфекционно-токсического шока врачи отделения реанимации и интенсивной терапии вводят назначают инфузии инотропных препаратов (допамина, добутамина, норадреналина или их комбинации), преднизолона или других кортикостероидов), проводят коррекцию метаболического ацидоза (сдвига кислотно-щелочного равновесия в кислую сторону).
Для предотвращения массивного распада микроорганизмов, высвобождения эндотоксинов и усугубления шока в начальном периоде лечения ограничивают антибиотики. При наличии сепсиса проводят антибактериальную терапию клавоцином, цефалоспоринами III—IV поколений в сочетании с аминогликозидами, имипенемом или меропенемом.
Наряду с синтетическими коллоидами вводят внутривенно капельно 25% раствор альбумина. Гепарином или низкомолекулярными гепаринами проводят коррекцию микроциркуляторных нарушений. Для подавления действия протеолитических ферментов внутривенно капельно вводят трасилол или контрикал. Повышает сократительную способность миокарда 0,05% раствор строфантина, допамин.
Позвоните по телефону Юсуповской больницы и вас запишут на прием к терапевту. Пациентов с тяжёлой пневмонией госпитализируют в отделение реанимации и интенсивной терапии круглосуточно 7 дней в неделю. Врачи-реаниматологи Юсуповской больницы применяют инновационные схемы лечения, используют новые наиболее эффективные препараты и методики лечения.
Автор

Заведующий отделением анестезиологии-реанимации с палатами интенсивной терапии, анестезиолог-реаниматолог
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- «Болезни органов дыхания». Руководство под ред. акад. РАМН, проф. Н.Р.Палеева. М., Медицина, 2000г.
- Дыхательная недостаточность и хроническая обструктивная болезнь легких. Под ред. В.А.Игнатьева и А.Н.Кокосова, 2006г., 248с.
- Илькович М.М. и др. Диагностика заболеваний и состояний, осложняющихся развитием спонтанного пневмоторакса, 2004г.
Наши специалисты

Доктор медицинских наук, профессор, врач высшей квалификационной категории
.jpeg)
Врач-терапевт, гастроэнтеролог, кандидат медицинских наук. Заместитель генерального директора по медицинской части.

Врач-эндоскопист
Цены на диагностику тяжелой пневмонии
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
Пневмония, или воспаление легких, — патология легочной ткани, в основном поражающая отделы, где происходит непосредственный кислородный обмен между воздухом и кровью. Именно в этом и состоит главная опасность недуга: заполненные воспалительными выделениями альвеолы не в состоянии выполнять свои функции, и организм перестает получать кислород в должном объеме. Если болезнь захватывает большую часть легких, развивается острая дыхательная недостаточность.
Каждый год в России с пневмонией сталкиваются около 1,5 млн человек[1]. Самая высокая заболеваемость — среди детей младше года (30–50 случаев на 1000 жителей ежегодно) и у взрослых старше 70 лет (50 случаев на 1000 жителей)[2]. Неблагоприятные исходы составляют около 7% случаев[3], но среди возрастных больных вероятность летального исхода увеличивается до 30%. Для справки: до изобретения антибиотиков от пневмонии умирало до 83% пациентов.
Причины пневмонии
Причина любой пневмонии — инфекции. Чаще всего возбудителем болезни становятся бактерии: пневмококк, гемофильная палочка, патогенные стафилококки и стрептококки. Во время эпидемии гриппа на первый план выходят вирусные пневмонии, отличающиеся молниеносным течением. У людей с резко сниженным иммунитетом возможны грибковые пневмонии или воспаления легких, вызванные простейшими, например микоплазмами. Приблизительно в 30% случаев пневмонии имеют смешанную природу, то есть вызваны комплексом из нескольких бактерий или ассоциацией вирусных и бактериальных агентов[4].
Но кроме самой инфекции важны предрасполагающие факторы. Повышает риск заболеваний:
- Острая респираторная вирусная инфекция. Чаще всего такой инфекцией становится грипп.
- Длительное переохлаждение. Оно вызывает нарушения микроциркуляции и угнетает работу реснитчатого эпителия, который очищает бронхи от патогенных микроорганизмов.
- Стресс, гиповитаминозы и переутомление.
- Курение.
Кроме того, повышается вероятность развития пневмонии у пожилых людей и людей с сопутствующими хроническими заболеваниями, а также с ожирением. Такая пневмония может быть первичной вирусной (развиваться после гриппа) или вторичной бактериальной — когда в ослабленный организм проникают патогенные бактерии (см. табл. 1).
Таблица 1. Различия основных разновидностей пневмонии
Признак | Вирусная пневмония | Бактериальная пневмония |
|---|---|---|
Начало | Острое: в ближайшие 24–72 часа с момента появления первых симптомов гриппа | Через 2 недели после первых симптомов |
Проявления интоксикации | Температура выше 38°С, головная боль, боль в мышцах с самого начала болезни | После первой волны симптомов, вызванных вирусом, наступает облегчение, потом снова резко поднимается температура, возникает головная боль, усиливается кашель |
Клинические симптомы | С первых часов — мучительный сухой кашель, мокрота с прожилками крови, боль в груди, одышка | Сначала состояние стабилизируется, затем начинается вторая волна симптомов: кашель становится еще интенсивнее, появляется гнойная мокрота |
Чем можно лечить пневмонию
Пневмония — смертельно опасное заболевание. Поэтому ни в коем случае нельзя заниматься диагностикой и лечением по советам из интернета: при малейшем подозрении на воспаление легких нужно вызывать врача. Если доктор настаивает на госпитализации, не стоит рисковать, отказываясь от нее. Пневмония опасна нарушением работы жизненно важных органов из-за сильной интоксикации, а также дыхательной недостаточностью. В такой ситуации может потребоваться даже экстренная искусственная вентиляция легких.
Говоря о препаратах для лечения пневмонии, в первую очередь вспоминают антибиотики. Действительно, они незаменимы, если воспаление легких имеет бактериальную природу. В этом случае чаще всего назначают препараты на основе комбинации амоксициллина с клавулановой кислотой. При их неэффективности — цефалоспорины, макролиды или так называемые респираторные хинолоны.
Эффективность антибиотикотерапии оценивают через 48–72 часа после назначения. Если за этот период температура снижается, уменьшается интенсивность кашля и выраженность интоксикации (головной боли, слабости, ломоты в мышцах и суставах) — курс лечения продолжают. Если состояние пациента не улучшается, средство меняют на препарат из другой группы.
Рекомендованный курс антибиотиков нужно пройти до конца, не бросая лечение даже при положительной динамике. Иначе высок риск развития антибиотикорезистентности и рецидива болезни.
При вирусной, (гриппозной) пневмонии антибиотики неэффективны и потому не назначаются. В подобной ситуации рекомендуются противовирусные средства, такие как осельтамивир и занамивир. Кроме них, в составе комплексной терапии врач может назначить умифеновир. Эффективность противовирусных препаратов тем выше, чем раньше они назначены. В оптимальном варианте от первых симптомов до начала лечения противовирусными должно пройти 48–76 часов.
Если у врача есть подозрение на смешанную природу воспаления легких, он может назначить и антибактериальные, и противовирусные средства.
В качестве вспомогательной терапии могут быть рекомендованы иммуномодуляторы (иммуноглобулины) и витамины.
Физиотерапия при пневмонии назначается только после нормализации температуры, чтобы ускорить выведение из легких мокроты. Для этого нередко принимают и фитопрепараты, например корень солодки или комплексные грудные сборы.
Профилактика пневмонии
До сих пор самым эффективным методом профилактики воспаления легких остается вакцинация. Существуют вакцины как от самого типичного возбудителя — пневмококка, так и противогриппозные вакцины, предупреждающие развитие вирусной пневмонии.
Вакцинация от пневмококка показана людям из групп повышенного риска развития бактериальной пневмонии, а также тем, для кого высока вероятность развития тяжелых форм болезни. Сюда относятся:
- лица старше 65 лет;
- страдающие от хронической обструктивной патологии легких (хронический бронхит, бронхиальная астма);
- пациенты с хронической сердечно-сосудистой недостаточностью, кардиомиопатиями, ИБС;
- страдающие хроническими заболеваниями печени, в том числе циррозом;
- пациенты с ВИЧ;
- пациенты с кохлеарными имплантатами;
- люди, находящиеся в домах престарелых и инвалидов.
Вакцинация от гриппа рекомендуется людям с повышенным риском осложнений этого заболевания:
- беременным;
- страдающим ожирением при ИМТ>40;
- людям старше 65 лет;
- страдающим хроническими заболеваниями сердечно-сосудистой и бронхолегочной систем, почек, печени;
- пациентам с сахарным диабетом;
- лицам с ВИЧ;
- медицинским работникам.
Если есть показания, обе вакцины можно ввести одномоментно: это не повышает риск осложнений.
К сожалению, возможность провести вакцинацию есть не всегда. В таких ситуациях нужно обратить внимание на медикаментозную профилактику гриппа. Ведь возбудитель этой болезни может как сам по себе вызывать пневмонию, так и способствовать развитию бактериальной инфекции. Для профилактики гриппа применяют противовирусные средства:
- занамивир — детям от 5 лет и взрослым;
- осельтамивир — детям старше 12 лет и взрослым;
- умифеновир — в зависимости от формы выпуска. Арбидол® можно назвать одним из наиболее известных лекарственных средств на основе этого действующего вещества. В виде порошка для приготовления суспензий его можно использовать с 2 лет, таблетки — с 3 лет, капсулы — с 6 лет.
Использовать эти препараты можно как для профилактики во время эпидемии при отсутствии больных в ближайшем окружении, так и для предупреждения заражения после непосредственного контакта с больным.
Пневмония — опасное заболевание, имеющее серьезные осложнения и способное привести к летальному исходу. При первых же признаках недомогания: высокой температуре, обильной мокроте с гноем или прожилками крови — нужно как можно скорее обратиться к врачу. Но любую болезнь легче предупредить, чем лечить. Поэтому не стоит переносить простуду на ногах. Это повышает вероятность развития осложнений, в том числе и пневмонии. По возможности следует сделать прививку от гриппа в начале осени — до начала эпидемического сезона. А уже в период эпидемии принимать в профилактических целях определенные противовирусные средства.
Источник
Американское общество по инфекционным болезням (IDSA) и Американское торакальное общество (ATS) опубликовали основные принципы клинической практики при внебольничной пневмонии (ВП) у взрослых (октябрь 2019 года).
Краткое изложение рекомендаций без анализа и комментариев.
Диагностика
Диагноз внебольничной пневмонии является определенным при наличии у больного рентгенологически подтвержденной очаговой инфильтрации легочной ткани и, по крайней мере, двух клинических признаков из числа следующих: а) остролихорадочное начало заболевания (Т > 38, 0°С) ; б) кашель с мокротой; в) физические признаки (фокус крепитации и/или мелкопузырчатых хрипов, жесткого/бронхиального дыхания, укорочения перкуторного звука) ; г) лейкоцитоз (>10·109/л) и/или палочкоядерный сдвиг (>10%). При этом необходимо учитывать и возможность известных синдромосходных заболеваний/патологических состояний.
Окраска по Граму и посев мокроты
Рутинный посев мокроты и окраска по Граму не рекомендованы для взрослых амбулаторных больных с внебольничной пневмонией.
У госпитализированных пациентов предварительная окраска по Граму и посев секрета дыхательных путей рекомендуются для взрослых с ВП, которая считается тяжелой (особенно у интубированных пациентов) или если ВП удовлетворяет одному из следующих условий:
- в настоящее время пациент проходит эмпирическое лечение метициллин-резистентного золотистого стафилококка (MRSA) или Pseudomonas aeruginosa.
- ранее имела место инфекция MRSA или P. aeruginosa , особенно инфекция дыхательных путей.
- пациент был госпитализирован в течение предшествующих 90 дней и по любой причине получал парентеральные антибиотики.
Культура крови
Посев крови не рекомендуется проводить у взрослых амбулаторных больных с ВП.
Рутинные посевы крови не рекомендуются для госпитализированных взрослых пациентов с ВП.
Посевы крови перед лечением рекомендуются проводить для госпитализированных взрослых пациентов с ВП, которая классифицируется как тяжелая, или которая отвечают одному из следующих условий:
- В настоящее время проходит эмпирическое лечение MRSA или P aeruginosa
- Ранее была инфекция MRSA или P aeruginosa , особенно дыхательных путей
- Был госпитализирован в течение предшествующих 90 дней и по любой причине получал парентеральные антибиотики.
Анализ на антиген Legionellа и пневмококкового антигена в моче
Рутинное исследование мочи на наличие пневмококкового антигена не рекомендуется у взрослых с ВП, кроме случаев, когда ВП является тяжелой.
Рутинное тестирование мочи на наличие антигена Legionella не рекомендуется у взрослых с ВП, за исключением случаев, когда ВП является тяжелой или есть указание на предрасполагающие эпидемиологические факторы (например, вспышка Legionella или недавние путешествия).
Тестирование на Legionella должно состоять из оценки мочевого антигена и сбора секреции нижних дыхательных путей для культивирования на селективных средах или амплификации нуклеиновых кислот (ПЦР-диагностика).
Тестирование на грипп
Если в обществе циркулирует вирус гриппа, рекомендуется проводить тестирование на грипп у взрослых пациентов с ВП.
Определение прокальцитонина
Эмпирическая антибиотикотерапия рекомендуется взрослым пациентам с клинической картиной ВП и рентгенологически подтвержденным диагнозом ВП независимо от исходного уровня прокальцитонина в сыворотке крови пациента.
Лечение
Решение о госпитализации
Решение о госпитализации у взрослых с ВП должно базироваться прежде всего на оценке степени тяжести заболевания (предпочтительно использовать шкалу PSI (Community-Acquired Pneumonia Severity Index (PSI) for Adults).
Прямое поступление в отделение реанимации рекомендуется для пациентов с ВП, у которых есть гипотония, требующая вазопрессорной поддержки или дыхательная недостаточность, требующая искусственной вентиляции легких.
Амбулаторные схемы лечения антибиотиками
Антибиотики, рекомендованные для взрослых пациентов с ВП, которые в остальном здоровы:
- Амоксициллин 1 г три раза в день ИЛИ
- Доксициклин 100 мг два раза в день ИЛИ
- В областях с пневмококковой устойчивостью к макролидам <25%: макролид (азитромицин 500 мг в первый день и затем 250 мг в день или кларитромицин 500 мг два раза в день или кларитромицин пролонгированого высвобождения 1000 мг в день)
Для амбулаторных взрослых с ВП, у которых есть сопутствующие заболевания, рекомендуются следующие схемы приема антибиотиков:
- Комбинированная терапия:
- Амоксициллин / клавуланат 500 мг / 125 мг 3 раза в день ИЛИ амоксициллин / клавуланат 875 мг / 125 мг два раза в день ИЛИ 2000 мг / 125 мг два раза в день ИЛИ цефалоспорин (цефподоксим 200 мг два раза в день или цефуроксим 500 мг два раза в день) ПЛЮС
- Макролид (азитромицин 500 мг в первый день, затем 250 мг в день, кларитромицин [500 мг два раза в день или пролонгированного высвобождения 1000 мг один раз в день] ) или доксициклин 100 мг два раза в день ИЛИ
- Монотерапия: респираторный фторхинолон (левофлоксацин 750 мг в день, моксифлоксацин 400 мг в день или гемифлоксацин 320 мг в день)
Стационарные схемы лечения антибиотиками
Следующие эмпирические схемы лечения рекомендуются взрослым пациентам с нетяжелой формой ВП, у которых нет факторов риска MRSA или P. aeruginosa :
- Комбинированная терапия бета-лактамом (ампициллин плюс сульбактам 1, 5–3 г каждые 6 часов, цефотаксим 1-2 г каждые 8 часов, цефтриаксон 1-2 г ежедневно или цефтаролин 600 мг каждые 12 часов) и макролидом (азитромицин 500 мг ежедневно или кларитромицин 500 мг два раза в день) ИЛИ
- Монотерапия дыхательным фторхинолоном (левофлоксацин 750 мг в день, моксифлоксацин 400 мг в день)
Следующие схемы рекомендуется для взрослых пациентов с тяжелой ВП без факторов риска MRSA или P. aeruginosa :
- Бета-лактам плюс макролид ИЛИ
- Бета-лактам плюс респираторный фторхинолон
Использование антибактериальных препаратов, активных в отношении анаэробных микроорганизмов при подозрении на аспирационную пневмонию не рекомендуется, за исключением случаев, когда подозревается абсцесс легкого или эмпиема.
Антибактериальная терапия препаратами расширенного спектра в отношении MRSA или P. aeruginosa
Эмпирическое назначение антибиотиков, активных в отношении MRSA или P. aeruginosa рекомендуется для взрослых пациентов с ВП только при наличии локально подтвержденных факторов риска.
Эмпирические варианты лечения MRSA включают ванкомицин (15 мг/кг каждые 12 часов) или линезолид (600 мг каждые 12 часов).
Эмпирические варианты лечения P. aeruginosa включают пиперациллин-тазобактам (4, 5 г каждые 6 часов), цефепим (2 г каждые 8 часов), цефтазидим (2 г каждые 8 часов), азтреонам (2 г каждые 8 часов), меропенем (1 г каждый) 8 часов) или имипенем (500 мг каждые 6 часов).
Эмпирическая терапия с учетов возможности наличия MRSA или P. aeruginosa продолжается до получения лабораторных культуральных данных.
Кортикостероидная терапия
Рутинное назначение кортикостероидов не рекомендуется у взрослых пациентов с ВП или при тяжелой пневмонией на фоне гриппа. Одобрено их применение у пациентов с рефрактерным септическим шоком.
Противогриппозная терапия
Противогриппозное лечение (например, осельтамивир) следует назначать всем взрослым с ВП, у которых тест на грипп положительный.
Антибактериальная терапия у больных гриппом
Стандартное антибактериальное лечение следует изначально назначать взрослым с клиническими и рентгенологическими признаками ВП, у которых тест на грипп положительный.
Продолжительность лечения
Продолжительность антибиотикотерапии должна основываться на клинических данных в виде стабилизации состояния пациента и продолжаться не менее 5 дней после достижения клинического улучшения.
Критерии достаточности антибактериальной терапии пневмонии:
- Температура < 37, 5°С
- Отсутствие интоксикации
- Отсутствие дыхательной недостаточности (частота дыхания менее 20 в минуту)
- Отсутствие гнойной мокроты
- Количество лейкоцитов в крови < 10 х 109/Л, нейтрофилов < 80%, юных форм < 6%
- Отсутствие отрицательной динамики на рентгенограмме.
Рентгенологическая динамика отмечается медленнее по сравнению с клинической картиной, поэтому контрольная рентгенография грудной клетки не может служить критерием для определения длительности антибактериальной терапии.
Последующая визуализация грудной клетки
Рутинное последующее обследование не рекомендовано для взрослых пациентов с ВП, у которых симптомы купировались в течение 5-7 дней.
Показания для госпитализации
В соответствии с современными подходами к ведению взрослых больных внебольничной пневмонией значительное их число может с успехом лечится на дому. В этой связи особое значение приобретают показания для госпитализации:
- Возраст старше 60-65 лет.
- Наличие сопутствующих заболеваний (хронический бронхит/хроническая обструктивная болезнь легких, бронхоэктазия, злокачественные новообразования, сахарный диабет, хроническая почечная недостаточность, застойная сердечная недостаточность, хронический алкоголизм, наркомания, упадок питания, цереброваскулярные заболевания).
- Госпитализации (по любому поводу), имевшие место в течение последних 12 месяцев.
- Данные физического обследования: частота дыхания ≥ 30/мин; диастолическое артериальное давление ≤ 60 мм рт. ст. ; систолическое артериальное давление < 90 мм рт. ст. ; частота сердечных сокращений ≥ 125/мин; температуры тела < 35, 0°С или ≥ 40, 0°С; нарушения сознания.
- Лабораторные и рентгенологические данные: количество лейкоцитов периферической крови < 4, 0·109/л или > 30, 0·109/л; SaO2 < 92% (по данным пульсоксиметрии), РаО2 < 60 мм рт. ст. и/или РаСО2 > 50 мм рт. ст. при дыхании комнатным воздухом; креатинин сыворотки крови > 176, 7 мкмоль/л или азот мочевины > 7, 0 ммоль/л (азот мочевины = мочевина, ммоль/л / 2, 14) ; пневмоническая инфильтрация, локализующаяся более чем в одной доле; наличие полости (полостей) распада; плевральный выпот; быстрое прогрессирование очагово-инфильтративных изменений в легких (увеличение размеров инфильтрации > 50% в течение ближайших 2-х суток) ; гематокрит < 30% или гемоглобин < 90 г/л; внелегочные очаги инфекции (менингит, септический артрит и др. ) ; сепсис или полиорганная недостаточность, проявляющаяся метаболическим ацидозом (рН < 7, 35), коагулопатией.
- Невозможность адекватного ухода и выполнения всех врачебных предписаний в домашних условиях.
- Предпочтения пациента и/или членов его семьи.
Источник:
Metlay JP, Waterer GW, Long AC, Anzueto A, Brozek J, Crothers K, et al. Diagnosis and Treatment of Adults with Community-acquired Pneumonia. An Official Clinical Practice Guideline of the American Thoracic Society and Infectious Diseases Society of America. Am J Respir Crit Care Med. 2019 Oct 1. 200 (7):e45-e67.
https://www.iacmac.ru/rus/all/metod/pneumonia/08.shtml
https://www.iacmac.ru/rus/all/metod/pneumonia/09.shtml
Статья добавлена 21 января 2020 г.
Источник

