Проблема пролежней причины клиническая картина
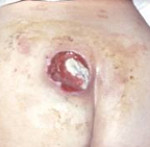
Пролежень – это некроз мягких тканей, возникающий вследствие нарушения их питания и длительного давления на определенную область тела. Развитию патологии способствует ограниченная подвижность больного, недостаточный уход, нарушения чувствительности и трофики. Пролежни обычно возникают в местах прилегания костных выступов к коже (крестец, пятки, лопатки). Тактика лечения зависит от глубины и стадии некроза. При поверхностных пролежнях выполняются перевязки, при глубоких поражениях необходимо иссечение омертвевших тканей.
Общие сведения
Пролежень – омертвение тканей, возникающее вследствие длительного давления в сочетании с нарушением иннервации и кровообращения на определенном участке тела. Развивается у ослабленных лежачих больных. Кроме того, пролежень может появиться у пациентов с переломами вследствие давления слишком тугой или неровной гипсовой повязки, а также у людей с зубными протезами (при его плохой подгонке).
Вероятность развития пролежня в первую очередь зависит от двух факторов: качества ухода и тяжести заболевания. В некоторых случаях появления пролежней достаточно трудно избежать и для их профилактики приходится применять целый арсенал специальных средств: противопролежневые матрасы, специальные впитывающие пеленки, круги, подкладываемые под определенные участки тела и т. д.
Пролежень
Причины пролежня
Основной причиной возникновения патологии является сдавление тканей между костью и находящейся снаружи твердой поверхностью. Мягкие ткани сдавливаются между костью и кроватью или костью и инвалидным креслом, что приводит к нарушению кровообращения в мелких сосудах. К клеткам сдавленной области перестает поступать кислород и питательные вещества, в результате участок ткани мертвеет и погибает.
Дополнительными причинами повреждения кожи в типичных местах образования пролежней становятся трение и скольжение. Трение о простыни или одежду возникает, когда пациент самостоятельно меняет позу, либо его переворачивают или пересаживают члены семьи или мед. работники. Скольжению способствует слишком высокий подъем головного конца кровати, при котором пациент соскальзывает вниз, а также попытка удержаться в сидячем или полусидячем положении без должной опоры.
В группу риска возникновения пролежней относятся все люди с ограниченной подвижностью, которая может возникнуть вследствие оперативных вмешательств, параличей, комы, седации, слабости и общего плохого самочувствия, а также заболеваний или травм при которых необходим постельный режим или использование инвалидного кресла. Вероятность развития заболевания увеличивается у курильщиков и людей пожилого возраста, при плохом питании и недостатке жидкости. К числу других факторов, повышающих риск возникновения пролежней, относятся:
- Ухудшение чувствительности вследствие неврологических заболеваний, повреждений спинного мозга и т. д. При таких состояниях пациенты не ощущают боли и дискомфорта, свидетельствующих о сдавлении мягких тканей. Пролежни у пациентов с параличами склонны к затяжному, упорному течению и могут возникать даже в нетипичных местах (например, вследствие давления края обуви).
- Потеря веса и мышечная атрофия. Мышцы и жировая ткань являются естественными прослойками между костными выступами и кожей. При их уменьшении кожа при давлении подвергается увеличенным нагрузкам. Поэтому пролежни часто образуются у истощенных больных.
- Слишком влажная или слишком сухая кожа. Кожа становится сухой при повышении температуры, а влажной – при усиленном потоотделении, которое может быть обусловлено как болезнью, так и чрезмерным перегревом больного (слишком теплое одеяло, слишком высокая температура в помещении).
- Недержание мочи или кала. У пациентов, не контролирующих свой мочевой пузырь, кожа часто бывает влажной, что делает ее более уязвимой к образованию пролежней. А бактерии, присутствующие в каловых массах, могут способствовать инфицированию пролежней и становиться причиной развития тяжелых местных осложнений.
- Заболевания, вызывающие нарушения кровообращения (сахарный диабет, облитерирующий эндартериит, острая окклюзия сосудов, облитерирующий атеросклероз).
- Мышечные спазмы. При непроизвольных движениях кожа постоянно страдает от трения о простыни, одежду и другие поверхности.
- Нарушения сознания. Пациенты не могут адекватно оценивать свое состояние и воздерживаться от действий, провоцирующих образование пролежней или выполнять действия, препятствующие их появлению.
Классификация
В современной гнойной хирургии наибольшей популярностью пользуется классификация пролежней с учетом степени тяжести:
- I стадия пролежня. Целостность кожных покровов не нарушена. Отмечается покраснение, цианотичность или багровый оттенок кожи. Кожа может выглядеть раздраженной. Иногда пациенты жалуются на болезненность или повышенную чувствительность в области формирующегося пролежня.
- II стадия пролежня. Есть поверхностная рана с повреждением эпидермиса и части дермы. Пролежень может представлять собой пузырь с жидкостью или красно-розовую, отечную, напоминающую язву рану.
- III стадия пролежня. Некроз распространяется на всю глубину дермы и захватывает подкожную жировую клетчатку. При этом фасция и подлежащие органы и ткани остаются интактными. Визуально выявляется пролежень в виде кратерообразной раны с дном из желтоватой омертвевшей ткани.
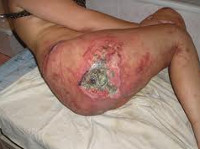
- IV стадия пролежня. Обширный, глубокий пролежень. Некротические процессы распространяются на сухожилия, мышцы и кости, которые могут выстоять в ране. Дно пролежня заполнено омертвевшей темной тканью.
Кроме того, существует классификация пролежней с учетом размера поражения: небольшой пролежень (диаметром до 5 см), средний пролежень (от 5 до 10 см), большой пролежень (от 10 до 15 см) и гигантский пролежень (более 15 см). Отдельно выделяют свищевую форму пролежней, при которой в мягких тканях имеется большая полость, сообщающаяся с наружной средой через небольшое отверстие на коже (свищ). Полость может находиться на значительном расстоянии от ранки. При этом отделяемое «проходит» через свищевой ход, нередко – изогнутый, тонкий и извилистый. При свищевой форме пролежней часто наблюдается остеомиелит подлежащей кости.
Симптомы пролежня
У пациентов, лежащих на спине, участки некроза чаще всего образуются в области крестца. Возможно также развитие пролежней в области лопаток, пяток и затылка. При положении в постели на боку пролежни возникают в области большого вертела бедренной кости, ушных раковин, висков, наружной поверхности плеча, колена и голеностопного сустава. Если больной лежит на животе, пролежень может образоваться в области крыльев подвздошных костей и по передней поверхности коленных суставов. У людей, пользующихся инвалидным креслом, пролежни наиболее часто возникают в области крестца, ягодиц, позвоночника, лопаток, а также задней поверхности рук и ног – в местах, где конечности опираются о кресло.
Вначале появляется покраснение или синюшность. Возможны неприятные ощущения и повышенная чувствительность в зоне поражения. В последующем формируются пузыри, при их вскрытии образуются поверхностные раны. Раны постепенно углубляются, становятся кратерообразными, появляется гнойное отделяемое. На дне раны образуется вначале желтоватые, а затем темные участки некроза.
Осложнения
Самым тяжелым осложнением пролежня является сепсис – опасное для жизни состояние, при котором бактерии с током крови распространяются по организму, что может стать причиной полиорганной недостаточности и смерти больного. Кроме того, пролежень может привести к развитию флегмоны, гнойного артрита, контактного остеомиелита подлежащей кости и раневого миаза (инфектации раны личинками насекомых). При расплавлении стенок сосудов возможно арозивное кровотечение. В отдельных случаях в области хронического, длительно незаживающего пролежня может развиться рак кожи.
Диагностика
Диагноз пролежня выставляется гнойным хирургом, травматологом или другим врачом, осуществляющим ведение больного, на основании типичной клинической картины и локализации повреждения. Специальные методы диагностики не требуются. Следует учитывать, что на начальных стадиях пролежни нередко бывают безболезненными или практически безболезненными, поэтому всех ослабленных, малоподвижных пациентов необходимо регулярно осматривать, уделяя особое внимание «зонам риска» — местам прилегания костных выступов. При нагноении пролежня может потребоваться забор материала для определения возбудителя и определения его устойчивости к различным антибиотикам. В отдельных случаях необходима дифференциальная диагностика пролежня с раком кожи. Диагноз уточняется на основании биопсии.
Лечение пролежня
Лечение всех поражений, даже небольших и поверхностных, должно проводиться с участием врача. Самолечение недопустимо, поскольку при таком подходе возможно дальнейшее прогрессирование пролежня и развитие тяжелых осложнений. К числу основных принципов лечения пролежней относится вВосстановление кровотока в поврежденной области, мероприятия, способствующие отторжению некротических масс и заживлению раны.
Для восстановления кровотока в области пролежня принимают специальные меры профилактики, о которых будет рассказано ниже. Для стимуляции отторжения некротических масс используют специальные лекарственные препараты (клостридиопептидаза + хлорамфеникол). При необходимости в ходе первичной обработки участки некроза удаляют с помощью специальных инструментов.
После того, как рана будет полностью очищена от некротических тканей, проводят перевязки с альгинатами (специальный порошок или салфетки для заполнения ран), накладывают гидроколлоидные повязки и повязки с ранозаживляющими препаратами. При осложнении пролежня бактериальной инфекцией применяют местные антисептические и антибактериальные средства. Пожилым пациентам и больным с тяжелыми пролежнями проводят антибиотикотерапию. Если после пролежня образовался обширный дефект, может потребоваться кожная пластика.
Прогноз и профилактика
Прогноз определяется тяжестью пролежня и характером основной патологии. Профилактика включает следующие мероприятия:
- Ежедневная проверка кожи является обязательной процедурой, которая должна проводиться при уходе за всеми тяжелыми больными и инвалидами. Необходимо обращать особое внимание на области костных выступов и зоны риска развития пролежней.
- Для профилактики пролежней следует каждые 2-3 часа менять положение больного в постели, использовать специальные приспособления (надувные круги и т. д.) и противопролежневые матрасы. Все перемещения пациента должны проводиться с максимальной осторожностью, так, чтобы не допустить трения или растяжения кожи.
- Нужно использовать мягкое постельное белье и одежду из натуральных материалов. Желательно, чтобы на одежде не было пуговиц, застежек и других элементов, способных создать очаг повышенного давления на кожу.
- Необходимо поддерживать в помещении комфортную температуру – не слишком низкую, чтобы больной не простудился, и не слишком высокую, чтобы избежать излишнего потоотделения и образования опрелостей, которые в последующем могут превратиться в пролежни.
- Постельное белье должно своевременно меняться, быть сухим и чистым. При необходимости следует использовать специальные гигиенические средства (впитывающие пеленки, памперсы, прокладки и т. д.).
Кожа лежачих больных становится тонкой и очень уязвимой к повреждениям, поэтому уход за ней должен быть бережным, деликатным. Нежелательно использовать сильнопахнущие и спиртосодержащие косметические средства, которые могут вызвать аллергию и раздражение кожи. Предпочтительно применять специальные щадящие гигиенические средства. Нужно следить за тем, чтобы кожа пациента всегда оставалась сухой и чистой: протирать его мягким полотенцем при повышенном потоотделении, максимально быстро удалять с кожи естественные выделения (кал, мочу), проводить гигиену интимных зон после каждой дефекации и мочеиспускания.
Смену постельного белья необходимо выполнять с использованием специальных приемов, переворачивая больного и перекатывая его на чистые простыни, но ни в коем случае не выдергивая из-под него белье. Следует также стимулировать пациента к движению и следить за тем, чтобы его питание было умеренным, сбалансированным, богатым минеральными веществами и витаминами, но относительно некалорийным, поскольку из-за малой подвижности количество необходимых калорий в таких случаях уменьшается.
Источник
Общие сведения о заболевании
Пролежень — локальное патоморфологическое изменение тканей вплоть до некроза (омертвения), которое развивается вследствие постоянного длительного сдавления участка тела, с последующим нарушением кровообращения и нервной регуляции.
Эпидемиология
Частота возникновения пролежней у стационарных пациентов во всём мире находится в пределах 3% — 30%, в зависимости от уровня развития государственной медицинской помощи, специфики того или иного отделения мед. учреждения. Наибольшее количество данных осложнений приходится на неврологические («постинсультные»), онкологические, ожоговые, гериатрические отделения, хосписы, отделения реанимации и интенсивной терапии. Даже при должном профилактическом уходе патологическая поражённость пролежнями здесь достигает от 20% до 60%.
По данным американских исследований, на одного пациента с пролежнями в год тратится от 5 до 40 тысяч долларов. В Англии общегосударственные затраты на всех больных с пролежнями оценивают в 200 миллионов фунтов-стерлингов.
Из вышесказанного можно сделать вывод, что пролежни — проблема не только медицинская, но и социально-экономическая.
Этиология
Пролежни могут развиваться только у пациентов с низкой физической активностью (или её отсутствием — «лежачий больной»). Если основное заболевание сопровождается гемодинамическими и метаболическими расстройствами (острая недостаточность мозгового кровообращения, инфаркт миокарда, сердечные аритмии, сахарный диабет и т.д.), риск развития пролежней повышается в несколько раз.
Заболевания и состояния, при которых развиваются пролежни, таковы:
- Сердечно-сосудистая патология: инфаркт миокарда, головного мозга, тяжёлые нарушения сердечного ритма (атриовентрикулярная блокада 3-й степени), тромбоз магистральных сосудов.
- Паралич (гемиплегия, тетраплегия, например, после травм спинного или головного мозга).
- Послеоперационный период — пролежни развиваются в основном у тяжёлых больных, послеоперационный период которых длительный (после перитонита, панкреонекроза, кардиохирургических операций и т.д.)
- Коматозное состояние (кома) — так как длительность комы тяжело прогнозировать, за такими больными чаще всего нужен тщательный уход.
- Частные случаи: некроз дёсен и челюсти при неправильном использовании зубных протезов, вынужденное передвижение в инвалидном кресле (пролежни на ягодицах, крестце), неправильно зафиксированная гипсовая повязка.
Факторы, которые способствуют образованию пролежней:
- пожилой возраст — обменные и регенераторные процессы организма значительно замедлены;
- нерациональное питание и питьевой режим;
- тяжёлые метаболические нарушения (сахарный диабет, цирроз печени, гипотиреоз, болезнь Иценко-Кушинга);
- непроизвольные акты дефекации и мочеиспускания.
Патогенез
Постоянное сдавление мягких тканей (2 – 3 часа без движения пациента) приводит к нарушению микроциркуляции в поверхностных слоях (кожа, подкожная жировая клетчатка), при отсутствии профилактических мер более глубокие слои (мышцы, крупные сосуды и нервы) также подвергаются сдавлению, приток крови к локальному участку тела уменьшается, нервная регуляция прекращается.
Питание и обмен микроэлементами в клетках снижается до критического уровня, развивается местная гипоксия и ацидоз, начинается постепенный некроз (от поверхностных слоёв к глубоким).
Вначале гибнет эпидермис и дерма, образуя плотные пузыри с серозно-геморрагической жидкостью, затем подкожная жировая клетчатка, фасции, мышцы, сухожилия и, наконец, кость.
Пролежни приносят не только местное болевое раздражение, но и являются источником генерализованной интоксикации продуктами распада мёртвых клеток — повышается температура тела, частота сердечных сокращений, дыхательных движений, в анализах крови и мочи наблюдаются выраженные признаки воспаления.
Пролежни быстро инфицируются, образуются гнойные очаги, в процесс может вовлекаться костная ткань с формированием остеомиелита. Без хирургического иссечения некротизированных тканей и антибиотикотерапии существует почти 100% риск развития системной инфекции (сепсиса).
Классификация
Стадии пролежней:
- 1-я стадия — локальный очаг гиперемии с синюшным оттенком, отёк, снижение чувствительности, онемение, похолодание. При надавливании пальцем покраснение не исчезает;
- 2-я стадия — образование пузыря на коже, заполненного жидкостью, формирование очага воспаления с центральным углублением (будущая язва);
- 3-я стадия — сформировавшаяся язва, из которой выделяется жидкость (геморрагическая, гнойная, серозная);
- 4-я стадия — глубокий некроз кожи в виде широкой раны, заполненной мёртвой тканью и гноем. На дне раны можно обнаружить сухожилия, суставные поверхности, участки кости.
Патогенетическая классификация профессора Диброва М. Д.
Стадия циркуляторных расстройств — острое нарушение артериального притока и венозного оттока приводит к гипоксии и отёку тканей. Кожа выглядит гиперемированной, а через некоторое время красный цвет сменяется синюшным.
Стадия некроза и нагноения тканей — нисходящий некроз тканей от эпидермиса к мышцам, фасциям и костям. Присоединение бактериальной инфекции. На коже определяется глубокий язвенный дефект. Данная стадия подразделяется на 2 типа в зависимости от наличия вторичной флоры и распространённости процесса:
- 1-й тип — коагуляционный некроз. Язва сухая, без видимых гнойных выделений, имеет чёткие границы;
- 2-й тип — колликвационный некроз. Гнойная рана с большим количеством отделяемой жидкости, края неровные, тенденция к распространению.
Стадия регенерации — восстановление процессов заживления тканей, образование плотного рубца.
По механизму развития:
1. Экзогенные — длительное давление, влажность, трение:
- внутренние — развиваются в местах установки пластиковых дренажей, мочевых катетеров, калоприёмников;
- наружные — образуются в местах давления твёрдой поверхности на кожу над костными выступами, при постоянном трении о постельное белье, влажность (непроизвольное мочеиспускание).
2. Эндогенные — формируются при имеющихся нарушениях локальной трофики тканей (гематома после удара тупым предметом), нейротрофических патологиях (травма спинного или головного мозга), декомпенсации эндокринных заболеваний.
3. Смешанные — сочетают в себе экзогенные и эндогенные признаки (например, при запущенной злокачественной опухоли).
По размеру:
- Малый пролежень — до 5 см в диаметре.
- Средний пролежень — от 5 см до 10 см в диаметре.
- Большой пролежень — от 10 см до 15 см в диаметре.
- Гигантский пролежень — более 15 см в диаметре.
- Пролежень со свищом — формируется, когда некротизируются в первую очередь глубокие слои тканей. В межмышечных пространствах формируется полость с гноем, которая может посредством патологических ходов сообщаться с костной полостью и вызывать остеомиелит, либо открываться на коже (более благоприятный прогноз).
Наиболее частые локализации пролежней — кожа над лодыжками, боковыми поверхностями коленных суставов, гребнями подвздошных костей, крестцом, копчиком, ягодицами, боковыми поверхностями рёбер, лопатками, грудиной, затылочной костью, лобной костью.
Клиническая картина
Симптоматика пролежней всегда ярко выражена, особенно у больных с метаболическими расстройствами и у пожилых пациентов.
- На первой стадии наблюдается стойкое покраснение кожи, при пальпации цвет кожного покрова не изменяется, целостность кожи не нарушена. Если больной в сознании и способен вести диалог, он может сообщить о «покалывании», болезненности в месте сдавления.
- Во вторую стадию слущивается эпидермис, может наблюдаться оформленная ложная гематома (застой венозной крови) в дерме, признаки начинающегося некроза кожи.
- На третьей стадии образуется глубокая рана, на дне которой видны изменённые мышцы и сухожилия, почти в 100% случаев без лечения на 3-й стадии язва инфицируется, выделяется гной.
- На последней стадии обнаруживается некроз всех слоёв кожи, мышц, сухожилий и признаки омертвения прилежащей кости.
Тяжесть течения пролежней, которые формируются в стационаре медицинского учреждения, обусловлена не только массивным некрозом тканей, но и присоединением внутрибольничной инфекции. Как правило, больничная флора имеет резистентность ко многим антибактериальным лекарственным средствам, что значительно усложняет лечение и ухудшает прогноз для выздоровления и жизни пациента.
Осложнения
- Отдалённый абсцесс — локальное, ограниченное соединительнотканной капсулой, гнойное воспаление. Абсцессы могут формироваться в других анатомических областях, отдалённых от пролежня, путём распространения гноя по клетчаточным пространствам. Лечение только хирургическое.
- Флегмона — разлитое гнойное воспаление. Формируется при значительном количестве отделяемой гнойной жидкости из пролежня, которая распространяется также по межфасциальным пространствам, клетчатке, и не образует капсулу. Прогноз при флегмонах неблагоприятный, учитывая чаще всего тяжёлое состояние пациента. Лечение — радикальное вскрытие гнойного очага, иссечение некротизированных тканей и дренирование образовавшейся полости антибактериальными средствами.
- Остеомиелит — инфекционное поражение кости с очагом некроза. Лечение только хирургическое.
- Гнойный артрит — гнойное воспаление суставов (коленный, тазобедренный, локтевой, плечевой и т.д.). Осложнение появляется при формировании пролежня на коже, прилежащей к суставу, и гной затекает в суставную капсулу. Прогноз неблагоприятный, гнойный артрит часто заканчивается ампутацией конечности.
- Аррозивное кровотечение — излияние крови из сосудов, вследствие расплавления сосудистой стенки гнойной жидкостью. Тяжело поддаётся лечению, так как часто повреждается большой отрезок сосуда, что делает невозможным его сшивание конец в конец.
- Гангрена конечности — некроз отрезка конечности, вследствие значительного повреждения тканей, прекращения кровообращения и нервной регуляции конечности, остеомиелита. Лечение — ампутация.
- Сепсис — вид системной воспалительной реакции, обусловленной значительным поступлением в системный кровоток инфекционных агентов (бактерий), которые вызывают генерализованные патофизиологические реакции, гипоксию, полиорганную недостаточность, шок и более чем в 80% – 90% случаев заканчивается летальным исходом.
Диагностика
Для диагностики пролежней не требуются никакие дополнительные методы исследования. Постановка диагноза основывается на жалобах пациента (если он в сознании), внешнем осмотре и типичной клинической картине.
На 3-й стадии используется бактериальный посев выделений из язвенного дефекта на питательную среду для определения вида флоры.
Диагностика осложнений
В диагностике остеомиелита используются рентгенологические методы исследования (например, компьютерная томография). Гнойный артрит подтверждается на основании данных пункционного исследования полости сустава и наличия в нём гноя.
Сепсис подтверждается после выявления клинических и физикальных данных: гипо-гипертермия, частота сердечных сокращений более 90 ударов в минуту, частота дыхания более 25, уровень артериального давления снижен (АД < 90/70 мм.рт.ст.). Обязательным является обнаружение культуры бактерий при посеве крови.
Лечение и профилактика
Общие принципы и положения
1. Лечение пролежней подразделяется на консервативное и хирургическое. Консервативное применяется на 1-й и 2-й стадиях, хирургическое — на стадии образования некротических масс и инфицирования (3 – 4-й стадии).
2. Консервативная терапия должна быть направлена на:
- восстановление трофики (кровоснабжения) поражённого участка тела;
- очищение пролежня от поверхностных некротических масс (эпидермис, верхние слои дермы);
- регенерацию тканей и профилактику присоединения инфекции, прогрессирование пролежневого процесса.
3. Запрещено использование тугих повязок, ограничивающих доступ воздуха.
4. Антибактериальные препараты необходимо подбирать соответственно выявленной флоре при бактериологическом исследовании.
Первая стадия
- Динамическое наблюдение за состоянием больного, устранение эндогенных и экзогенных факторов риска развития пролежней.
- Компенсация метаболических показателей (при сахарном диабете, болезни Иценко-Кушинга и т.д.).
- Дезинтоксикационная терапия (инфузии коллоидных и кристаллоидных растворов), стимуляция иммунитета (поливитаминные препараты, интерферон).
- Постоянное (каждые 2 — 3 часа) пассивное или активное передвижение больного.
- Использование дополнительных мероприятий по снижению экзогенных факторов риска:
- противопролежневые кровати, матрацы и подушки;
- кровати с автоматической и регулируемой вибрацией и сменой давления.
Профилактика пролежней такова.
- Необходимо постоянно следить за чистотой и влажностью кожи пациента. Необходимо несколько раз в день хлопчатобумажным полотенцем протирать кожу больного мягкими нажатиями (без усилий и трения), использовать обычное мыло.
- При сухости кожи использовать гипоаллергенные мази (в разумных количествах).
- При слишком влажной коже допустимо применять цинковую пасту, присыпки, бриллиантовый зелёный.
- При повышенной жирности кожного покрова разрешается обработка слабым раствором этилового спирта.
- Запрещено давление и массаж на место пролежня, для улучшения циркуляции крови разрешается слегка массировать кожу вокруг места поражения.
- При повышенном потоотделении рекомендуется обрабатывать кожный покров раствором уксусной кислоты (15 мл/250 мл воды). При недержании кала или мочи необходимо регулярно менять подгузник и подлежащую пелёнку.
Препараты, замедляющие прогрессирование пролежня:
- Актовегин (мазь) — улучшает кровообращение, нормализует местную Ph, ускоряет метаболические и энергетические процессы;
- Солкосерил (мазь) — обладает схожими свойствами с Актовегином (аналог);
- Ксероформ (порошок) — противовоспалительный, антисептический препарат, обладает подсушивающим эффектом.
Вторая стадия
- Лечение проводится только в асептических условиях (перевязочная, операционная).
- Поверхностная хирургическая обработка раны — удаление слущивающегося эпидермиса, образовавшихся пузырей.
- Эрозированный участок кожи обрабатывается раствором перекиси водорода.
- Динамическое наблюдение за прогрессированием локального процесса.
- Общая и местная антибактериальная и противовоспалительная терапия.
- Использование гидрополимерных и гидроколлоидных одноразовых повязок:
- Тегадерм;
- Бристерфилм;
- Дуалдерм.
Третья стадия
- Лечение подразумевает хирургическую некрэктомию (удаление нежизнеспособных тканей), дренирование гнойной жидкости, обработку язвы антисептическими растворами.
- На данном этапе используются следующие лекарственные препараты:
- некролитики — Трипсин, Химотрипсин, Дезоксирибонуклеаза;
- стимуляторы заживления тканей — Бепантен, Метилурацил;
- препараты, улучшающие микроциркуляцию — Трибенозид;
- противовоспалительные средства — Дексаметазон, Гидрокортизон.
Четвертая стадия
- Проводится максимально возможная некрэктомия, дренирование гноя и обработка антисептическими растворами. При хирургической обработке важным аспектом является сохранение сосудисто-нервных пучков, капсул суставов, жизнеспособных тканей.
- При эффективном оперативном лечении используется кожная пластика аутотрансплантатом (собственной кожей с другого участка тела).
- Фармакологическая терапия схожа с третьей стадией.
- Дополнительно могут быть использованы физиотерапевтические методы лечения:
- ультразвук с противовоспалительными мазями;
- УВЧ (воздействие на послеоперационную рану электромагнитного излучения);
- электрофорез с антибактериальными препаратами;
- фонофорез с антисептиками;
- массаж тканей вокруг пролежня;
- лазеротерапия.
Так как пролежень представляет собой нестерильную рану, склонную к распространению, на 4-й стадии могут возникать серьёзные послеоперационные осложнения: формирование свищевых каналов, абсцессов, расхождение швов, отторжение кожного аутотрансплантата, спонтанные кровотечения. Для их предупреждения необходимо строгое динамическое наблюдение за пациентом и адекватная фармакологическая терапия.
Заключение
Пролежни — полиэтиологическое заболевание, их формирование стимулируют как эндогенные, так и экзогенные факторы. Возникновение данной патологии возможно только у гиподинамичных или адинамичных больных — при острых параличах, коматозных состояниях, травмах спинного, головного мозга, множественных переломах и т.д.
Существует 4 стадии развития пролежней — от кожной гиперемии до глубокого некроза с присоединением инфекции.
Триада факторов развития пролежней — давление, трение, влажность. Профилактические меры должны быть направлены на их устранение.
При пролежнях возможно возникновение таких осложнений, как абсцессы, флегмоны, остеомиелит, кровотечения, гангрена конечности, сепсис и септический шок.
Лечение подразделяется на консервативное (использование фармакологических препаратов и аппликаций) и хирургическое (некрэктомия, дренирование гноя и кожная пластика).
Дополнительно в лечении и дальнейшем прогрессировании пролежневого процесса используются физиотерапевтические процедуры: УВЧ, электрофорез, фонофорез, массаж, лазеротерапия и др.
Выпускник лечебного факультета ЗГМУ (Украина). Специальность по диплому – лечебное дело. Стаж работы более 2 лет на должности среднего медицинского персонала. Сфера профессиональных интересов — хирургия.
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Загрузка…
Источник

