Профилактика пролежней у пожилых людей
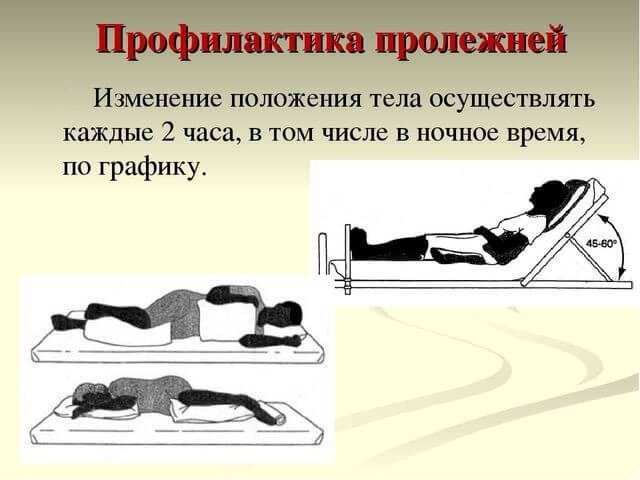
У человека, который долгое время находится в лежачем состоянии, могут развиться пролежни. Чем старше пациент, тем выше риск появления у него пролежней. Их развитие можно предупредить, а в случае возникновения – лечить.
Пролежни: что это?
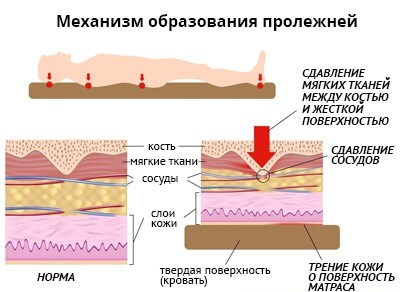
Пролежни – это дистрофические кожные изменения кожи. Пролежни у пожилых людей возникают там, где кожа находится под постоянным давлением у неподвижных пациентов. Начиная с верхних слоев, они постепенно прорастают вглубь и могут захватить кости, суставы и внутренние органы.
Причины появления пролежней:
- Трофические изменения, связанные с основной болезнью или возрастными переменами. Например, это могут быть проблемы с кровообращением или жизнедеятельностью клеток;
- Длительное давление на мягкую ткань;
- Возрастные изменения в организме или болезни;
- Общая слабость организма.
В группе риска – пожилые люди, находящиеся в неподвижном состоянии из-за болезней и тяжелых травм. Ухудшить ситуацию могут сырость от пота и испражнений, лишний вес, нездоровое питание. Таким людям более качественный уход могут оказать в пансионате для пожилых людей в Ленинградской области.
Виды пролежней
Экзогенные пролежни
Возникают по причине сильного и регулярного давления на мягкую ткань. Сопутствующие факторы помогают развитию травмы.
- Наружные экзогенные пролежни появляются на локтях, бедрах, пятках. Причина их развития – сдавливание тканей между костью и матрасом, повязкой и т. д.
- Внутренние экзогенные пролежни появляются из-за долгих контактов кожи с протезом, катетером, дренажной трубкой и т. д.
Эндогенные пролежни
Их вызывают ослабление и истощение больного. Даже небольшое давление способно вызвать трофические изменения тканей. Эндогенные пролежни могут возникать при травмах, сахарном диабете, поражениях нервной системы.
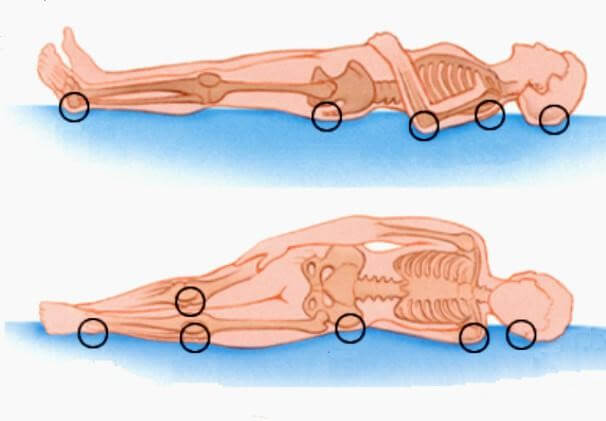
Если человек длительное время находится в лежачем состоянии, необходимо регулярно проверять его кожу. Особенно следует обратить внимание на следующие области:
- скулы,
- затылок,
- локти,
- межлопаточные позвонки и лопатки,
- реберные дуги,
- крестцово-копчиковую область,
- подвздошную кость,
- большеберцовую кость,
- колени,
- пятки.
Симптоматика
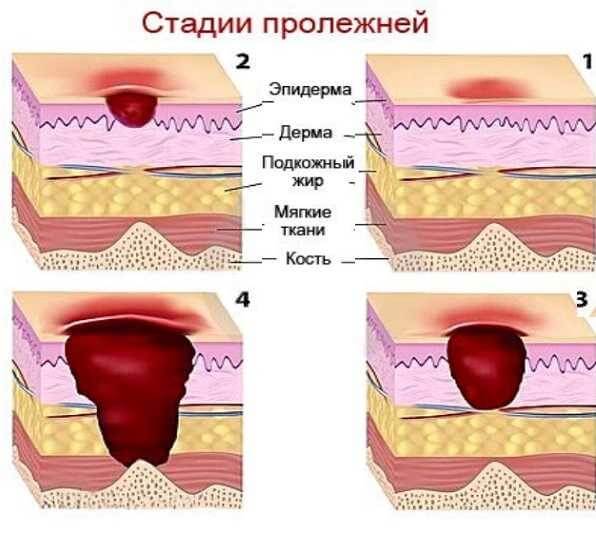
Симптомы зависят от стадии болезни.
- Первая стадия: раздражение, покраснение и посинение кожи, ее похолодание и отечность. Когда исчезает сдавливание, кровообращение восстанавливается, атрофия предотвращается.
- Вторая стадия – это окончание первой. Образуются волдыри, эпидермис отслаивается, возникают неглубокие раны.
На первых двух стадиях можно предотвратить развитие болезни и вылечить пролежни благодаря процедурам и качественному уходу.
- Третья стадия: разрушение кожи, появление воспалений, проникающих в дерму, сухожилия и мышцы. Раны воспаляются и гноятся.
- Четвертая стадия: некроз переходит в кости, в ранах появляются полости. Инфекция развивается, рана гноится, кровь заражается.
Последствия и осложнения
Неграмотное лечение и плохой уход могут привести к следующим последствиям:
- Гнойному артриту,
- Флегмоне,
- Раневому миазу,
- Сепсису,
- Гангрене,
- Проблемам с кровообращением,
- Остеомиелиту,
- Аррозивному кровотечению,
- Раку кожи.
Пролежни развиваются быстро, от нескольких часов. Незамедлительное лечение пролежней нужно начинать при появлении первых симптомов.
Так как пролежни появляются из-за основного заболевания, люди не всегда ощущают боль от пролежней. Чаще они жалуются на онемение и болезненность. Кожу нужно регулярно осматривать и при первых симптомах сразу же начинать лечение.
Перечисленные последствия – крайние случаи, но они могут возникнуть, если не заниматься лечением болезни.
Лечение пролежней у пожилых людей
Общие принципы лечения
- Процедуры по обезболиванию
- Уменьшение давления на мягкие ткани
- Проведение гигиены
- Использование лечебных средств
- Применение повязок
В лечении пролежней важно применять все общие процедуры деликатно, с учётом особенностей конкретного больного. Уход может быть более эффективным в пансионате для лежачих пожилых людей.
Как избавиться от боли?
Пролежни вызывают болезненные ощущения, которые могут длиться долго. Для обезболивания предпринимают следующие меры:
- Регулярные перемены в местоположении пациента;
- Подбор самого подходящего положения для опоры;
- Бережную гигиену;
- Наложение повязок, которые уменьшают боль;
- Обезболивание с помощью медикаментов.
Выбор правильного положения для пожилого больного помогает остановить патологию и сделать лечение пролежней эффективным.
Запрещено:
- Укладывать пациента на пролежни.
- Опираться на те части, где нарушается целостность кожи.
- Оставлять пациента на мокрой простыне, в мокрой одежде, подкладках, на судне дольше положенного.
- Применять согревающие приборы на пролежнях или рядом с ними. Они будут ускорять развитие трофического процесса.
Если человек способен переворачиваться сам, нужно способствовать его двигательной активности: менять позы, двигать частями тела. Если больной не в состоянии двигаться сам, его надо как можно чаще переворачивать.

Общая схема лечения при пролежнях
- Очищение и обрабатывание ран. Вначале можно пользоваться камфорным спиртом. На поздней стадии пролежни очищают от гноя. Применяют Хлоргексидин или средства для очищения: мази, пластыри, салфетки. Не рекомендуется пользоваться йодом, зеленкой, перекисью водорода: эти средства вызывают ожог и ухудшают лечение.
- Заполнение пролежней антибактериальными средствами или лечебным покрытием, которые будут снижать воспаление. Можно применять антибактериальные пластыри, которые будут поддерживать нормальную влажность и оберегать кожу от внешнего влияния.
- Накладывание антисептических повязок.
Теперь рассмотрим частности лечения пролежней.
В начале заболевания необходимо обеспечить качественную профилактику развития трофического процесса.
- Оценить состояние здоровья, исключить риски прогрессирования болезни.
- Лечить все болезни, которые сопутствуют развитию пролежней.
- Делать дезинтоксикацию организма. Для этого могут применяться гемодез, переливание крови, реополиглюкин.
- Не позволять давить на больные места. Через каждые пару часов больного переворачивают для смены поз.
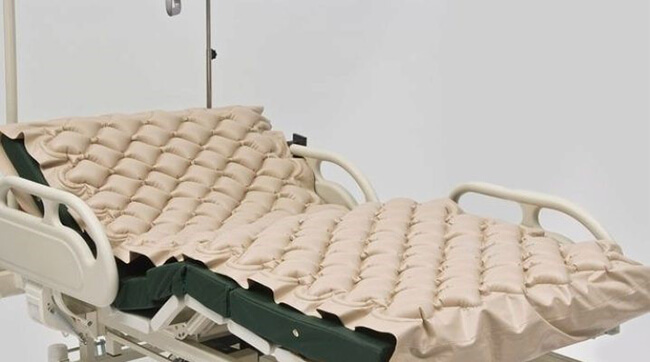
- Уменьшать давление на пролежни. Используют противопролежневую кровать, шины, особые подушки и матрацы, систему с давлением и вибрацией, которые можно регулировать.
- Пользоваться иммуностимулирующими терапевтическими средствами: витаминами, иммуностимуляторами, иммуномодуляторами.
Лечение пролежней I и II степени
Местное лечение используют для участков, где формируются пролежни:
- Проводить гигиену кожи с применением физиораствора или препаратов без ионообменных свойств, например, камфорного спирта.
- Просушивать и обрабатывать кожу средствами, которые улучшают местное кровообращение. Это могут быть Солкосерил или Актовегин.
- Использовать Ксероформ в качестве присыпки для обрабатывания пролежней.
- Применять полиуретановые повязки. Данный перевязочный материал выглядит как клейкая прозрачная пленка. Она бережет от бактерий, позволяет лишней влаге испаряться, дает доступ кислороду и помогает контролировать состояние кожи. Наклеивать ее надо аккуратно, избегая натяжений, потому что могут возникнуть складки, ухудшающие состояние больного.
- Показано обмывание прохладной водой. Сосуды будут сокращаться и расширяться, что приведет к улучшению тока крови и питанию тканей.
Вторая стадия – промежуточная. На ней проводят минимальную хирургию и пользуются процедурами, которые приостановят трофические процессы и будут способствовать регенерации кожи.
Сюда входят:
- Гигиена ран вместе с удалением мертвой кожи. Мертвый эпителий обрезают ножницами, кожу моют пероксидом водорода или физиораствором.
- Наблюдение за развитием пролежней.
- Антибактериальные средства применяют при прогрессе пролежней и в начале воспалений.
- Накладывание повязок на места без эпидермиса. Подбор повязки зависит от ситуации больного. Это могут быть клейкие пленочные, гидрогелевые, гидроколлоидные, полупроницаемые на гидрополимере, губчатые повязки.
Лечение пролежней III и IV степени
Третья стадия охарактеризована некрозом в жировой клетчатке и дерме. Для лечения раны очищают от некрозов и гноя с помощью хирургии. Затем проводят абсорбцию ран с профилактикой высыхания.
На третьей стадии патология переходит на соседний кожный участок с нездоровым кровоснабжением. Не стоит ждать отторжения больных тканей. Вскрывать гнойные участки нужно до возникновения кровотечения в капиллярах. После некрэктомии проводят санацию язв с применением антибиотиков и антисептиков.
Для лечения III и IV стадии используют препараты следующих групп: средства с некролитическим действием, стимуляторы репарации тканей, лекарства, улучшающие микроциркуляцию, противовоспалительные средства.
Народные способы лечения
Их используют в совокупности с традиционными средствами по разрешению лечащего врача. Народные средства в лечении пролежней помогут прочищать раны и создавать новые ткани. Перед применением обязательно нужно консультироваться у доктора, так как растительные средства могут вызывать аллергические и гиперчувствительные реакции у больного. Запрещено применение средств с дубильными веществами.
- Разрезать пополам несколько листьев каланхоэ, приложить их к больным участкам и прикрепить на ночь повязками.
- На места, где образуются пролежни, прикладывать примочки из мелко порезанного картофеля, перемешанного с медом (пропорции 1:1). Присыпкой может быть картофельный крахмал.
- Одну ст. л. цветков календулы перемешать с 50 г. вазелина. Пользоваться этой мазью, как лечебной. Применять дважды в день.
- Перемешать сок алоэ, чистотела и немного меда (2:2:1), наносить на пролежни 2 раза в день.
- Полезны компрессы на основе рыбьего жира. Их наносят на салфетки и их оставляют на всю ночь.
Профилактика пролежней

Нужно учитывать факторы риска, которые провоцируют болезнь. К ним относятся:
- Грязная кожа, неудобное постельное белье;
- Ожирение, сильное потоотделение;
- Недержание мочи и кала,
- Нездоровое питание;
- Аллергия на средства гигиены;
- Болезнь Паркинсона;
- Болезни сердечно-сосудистой системы, спинного и головного мозга;
- Вредные привычки;
- Травмы, переломы, неподвижные конечности;
- Регулярное давление, высокая влажность, трение мягких тканей о постельное;
- Гипотония;
- Диабет;
- Анемия;
- Злокачественные опухоли;
- Отечность и сухая кожа.
Профилактику пролежней проводят с самого первого дня. Она включает такие мероприятия:
- Тщательный и качественный уход за кожными покровами: очищение, просушивание и обеззараживание;
- Регулярная перемена постельного. Важно следить, чтобы оно было ровным, без каких-либо складок;
- Применение противопролежневого матраса, кругов и прокладок;
- Перемена поз пациента каждые два часа;
- Правильное питание;
- Работа с мышцами: массаж, применение электрического белья.
Важно знать:
- Кожа всегда должна оставаться чистой, не пересушенной и не влажной. Для гигиены нужно применять натуральное мыло и губку. Антибактериальные средства убивают как вредные, так и полезные бактерии. Кожу надо аккуратно протирать очищающим средством, промокать полотенцем. С кожей нельзя обращаться грубо.
- Для пересушенной кожи следует пользоваться увлажняющими средствами, не вызывающими аллергии у больного.
- Для потеющей и влажной кожи в умеренном количестве можно применять тальк, мази или присыпки, которые подсушат кожу.
- Для жирной кожи применяют спиртосодержащие средства.
- При покраснениях массаж делают вокруг покрасневшей кожи, не касаясь самих больных участков.
- При недержании мочи чаще меняют памперсы и проводят гигиену области промежности. При сильном потоотделении пот вытирают уксусным раствором (1 ст. л. на 250 мл. воды).
Качественная профилактика и комплексное лечение помогут очистить раны и остановить развитие трофических язв. Чем ранее будут выявлены первые признаки и начнется лечение пролежней, тем лучше.
Видео: Уход при пролежнях
Источник
Уход за пожилыми обездвиженными пациентами – очень сложная и кропотливая работа, об этом хорошо известно персоналу пансионата для пожилых людей «Благо» в городе Хабаровске. Однако лечение пролежней еще более затратный процесс, чреватый осложнениями. Поэтому необходимо уделять большое внимание профилактике и прикладывать максимум усилий по предупреждению пролежней.
Что такое пролежни?
Пролежни, или некроз мягких тканей, возникают при нарушении местного кровообращения и нервной трофики, представляют собой омертвевшие участки тела. Патология часто наблюдается у людей, лишенных возможности полноценно двигаться, вынужденных длительное время находиться в лежачем или сидячем положении. Часто такие состояния возникают в пожилом возрасте в результате перенесенных операций, инсультов, переломов, других тяжелых заболеваний.
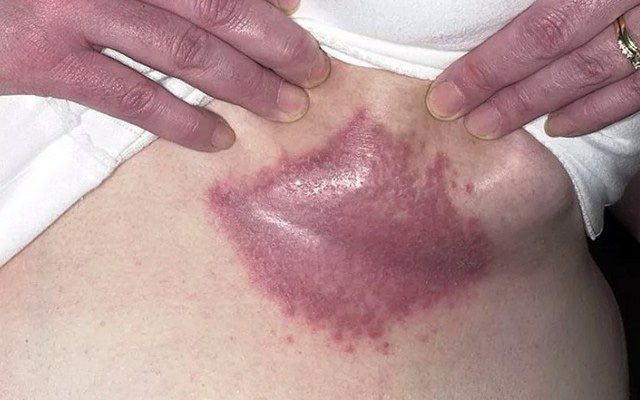
Что способствует появлению пролежней у пожилых людей?
Появление пролежней часто связано с длительным контактом тела с твердой поверхностью (инвалидного кресла или кровати). Это становится причиной недостаточного кровообращения в сосудах, нехватки кислорода и питательных веществ, в результате чего определенная область мягких тканей отмирает. Чаще всего этот процесс затрагивает участки, расположенные вокруг суставного сочленения.
Ускорить появление некроза способны:
- лишний или недостаточный вес;
- атеросклероз;
- сахарный диабет;
- патологии сосудов и соединительной ткани;
- повышенная температура в помещении;
- курение и алкоголизм.
Неграмотный уход за лежачими больными также способствует быстрому развитию болезни. Если кожа пациента не содержится в чистоте, становится чрезмерно влажной или сухой – вероятность появления на ней пролежней существенно возрастает.
Также дерма подвергается негативному воздействию при недержании кала или мочи. В таких случаях повышается влажность кожного покрова в наиболее уязвимых местах (на ягодицах, бедрах, в области крестца).
Активизируют процесс формирования пролежней несбалансированное питание и недостаток жидкости, которыми человек, прикованный к постели, не способен обеспечить себя самостоятельно.
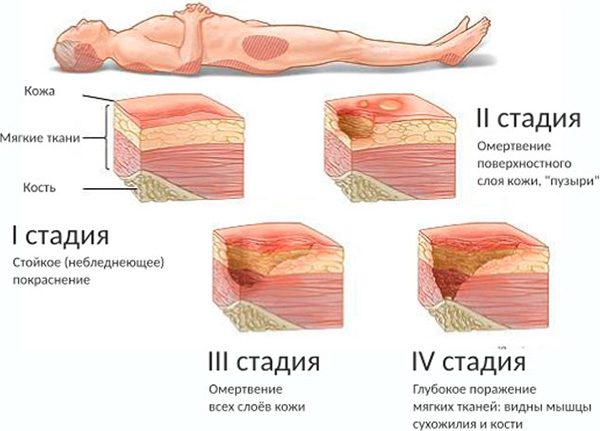
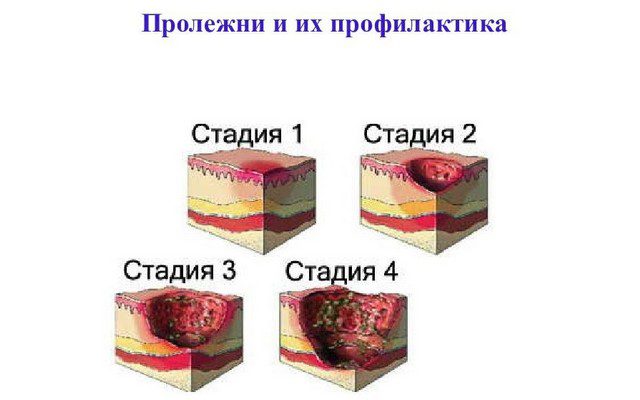
Степени развития и сопутствующие симптомы
Развитие пролежней протекает в 4 степени:
- первая – появление покраснений и отеков на сдавливаемых участках кожи при сохранении ее целостности, отсутствие видимых ран, локальная болезненность;
- вторая – образование на кожном покрове поверхностной раны, имеющей вид небольшого углубления с розовыми краями, частичное отслоение верхнего слоя дермы;
- третья степень характеризуется разрушением кожи, образованием язв в виде «кратера», проникающих в мышечный слой;
- четвертая степень приводит к поражению всех мягких тканей, формированию полости, обнажающей сухожилия, мышцы и кости.
Пролежни способны образовываться в глубине мягких участков, иметь выходящий наружу свищ. Такая патология известна под названием свищевой формы.
Запущенная стадия заболевания способна приводить к попаданию инфекции в подкожную клетчатку, развитию сепсиса и воспалительно-инфекционных процессов в костной ткани. Иногда возникает потребность в ампутации верхней или нижней конечности.
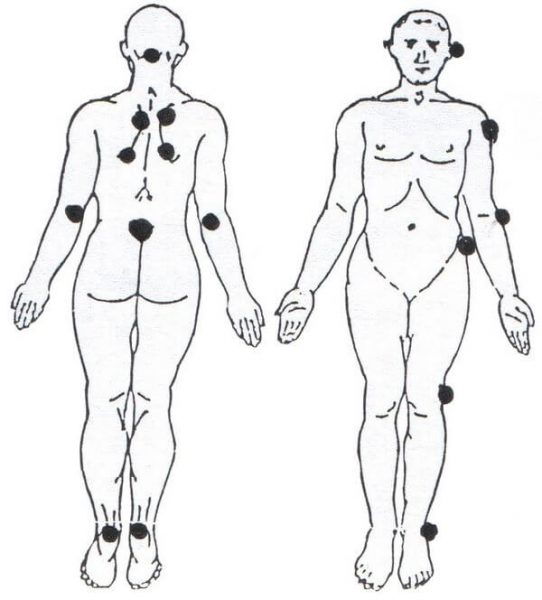
Места локализации некроза
Места локализации пролежней зависят от положения, в котором часто пребывает пожилой человек, а также области, наиболее подверженной трению и давлению. У лежачих пациентов они склонны образовываться на спине (вблизи лопаток), на крестце, на пятках и затылке. Если большая часть времени проводится на боку, сильнее остальных страдают бедренная поверхность, плечи, предплечья, колени, лодыжки, уши.
У инвалидов, пользующихся креслом, пролежни, помимо ягодичной и крестцовой области, затрагивают заднюю поверхность рук, копчик, пальцы стоп.
Лечение на различных стадиях болезни
Лечение некроза мягких тканей определяется степенью развития болезни, часто проводится комплексно и включает следующие этапы:
- устранение факторов, вызвавших деструктивный процесс (трения и давления, складок на постельном белье);
- нормализацию кровообращения в пострадавших участках;
- подбор препаратов, способствующих восстановлению поврежденных тканей и заживлению ран.
Для лечения 1-й степени болезни часто становится достаточным регулярного изменения положения тела (через каждые 2 часа), устранения сухости или повышенной влажности кожи, обработки облепиховым маслом, перекисью водорода.
При 2-й степени применяют консервативные методы, обеззараживание. С этой целью прибегают к местным процедурам с использованием зеленки, раствора камфорного спирта.
Для очищения некротической раны и ее регенерации предусмотрено применение специальных повязок (Комфил Плюс, Гидрофилм). Они могут быть очищающими (способствующими устранению гноя и экссудата) и заживляющими (влияющими на ускоренную регенерацию). Для более успешного восстановления назначаются физиотерапевтические процедуры – электрофорез, лазерная терапия, УВЧ.
В целях нормализации кровообращения и регенерации тканей применяются местные средства – Актовегин, Солкосерил, Куриозин, Винилин. Снятию воспалительного процесса способствуют препараты с антибактериальными и антисептическими свойствами (раствор Фурацилина, Левомеколь, Левосин, Ируксол).
На последних стадиях некроз с трудом поддается медикаментозному лечению. При развитии пролежней 3-й и 4-й степени единственным эффективным способом их устранения становится хирургическое вмешательство. В ходе операции проводится иссечение отмершего кожного покрова с последующей пластикой. Далее прибегают к пересадке собственной кожи или кожно-мышечной ткани больного. Параллельно пациенту назначается курс антибиотиков.
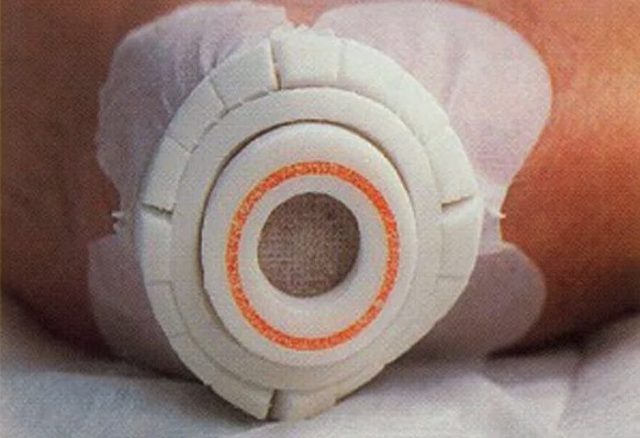
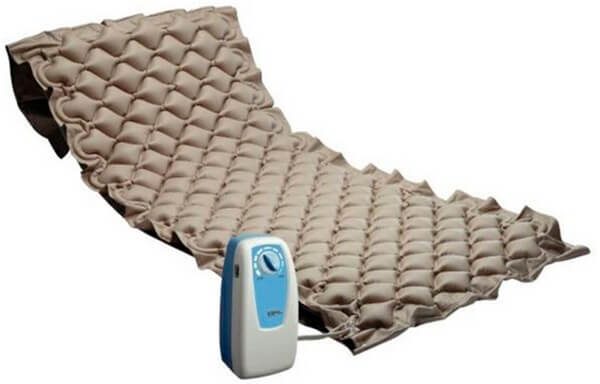
Профилактические меры
В качестве основных профилактических мер рекомендованы:
- периодическая смена положения корпуса;
- регулярный массаж и самомассаж;
- применение противопролежневых матрасов, одноразовых пеленок и подгузников;
- контроль за распределением нагрузки на поверхность бедер в сидячем положении;
- туалет кожного покрова дважды в сутки;
- частая смена нательного и постельного белья;
- полноценный рацион питания с достаточным количеством жидкости.

По мере возможности необходимо стимулировать пожилого человека к двигательной активности. Несложные повороты частей тела в разы снижают вероятность развития патологии на различных участках тела.
Пансионат для пожилых «Благо» в г. Хабаровске позаботится о ваших пожилых родственниках, по вопросам проживания позвоните по телефону: 7 (4212) 69-16-48
Источник

