Пролежни это повреждение кожи подкожно жировой
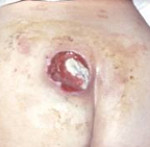

Пролежень – это некроз мягких тканей, возникающий вследствие нарушения их питания и длительного давления на определенную область тела. Развитию патологии способствует ограниченная подвижность больного, недостаточный уход, нарушения чувствительности и трофики. Пролежни обычно возникают в местах прилегания костных выступов к коже (крестец, пятки, лопатки). Тактика лечения зависит от глубины и стадии некроза. При поверхностных пролежнях выполняются перевязки, при глубоких поражениях необходимо иссечение омертвевших тканей.
Общие сведения
Пролежень – омертвение тканей, возникающее вследствие длительного давления в сочетании с нарушением иннервации и кровообращения на определенном участке тела. Развивается у ослабленных лежачих больных. Кроме того, пролежень может появиться у пациентов с переломами вследствие давления слишком тугой или неровной гипсовой повязки, а также у людей с зубными протезами (при его плохой подгонке).
Вероятность развития пролежня в первую очередь зависит от двух факторов: качества ухода и тяжести заболевания. В некоторых случаях появления пролежней достаточно трудно избежать и для их профилактики приходится применять целый арсенал специальных средств: противопролежневые матрасы, специальные впитывающие пеленки, круги, подкладываемые под определенные участки тела и т. д.
Пролежень
Причины пролежня
Основной причиной возникновения патологии является сдавление тканей между костью и находящейся снаружи твердой поверхностью. Мягкие ткани сдавливаются между костью и кроватью или костью и инвалидным креслом, что приводит к нарушению кровообращения в мелких сосудах. К клеткам сдавленной области перестает поступать кислород и питательные вещества, в результате участок ткани мертвеет и погибает.
Дополнительными причинами повреждения кожи в типичных местах образования пролежней становятся трение и скольжение. Трение о простыни или одежду возникает, когда пациент самостоятельно меняет позу, либо его переворачивают или пересаживают члены семьи или мед. работники. Скольжению способствует слишком высокий подъем головного конца кровати, при котором пациент соскальзывает вниз, а также попытка удержаться в сидячем или полусидячем положении без должной опоры.
В группу риска возникновения пролежней относятся все люди с ограниченной подвижностью, которая может возникнуть вследствие оперативных вмешательств, параличей, комы, седации, слабости и общего плохого самочувствия, а также заболеваний или травм при которых необходим постельный режим или использование инвалидного кресла. Вероятность развития заболевания увеличивается у курильщиков и людей пожилого возраста, при плохом питании и недостатке жидкости. К числу других факторов, повышающих риск возникновения пролежней, относятся:
- Ухудшение чувствительности вследствие неврологических заболеваний, повреждений спинного мозга и т. д. При таких состояниях пациенты не ощущают боли и дискомфорта, свидетельствующих о сдавлении мягких тканей. Пролежни у пациентов с параличами склонны к затяжному, упорному течению и могут возникать даже в нетипичных местах (например, вследствие давления края обуви).
- Потеря веса и мышечная атрофия. Мышцы и жировая ткань являются естественными прослойками между костными выступами и кожей. При их уменьшении кожа при давлении подвергается увеличенным нагрузкам. Поэтому пролежни часто образуются у истощенных больных.
- Слишком влажная или слишком сухая кожа. Кожа становится сухой при повышении температуры, а влажной – при усиленном потоотделении, которое может быть обусловлено как болезнью, так и чрезмерным перегревом больного (слишком теплое одеяло, слишком высокая температура в помещении).
- Недержание мочи или кала. У пациентов, не контролирующих свой мочевой пузырь, кожа часто бывает влажной, что делает ее более уязвимой к образованию пролежней. А бактерии, присутствующие в каловых массах, могут способствовать инфицированию пролежней и становиться причиной развития тяжелых местных осложнений.
- Заболевания, вызывающие нарушения кровообращения (сахарный диабет, облитерирующий эндартериит, острая окклюзия сосудов, облитерирующий атеросклероз).
- Мышечные спазмы. При непроизвольных движениях кожа постоянно страдает от трения о простыни, одежду и другие поверхности.
- Нарушения сознания. Пациенты не могут адекватно оценивать свое состояние и воздерживаться от действий, провоцирующих образование пролежней или выполнять действия, препятствующие их появлению.
Классификация
В современной гнойной хирургии наибольшей популярностью пользуется классификация пролежней с учетом степени тяжести:
- I стадия пролежня. Целостность кожных покровов не нарушена. Отмечается покраснение, цианотичность или багровый оттенок кожи. Кожа может выглядеть раздраженной. Иногда пациенты жалуются на болезненность или повышенную чувствительность в области формирующегося пролежня.
- II стадия пролежня. Есть поверхностная рана с повреждением эпидермиса и части дермы. Пролежень может представлять собой пузырь с жидкостью или красно-розовую, отечную, напоминающую язву рану.
- III стадия пролежня. Некроз распространяется на всю глубину дермы и захватывает подкожную жировую клетчатку. При этом фасция и подлежащие органы и ткани остаются интактными. Визуально выявляется пролежень в виде кратерообразной раны с дном из желтоватой омертвевшей ткани.
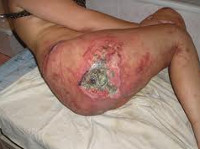
- IV стадия пролежня. Обширный, глубокий пролежень. Некротические процессы распространяются на сухожилия, мышцы и кости, которые могут выстоять в ране. Дно пролежня заполнено омертвевшей темной тканью.
Кроме того, существует классификация пролежней с учетом размера поражения: небольшой пролежень (диаметром до 5 см), средний пролежень (от 5 до 10 см), большой пролежень (от 10 до 15 см) и гигантский пролежень (более 15 см). Отдельно выделяют свищевую форму пролежней, при которой в мягких тканях имеется большая полость, сообщающаяся с наружной средой через небольшое отверстие на коже (свищ). Полость может находиться на значительном расстоянии от ранки. При этом отделяемое «проходит» через свищевой ход, нередко – изогнутый, тонкий и извилистый. При свищевой форме пролежней часто наблюдается остеомиелит подлежащей кости.
Симптомы пролежня
У пациентов, лежащих на спине, участки некроза чаще всего образуются в области крестца. Возможно также развитие пролежней в области лопаток, пяток и затылка. При положении в постели на боку пролежни возникают в области большого вертела бедренной кости, ушных раковин, висков, наружной поверхности плеча, колена и голеностопного сустава. Если больной лежит на животе, пролежень может образоваться в области крыльев подвздошных костей и по передней поверхности коленных суставов. У людей, пользующихся инвалидным креслом, пролежни наиболее часто возникают в области крестца, ягодиц, позвоночника, лопаток, а также задней поверхности рук и ног – в местах, где конечности опираются о кресло.
Вначале появляется покраснение или синюшность. Возможны неприятные ощущения и повышенная чувствительность в зоне поражения. В последующем формируются пузыри, при их вскрытии образуются поверхностные раны. Раны постепенно углубляются, становятся кратерообразными, появляется гнойное отделяемое. На дне раны образуется вначале желтоватые, а затем темные участки некроза.
Осложнения
Самым тяжелым осложнением пролежня является сепсис – опасное для жизни состояние, при котором бактерии с током крови распространяются по организму, что может стать причиной полиорганной недостаточности и смерти больного. Кроме того, пролежень может привести к развитию флегмоны, гнойного артрита, контактного остеомиелита подлежащей кости и раневого миаза (инфектации раны личинками насекомых). При расплавлении стенок сосудов возможно арозивное кровотечение. В отдельных случаях в области хронического, длительно незаживающего пролежня может развиться рак кожи.
Диагностика
Диагноз пролежня выставляется гнойным хирургом, травматологом или другим врачом, осуществляющим ведение больного, на основании типичной клинической картины и локализации повреждения. Специальные методы диагностики не требуются. Следует учитывать, что на начальных стадиях пролежни нередко бывают безболезненными или практически безболезненными, поэтому всех ослабленных, малоподвижных пациентов необходимо регулярно осматривать, уделяя особое внимание «зонам риска» — местам прилегания костных выступов. При нагноении пролежня может потребоваться забор материала для определения возбудителя и определения его устойчивости к различным антибиотикам. В отдельных случаях необходима дифференциальная диагностика пролежня с раком кожи. Диагноз уточняется на основании биопсии.
Лечение пролежня
Лечение всех поражений, даже небольших и поверхностных, должно проводиться с участием врача. Самолечение недопустимо, поскольку при таком подходе возможно дальнейшее прогрессирование пролежня и развитие тяжелых осложнений. К числу основных принципов лечения пролежней относится вВосстановление кровотока в поврежденной области, мероприятия, способствующие отторжению некротических масс и заживлению раны.
Для восстановления кровотока в области пролежня принимают специальные меры профилактики, о которых будет рассказано ниже. Для стимуляции отторжения некротических масс используют специальные лекарственные препараты (клостридиопептидаза + хлорамфеникол). При необходимости в ходе первичной обработки участки некроза удаляют с помощью специальных инструментов.
После того, как рана будет полностью очищена от некротических тканей, проводят перевязки с альгинатами (специальный порошок или салфетки для заполнения ран), накладывают гидроколлоидные повязки и повязки с ранозаживляющими препаратами. При осложнении пролежня бактериальной инфекцией применяют местные антисептические и антибактериальные средства. Пожилым пациентам и больным с тяжелыми пролежнями проводят антибиотикотерапию. Если после пролежня образовался обширный дефект, может потребоваться кожная пластика.
Прогноз и профилактика
Прогноз определяется тяжестью пролежня и характером основной патологии. Профилактика включает следующие мероприятия:
- Ежедневная проверка кожи является обязательной процедурой, которая должна проводиться при уходе за всеми тяжелыми больными и инвалидами. Необходимо обращать особое внимание на области костных выступов и зоны риска развития пролежней.
- Для профилактики пролежней следует каждые 2-3 часа менять положение больного в постели, использовать специальные приспособления (надувные круги и т. д.) и противопролежневые матрасы. Все перемещения пациента должны проводиться с максимальной осторожностью, так, чтобы не допустить трения или растяжения кожи.
- Нужно использовать мягкое постельное белье и одежду из натуральных материалов. Желательно, чтобы на одежде не было пуговиц, застежек и других элементов, способных создать очаг повышенного давления на кожу.
- Необходимо поддерживать в помещении комфортную температуру – не слишком низкую, чтобы больной не простудился, и не слишком высокую, чтобы избежать излишнего потоотделения и образования опрелостей, которые в последующем могут превратиться в пролежни.
- Постельное белье должно своевременно меняться, быть сухим и чистым. При необходимости следует использовать специальные гигиенические средства (впитывающие пеленки, памперсы, прокладки и т. д.).
Кожа лежачих больных становится тонкой и очень уязвимой к повреждениям, поэтому уход за ней должен быть бережным, деликатным. Нежелательно использовать сильнопахнущие и спиртосодержащие косметические средства, которые могут вызвать аллергию и раздражение кожи. Предпочтительно применять специальные щадящие гигиенические средства. Нужно следить за тем, чтобы кожа пациента всегда оставалась сухой и чистой: протирать его мягким полотенцем при повышенном потоотделении, максимально быстро удалять с кожи естественные выделения (кал, мочу), проводить гигиену интимных зон после каждой дефекации и мочеиспускания.
Смену постельного белья необходимо выполнять с использованием специальных приемов, переворачивая больного и перекатывая его на чистые простыни, но ни в коем случае не выдергивая из-под него белье. Следует также стимулировать пациента к движению и следить за тем, чтобы его питание было умеренным, сбалансированным, богатым минеральными веществами и витаминами, но относительно некалорийным, поскольку из-за малой подвижности количество необходимых калорий в таких случаях уменьшается.
Источник
Пролежни или язвенное поражение кожи у обездвиженных пациентов – это повреждения кожи и подлежащих тканей в результате длительного давления на кожу. Эту патологию довольно сложно лечить, развивается она быстро.
Что такое пролежни у лежачих больных?
Наиболее подвержены риску пациенты, которые длительное время пребывают в вынужденном лежачем положении. Пролежни чаще всего возникают на коже, которая покрывает кости – это пятки, голеностопные суставы, бедра и копчик.
Пролежни могут быть и у людей, которые длительное время используют инвалидную коляску в связи с состоянием здоровья и долго находятся в одном положении.
Причины пролежней
Пролежни возникают из-за давления на кожу вышележащих тканей. Это ограничивает приток крови и нарушает иннервацию.
Факторы риска развития пролежней
- Постоянное давление. При длительном лежании кожа и подкожные ткани попадают в “ловушку”, так как расположены между костью и другой твердой поверхностью – кроватью или инвалидным креслом. Сила сдавливания больше, чем давление в мелких кровеносных сосудах. По капиллярам, т.е. сосудам малого диаметра, к тканям поступают кислород и питательные вещества. Без этих необходимых компонентов жизнедеятельность клеток кожи нарушается, и они в результате погибают. Такая ситуация нередка в анатомических областях без прослойки жира и мышц, где кость покрыта кожей. Частые места возникновения пролежней: области позвоночника, копчика, лопаток, бедер, пяток и локтей.
- Трение. Возникает, когда кожа движется по какой-то поверхности. Это может произойти при смене положения, движении пациента. Трение делает хрупкую, тонкую кожу более восприимчивой к повреждению. Процесс интенсивнее идет на влажной поверхности.
- Разнонаправленное движение. Например, такая ситуация возникает, если сильно приподнят головной конец кровати и пациент “съезжает” вниз. В этом случае идет смещение копчика вниз, но кожа над ним стоит на месте, а по сути движется в обратном направлении. Такой вид смещения тканей повышает риск их повреждения из-за микротравм сосудов.
Классификация пролежней
По степени тяжести выделяют 4 стадии пролежней :
1 стадия. Целостность кожи не нарушена. Есть видимое покраснение в месте пролежня, от прикосновения кожа не приобретает светлого оттенка. По сравнению со здоровыми тканями кожа более чувствительна, тверда, прохладна или горяча.
2 стадия. Возникает повреждение наружного слоя (эпидермиса) и расположенной под ним дермы. Рана неглубокая, розоватого или красноватого цвета. Повреждение может иметь вид волдыря, заполненного жидкостью или лопнувшего.
3 стадия. Это глубокая рана, в которой видна подкожная жировая клетчатка. Сама язва выглядит как кратер, дно ее покрыто мертвой тканью желтоватого цвета. В процесс вовлечены соседние участки кожи.
4 стадия. Массивное повреждение тканей. Рана может достигать мышц, сухожилий, кости. Её дно желтоватое или темное, покрыто коркой. Повреждение захватывает новые участки здоровой кожи.
Симптомы пролежней
Трудно устанавливать стадию пролежней, если поверхность прикрыта омертвевшей тканью и глубину поражения оценить невозможно. Косвенные признаки тяжелых пролежней:
- окрашивание кожи в фиолетовый или бордовый цвет без повреждения самой кожи
- волдырь, наполненный кровянистым содержимым
- площадь под пролежнем болезненная, твердая или, наоборот, мягко-податливая
- понижение или, наоборот, повышение температуры кожи над пролежнем
- у людей с темной кожей – появление блестящих участков на коже либо или изменения её тона.
Локализация пролежней
При использовании инвалидного кресла типичными считают пролежни на ягодицах, пролежни на копчике, а также в местах соприкосновения задней части рук и ног с твердыми элементами кресла.
Для лежачих пациентов характерны пролежни:
- на пятках, лодыжках, под коленями
- на спине и бокам головы
- плечах и лопатках
- ободках ушей
- на бедрах, нижней части спины, копчике.
Диагностика пролежней
Оценку повреждениям кожи дает врач. При расспросе он узнает историю заболевания, длительность пребывания в вынужденном положении. При осмотре оценивает:
- размер и глубину повреждения
- наличие кровотечения, жидкости или мертвых масс тканей в ране
- запах (гнилостный, кисловатый и т.д.)
- возможность распространения на здоровые ткани, инфицирование.
Так как пролежни имеют характерный вид, то дополнительных исследований обычно не нужно. При необходимости могут быть назначены:
- клинический анализ крови
- посев содержимого раны для выявления бактериальной либо грибковой инфекции
- исследование образца ткани под микроскопом при подозрении на озлокачествление процесса.
Лечение пролежней
На первой и второй стадиях при правильном уходе выздоровление наступает менее чем за месяц, а на 3-4 стадиях – более.
Из-за сложности ухода за пациентом в лечении могут участвовать:
- врач, который составляет общий план лечения
- медсестра, имеющая опыт в обработке ран и уходе за пациентом с пролежнями
- социальный работник, который помогает наладить взаимодействие между членами семьи и помочь в уходе за пациентом
- физиотерапевт, организующий двигательную активность
- диетолог
- хирург, ортопед, пластический хирург – в зависимости от того, нужна ли операция.
В самом лечении есть несколько методов:
Уменьшение давления на ткани. Этого можно достичь:
• репозиционированием, т.е. сменой положения тела. Пациенту нужно регулярно придавать правильные и разные позы. Использующим инвалидную коляску рекомендуют сдвигать центр тяжести тела каждые 15 минут. Полностью менять положение стоит каждый час, для этого необходима помощь извне. Лежачим пациентам менять положение тела нужно каждые 2 часа. Если пациент может двигать руками, над кроватью крепят подвесные трапециевидные держатели над кроватью. В подъёме больному ассистирует помощник, тянущий за жгут из простыни.
• использованием поддерживающих матрасов, подушек, специальных кроватей. Они помогают сохранять правильную позу, попеременно снижая давление на уязвимые части тела. В инвалидной коляске применяют валик. Вспомогательные подушки для пациентов могут быть наполнены водой, пеной или воздухом. Необходимо подобрать тот вариант, который соответствует телосложению, состоянию и уровню подвижности. Особо эффективны надувные матрасы с геометрией, периодически меняющейся под управлением программы.
Очистка и перевязка раны. Уход для скорейшего заживления включает:
• очищение. Для предотвращения инфекции важно содержать кожу в чистоте. Если кожа не повреждена, ее нужно осторожно промыть водой с мягким мылом, затем просушить. Для открытых ран используют стерильный физиологический раствор.
• перевязку со специальными гелями, растворами, пенками и покрытиями. Они помогают держать рану увлажненной, а окружающую кожу – сухой. Повязка создает барьер для защиты ран от инфицирования. Выбор препарата зависит от размера и глубины раны, наличия выделений, простоты смены повязки. Используют гидроколлоидные повязки – они содержат специальный гель, который стимулирует рост новых клеток кожи, сохраняя окружающие здоровые участки в сухости. Альгинатные повязки сделаны из морских водорослей и содержат соли натрия, кальция. Они стимулируют заживление. В состав мазей от пролежней иногда входят антибиотики. Их наносят непосредственно на раневую поверхность.
Удаление омертвевших тканей. Для заживления важно освободить рану от поврежденных и/или инфицированных нежизнеспособных тканей. Возможны:
- хирургическое удаление
- механическое удаление струей жидкости под давлением или с помощью ультразвуковых аппаратов
- аутолитическое растворение детрита с помощью естественных ферментов, метод предпочтителен для небольших, неинфицированных ран
- удаление лазером
- ферментативная обработка, когда используют химические растворители для тканей.
Обезболивание. Пролежни могут быть болезненными. В этом случае используют нестероидные противовоспалительные средства (ибупрофен, напроксен). Обычно препараты дают больным после хирургической обработки раны или после перевязки.
Антибиотикотерапия. При неэффективности местного лечения и инфицировании назначают антибиотики.
Лечение недержания кала и мочи. Загрязнение кожи выделениями провоцирует инфицирование. Для поддержания чистоты используют мочевые катетеры, ректальные трубки. Также важно обрабатывать здоровую кожу защитными лосьонами, часто менять дайперсы.
Уменьшение мышечного спазма. Обусловленное спастическими сокращениями мышц трение можно уменьшить, применяя расслабляющие мышечную ткань средства (миорелаксанты). Назначают диазепам, тизанидин, баклофен, дантролен.
Вакуум-дренирование. Рану очищают специальным устройством.
Хирургическое лечение с пластикой. Пролежни, которые нельзя вылечить консервативными методами, лечат оперативным путем. Это снижает риск инфицирования, озлокачествления, потери жидкости через рану. После иссечения тканей проводят реконструкцию с помощью жира, мышц, кожи, взятых из других участков организма.
Лечение народными средствами
Альтернативой хирургической обработке считают лечение путем подсадки в рану опарышей. Для этого используют специальных личинок мясных мух, выращенных в лабораторных условиях.
Опарыши питаются мертвыми тканями, не трогая здоровые, и выделяют в рану вещества, стимулирующие заживление. В начале терапии личинки помещают в рану, накрывают марлей и оставляют на несколько дней, затем удаляют. Метод достаточно отталкивающий, но в исследованиях он показал хорошие результаты.
Осложнения
- Сепсис, то есть проникновение инфекции в системный кровоток. Эта быстро прогрессирующая, угрожающая жизни патология может привести к полиорганной недостаточности.
- Флегмона – инфицирование кожи и мягких тканей. Основные симптомы – сильная боль, покраснение, отек. При повреждении нервных окончаний боли может не быть.
- Инфекция костей или суставов. Поражение суставов (септический артрит) приводит к разрушению хрящей. Повреждение костей (остеомиелит) нарушает функцию суставов и конечности.
- Развитие рака. Плоскоклеточный рак возникает в долго не заживающих, хронических ранах (язвах Маржолена). Этот тип рака агрессивен и требует хирургического лечения.
Профилактика
Изменение положения тела. Регулярная и частая смена позы – это самый эффективный метод профилактики. Если пролежни уже появились, регулярное перемещение поможет снизить давление на опасные зоны и стимулирует кожу к заживлению. Пациенту в инвалидной коляске желательно изменять положение каждые 15-30 минут. Лежачим пациентам нужно менять позу каждые 2 часа. Головной конец кровати должен быть поднят не более, чем на 30%, это предотвратит соскальзывание вниз. Если пациент полностью обездвижен, то рекомендуют найти помощника или сиделку. Эффективно применение противопролежневых матрасов и подушек, наполненных водой, воздухом или специальной пеной.
Правильное питание. Сбалансированная диета обеспечивает адекватное поступление белка, витаминов и минералов. Это помогает поврежденной коже быстрее восстановить свои функции. Если аппетита нет, то можно попробовать:
- Есть малыми порциями часто, до 6-8 раз в день. Питание должно быть по расписанию, а не по требованию. Это даст уверенность, что пациент получил достаточное количество калорий.
- Не пить много жидкости перед едой. Это дает ложное чувство сытости.
- При затруднении глотания можно использовать специальные питательные напитки, пищу в виде пюре или супов, детское питание.
- Для вегетарианцев важно найти альтернативу животному белку. Это могут быть арахисовое масло, йогурты, сыр, бобы, орехи, сливки.
Регулярная проверка состояния кожи. Если есть факторы риска, кожу нужно осматривать ежедневно для обнаружения слабо окрашенных областей. При повреждении нервных окончаний болей нет, поэтому осмотр делают, даже если никаких жалоб нет. Если пациент проводит осмотр самостоятельно, нужно использовать зеркало для того, чтобы проверить состояние кожи пяток, ягодиц, спины.
Прекращение курения. Это один из самых эффективных способов предупреждения пролежней. Курение снижает уровень кислорода в крови и ослабляет иммунитет.
Сохранение активности. Ограниченную мобильность считают ключевым фактором риска. Пациенту желательно двигаться, даже в малом объеме. Идеальными считают ежедневные физические упражнения по программе, разработанной реабилитологом или физиотерапевтом.
Источник


