Пролежни это повреждение кожи подкожно жировой клетчатки
Причины возникновения пролежней
Пролежни- повреждения кожи, подкожно-жировой клетчатки, мягких тканей вплоть до косной основы вследствие нарушения местного кровообращения и нервной трофики в точках опоры тела человека.
Места образования пролежней
1.в положении лежа на спине:
область крестца, ягодицы, пятки затылок.
2.в положении лежа на животе:
пальцы ног с тыловой стороны, колени, гребни подвздошных костей, ребра.
3.в положении сидя:
область седалищных бугров и ягодиц.
Пролежни возникают у неподвижных или ограниченно подвижных пациентов вследствие факторов: давления(физической компрессии), трения, смещение(срезывающей силы).
Давление- под действием тяжести собственного веса пациента(кожи и мышц) относительно поверхности кровати, особенно в области выступающих участков тела. Прямое давление вызывает расстройство кровоснабжения и старческого возраста деструкция(разрушения) тканей происходит спустя 2 часа непрерывного давления.
Смещающая сила- повреждения тканей под действием непрерывного давления.
Смещение тканей относительно опорной поверхности происходит если:
*пациент «съезжает» по постели с подушками к ножному кончу;
*пациент подтягивается к изголовью кровати;
*нарушены правила биомеханики при перемещении пациента сестрой или родственниками.
Под действием смещающей силы микроцеркуляция в нижележащих отделах может быть нарушена, ткани погибают от кислородной недостаточности .В тяжелых ситуациях возможен разрыв мышечных волокон и лимфатических сосудов.
Сестра должна помнить, что в течении двух недель кожа над поврежденной тканью остается в неизменном виде. Это препятствует диагностике разрыва мягких тканей под еще сохраненной кожей.
Трение- имеет место при увлажнении кожи: недержании мочи, обильном потоотделении, влажном нательном или постельном белье.
Факторы риска развития пролежней могут быть обратимыми и необратимыми.
Обратимые — подвижность, обезвоживание, масса тела человека, характер питания.
Необратимые — возраст, индивидуальные особенности кожи.
Факторы риска возникновения пролежней:
Внешние факторы:
1.уровень ухода(состояние белья, кожи)
2.неправильная биомеханика(перемещения в постели, транспортировка)
3.вредные привычки(курение, алкоголизм)
4.прием медикаментов(седативных, транквилизаторов, стероидов)
5.дисбаланс питания(дефецит витаминно-минерального комплекса, белков).
Внутренние факторы:
1.пожилой, старческий возраст(сухость, истонченность кожных покровов)
2.масса тела(истощение, ожирение)
3.ограничение подвижности
4стрессовые состояния
5.недержание мочи и/или кала
6.неврологические расстройства(боль, парез, паралич)
7.гиповитаминоз, обезвоживание организма.
Общие подходы к профилактике пролежней:
1.своевременная диагностики риска развития пролежней.
2.своевременное выполнение всего комплекса профелактических мероприятий.
3.адекватная техника выполнения простых медицинских услуг.
Оценка риска развития пролежней сестры проводят по одной из шкал: Norton или Waterlow
Шкала Norton основана на учете общего , психического состояния, активности, подвижности, контроль за тазовыми функциями. Эта шкала более приемлема для пациентов с ортопедическими проблемами.
Шкала для оценки опасности образования пролежней по Norton
Общее состояния | Хорошее | Удовлетворительное | Тяжелое | Крайне тяжелое |
Психологическое сотояние | Настороженное | Апатия | Дезориентированность | Загруженность |
Активность | Ходьба | С посторонней помощью | Сидение в коляске | Лежание в потели |
Подвижность | Общая хорошая | Несколько ограничена | Сильно ограничена | Обездвиженность |
Контроль за функциями таза | Недержание отсутствует | Незначительное недержание | Только мочи | Двойное недержание |
Баллы | 4 | 3 | 2 | 1 |
Баллы по шкале суммируют, степень риска по итоговым значениям:
0 — 12 зона высокого риска;
12 — 14 зона риска;
от 14 и больше — риска нет
Шкала риска развития пролежней по Waterlow
Вес/рост | Баллы | Подвижность | Баллы |
Средний Выше среднего Тучность Ниже среднего | 1 2 3 | Полная Беспокойство Апатия Ограниченная подвижность Инерция Сидячее положение | 1 2 3 4 5 |
Вид кожи(зрительно заметные области риска) | Аппетит | ||
Здоровая Папиросная бумага Сухая Отечная Влажная Бледная Рябая(поры) | 1 1 1 1 2 3 | Норма Плохой Назогастральные трубки Потребляет только жидкости Отсутствие питания | 1 2 2 3 |
Возраст и пол | Лекарственные препараты | ||
Мужской Женский 14-49 50-64 65-74 75-80 81+ | 1 2 1 2 3 4 5 | Стероиды Цитотоксические вещества Высокие дозы Противовоспалительные | 4 4 4 4 |
Недержание | Особые факторы риска | ||
Катетеризация или удержание Частичное удержание Катетеризация, но недержание кала Недержание мочи и кала | 1 2 3 | Кахексия Сердечная недостаточность Болезни периферических сосудов Анемия Курение | 8 5 5 2 1 |
Неврологические нарушения | |||
Хирургическая операция/травма ниже уровня тканей; Свыше 2 часов | 5 5 |
Баллы по шкале суммируют, степень риска определяют по итоговым значениям:
1-9 риска нет;
10-14 зона риска;
15-19 высокая степень риска;
20 очень высокая степень риска.
Стадии пролежней | Сестринские вмешательства |
1 стадия- эритема, стойкая гиперемия определенных участков кожи, не проходящая после прекращения давления; кожные покровы не нарушены | 1.Проводить профилактические мероприятия пациенту: *на различных участках тела с учетом образования пролежней *увеличить двигательную активность пациента, менять положения тела каждые два часа. 2.Проводить лечебные мероприятия: *обрабатывать эритему раствором бриллиантовой зелени *устранить факторы давления, трения, смещения. |
2 стадия-стойкая гиперемия кожи, от слойка эпидермиса, появления пузырьков, поверхностное(неглубокое) нарушения целостности кожных покровов с распространением на подкожную клетчатку( некротические изменения ) | 1.Обработать кожу вокруг раны раствором бриллиантовой зелени. 2Наложить ранозаживляющую повязку по назначению врача(использовать мази: левомеколь, солкосерил, олазоль, левосин, пантенол). |
3 стадия-полное разрушения( некроз)кожного покрова на всю толщину до мышечного слоя; возможны жидкие выделения из раны(формирование язвы) | Хирургическая обработка раны. |
4 стадия— поражение всех мягких тканей вплоть до кости, скопление некротических масс, образование полости. | Хирургическое лечение. |
Сестринские вмешательства по профилактике пролежней
должны быть направлены на устранение факторов риска
уменьшение давления на костные ткани
1. Изменение положения тела пациента каждые 2 часа, включая ночь. Положения Фаулера должно совпадать со времинем приема пищи.Максимально расширять активность пациента, поощрять к смене положения в постели.
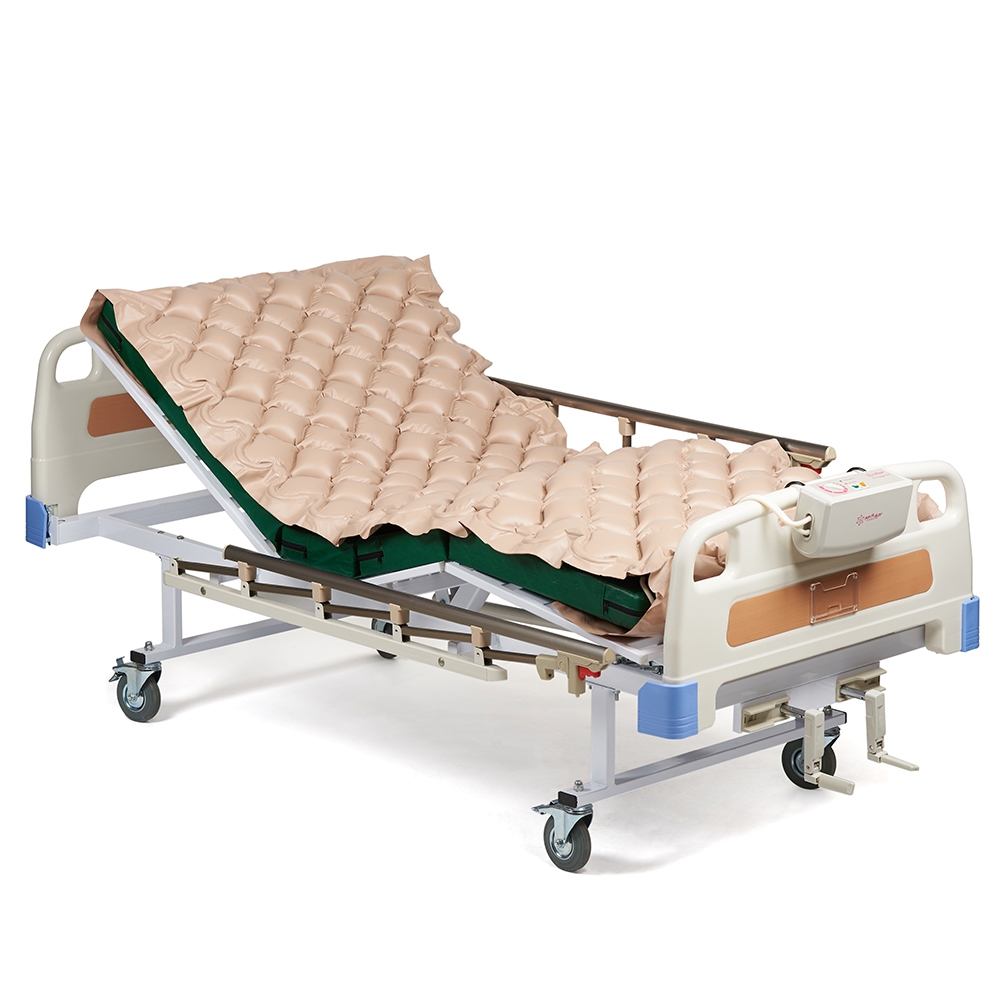
2. Обязательное наличие противопоставленности поролоного матраса,валиков, подушек-для комфортного положения пациента и избежаний пролежней в наиболее уязвимых местах. Поролон эффективнее защищает кожу от давления.
Предупреждения трения и сдвига тканей
1.Правильное размещения пациента на кровати: применение упора для исключения провисая стоп, «сползание с подушек» в положении лежа или Фаулера.
2.правильное бережное перемешения пациента в постели, приподнимая над постелью или используя подкладную простынь.
3.Обучение родственников соблюдению основных принципов биомеханики.
Соблюдение правил личной гигиены
1.Постоянный контроль чистоты белья — своевременная смена мокрого, загрязненного белья, исключение крошек в постели после кормления пациента.
2.Использование только хлопчатобумажного белья и легкого одеяла в виду высокой гигроскопичности.
3.При гиперактивности пациента- фиксация зажимами простыни к матрасупо углам кровати.
4.Наличие поперечной простыни на кровати-исключение складок, рубцов, швов.
5.При недержании мочи и кала использовать салфетки для обработки интимных мест, памперсы, обеспечить индивидуальным моче приемником и судном. Регулярно проводить гигиену промежности-подмывать пациента.
6.Ежедневный осмотр состояния кожи, а также осмотр кожи при каждом перемещении- участков риска возникновения пролежней: область крестца, пяток, большого вертела бедренной кости, лопаток, затылка, локтей.
7.Своевременный и правильный гигиенический уход за телом пациента: тщательно мыть или протирать теплой водой не менее 2 раз в день с использованием жидкого мыла, махрового полотенца, губки с последующими тщательным осушением кожи. Учитывать индивидуальные свойства и состояние кожи: использовать растворы кожных антисептиков( 4 % хлоргексидин биглюконат, 40% этиловый сприт, 10% камфорный спирт) и питательных(увлажняющими) кремов, гигиенических салфеток с увлажняющими(смягчающими)лосьонами.
8.Исключение раздражающих пластырей, массажа и гиперемированных участках, особенно в области костных выступов.
9.Кварцевание мествозможного образования пролежней.
10.Обучения родственников проведению гигиенических процедур пациенту в постели.
Обеспечения пациента адекватным питанием и питьем
1.Беседа с родственниками о необходимости употребления пациентом пищи,богатой белками, — не менее 120 гр(мясо, рыба, молочные продукты), витамины.
2.Прием пациентом адекватного количества жидкости — не менее 1,5л ежедневно.
Обеспечение пациента досугом
1.Занятия любимым делом, хобби по возможности.
2.Чтение газет, журналов, просмотр телевизионных передач.
3.Прогулки на свежем воздухе(для инвалидов «колясочников»).
Консервативное лечение пролежней сестра проводит в соответствии с врачебными назначениями.
Источник
Пролежни или язвенное поражение кожи у обездвиженных пациентов – это повреждения кожи и подлежащих тканей в результате длительного давления на кожу. Эту патологию довольно сложно лечить, развивается она быстро.
Что такое пролежни у лежачих больных?
Наиболее подвержены риску пациенты, которые длительное время пребывают в вынужденном лежачем положении. Пролежни чаще всего возникают на коже, которая покрывает кости – это пятки, голеностопные суставы, бедра и копчик.
Пролежни могут быть и у людей, которые длительное время используют инвалидную коляску в связи с состоянием здоровья и долго находятся в одном положении.
Причины пролежней
Пролежни возникают из-за давления на кожу вышележащих тканей. Это ограничивает приток крови и нарушает иннервацию.
Факторы риска развития пролежней
- Постоянное давление. При длительном лежании кожа и подкожные ткани попадают в “ловушку”, так как расположены между костью и другой твердой поверхностью – кроватью или инвалидным креслом. Сила сдавливания больше, чем давление в мелких кровеносных сосудах. По капиллярам, т.е. сосудам малого диаметра, к тканям поступают кислород и питательные вещества. Без этих необходимых компонентов жизнедеятельность клеток кожи нарушается, и они в результате погибают. Такая ситуация нередка в анатомических областях без прослойки жира и мышц, где кость покрыта кожей. Частые места возникновения пролежней: области позвоночника, копчика, лопаток, бедер, пяток и локтей.
- Трение. Возникает, когда кожа движется по какой-то поверхности. Это может произойти при смене положения, движении пациента. Трение делает хрупкую, тонкую кожу более восприимчивой к повреждению. Процесс интенсивнее идет на влажной поверхности.
- Разнонаправленное движение. Например, такая ситуация возникает, если сильно приподнят головной конец кровати и пациент “съезжает” вниз. В этом случае идет смещение копчика вниз, но кожа над ним стоит на месте, а по сути движется в обратном направлении. Такой вид смещения тканей повышает риск их повреждения из-за микротравм сосудов.
Классификация пролежней
По степени тяжести выделяют 4 стадии пролежней :
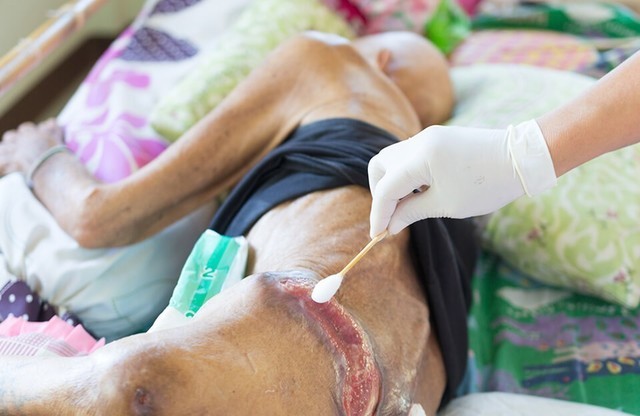
1 стадия. Целостность кожи не нарушена. Есть видимое покраснение в месте пролежня, от прикосновения кожа не приобретает светлого оттенка. По сравнению со здоровыми тканями кожа более чувствительна, тверда, прохладна или горяча.
2 стадия. Возникает повреждение наружного слоя (эпидермиса) и расположенной под ним дермы. Рана неглубокая, розоватого или красноватого цвета. Повреждение может иметь вид волдыря, заполненного жидкостью или лопнувшего.
3 стадия. Это глубокая рана, в которой видна подкожная жировая клетчатка. Сама язва выглядит как кратер, дно ее покрыто мертвой тканью желтоватого цвета. В процесс вовлечены соседние участки кожи.
4 стадия. Массивное повреждение тканей. Рана может достигать мышц, сухожилий, кости. Её дно желтоватое или темное, покрыто коркой. Повреждение захватывает новые участки здоровой кожи.
Симптомы пролежней
Трудно устанавливать стадию пролежней, если поверхность прикрыта омертвевшей тканью и глубину поражения оценить невозможно. Косвенные признаки тяжелых пролежней:
- окрашивание кожи в фиолетовый или бордовый цвет без повреждения самой кожи
- волдырь, наполненный кровянистым содержимым
- площадь под пролежнем болезненная, твердая или, наоборот, мягко-податливая
- понижение или, наоборот, повышение температуры кожи над пролежнем
- у людей с темной кожей – появление блестящих участков на коже либо или изменения её тона.
Локализация пролежней
При использовании инвалидного кресла типичными считают пролежни на ягодицах, пролежни на копчике, а также в местах соприкосновения задней части рук и ног с твердыми элементами кресла.
Для лежачих пациентов характерны пролежни:
- на пятках, лодыжках, под коленями
- на спине и бокам головы
- плечах и лопатках
- ободках ушей
- на бедрах, нижней части спины, копчике.
Диагностика пролежней
Оценку повреждениям кожи дает врач. При расспросе он узнает историю заболевания, длительность пребывания в вынужденном положении. При осмотре оценивает:
- размер и глубину повреждения
- наличие кровотечения, жидкости или мертвых масс тканей в ране
- запах (гнилостный, кисловатый и т.д.)
- возможность распространения на здоровые ткани, инфицирование.
Так как пролежни имеют характерный вид, то дополнительных исследований обычно не нужно. При необходимости могут быть назначены:
- клинический анализ крови
- посев содержимого раны для выявления бактериальной либо грибковой инфекции
- исследование образца ткани под микроскопом при подозрении на озлокачествление процесса.
Лечение пролежней
На первой и второй стадиях при правильном уходе выздоровление наступает менее чем за месяц, а на 3-4 стадиях – более.
Из-за сложности ухода за пациентом в лечении могут участвовать:
- врач, который составляет общий план лечения
- медсестра, имеющая опыт в обработке ран и уходе за пациентом с пролежнями
- социальный работник, который помогает наладить взаимодействие между членами семьи и помочь в уходе за пациентом
- физиотерапевт, организующий двигательную активность
- диетолог
- хирург, ортопед, пластический хирург – в зависимости от того, нужна ли операция.
В самом лечении есть несколько методов:
Уменьшение давления на ткани. Этого можно достичь:
• репозиционированием, т.е. сменой положения тела. Пациенту нужно регулярно придавать правильные и разные позы. Использующим инвалидную коляску рекомендуют сдвигать центр тяжести тела каждые 15 минут. Полностью менять положение стоит каждый час, для этого необходима помощь извне. Лежачим пациентам менять положение тела нужно каждые 2 часа. Если пациент может двигать руками, над кроватью крепят подвесные трапециевидные держатели над кроватью. В подъёме больному ассистирует помощник, тянущий за жгут из простыни.
• использованием поддерживающих матрасов, подушек, специальных кроватей. Они помогают сохранять правильную позу, попеременно снижая давление на уязвимые части тела. В инвалидной коляске применяют валик. Вспомогательные подушки для пациентов могут быть наполнены водой, пеной или воздухом. Необходимо подобрать тот вариант, который соответствует телосложению, состоянию и уровню подвижности. Особо эффективны надувные матрасы с геометрией, периодически меняющейся под управлением программы.
Очистка и перевязка раны. Уход для скорейшего заживления включает:
• очищение. Для предотвращения инфекции важно содержать кожу в чистоте. Если кожа не повреждена, ее нужно осторожно промыть водой с мягким мылом, затем просушить. Для открытых ран используют стерильный физиологический раствор.
• перевязку со специальными гелями, растворами, пенками и покрытиями. Они помогают держать рану увлажненной, а окружающую кожу – сухой. Повязка создает барьер для защиты ран от инфицирования. Выбор препарата зависит от размера и глубины раны, наличия выделений, простоты смены повязки. Используют гидроколлоидные повязки – они содержат специальный гель, который стимулирует рост новых клеток кожи, сохраняя окружающие здоровые участки в сухости. Альгинатные повязки сделаны из морских водорослей и содержат соли натрия, кальция. Они стимулируют заживление. В состав мазей от пролежней иногда входят антибиотики. Их наносят непосредственно на раневую поверхность.
Удаление омертвевших тканей. Для заживления важно освободить рану от поврежденных и/или инфицированных нежизнеспособных тканей. Возможны:
- хирургическое удаление
- механическое удаление струей жидкости под давлением или с помощью ультразвуковых аппаратов
- аутолитическое растворение детрита с помощью естественных ферментов, метод предпочтителен для небольших, неинфицированных ран
- удаление лазером
- ферментативная обработка, когда используют химические растворители для тканей.
Обезболивание. Пролежни могут быть болезненными. В этом случае используют нестероидные противовоспалительные средства (ибупрофен, напроксен). Обычно препараты дают больным после хирургической обработки раны или после перевязки.
Антибиотикотерапия. При неэффективности местного лечения и инфицировании назначают антибиотики.
Лечение недержания кала и мочи. Загрязнение кожи выделениями провоцирует инфицирование. Для поддержания чистоты используют мочевые катетеры, ректальные трубки. Также важно обрабатывать здоровую кожу защитными лосьонами, часто менять дайперсы.
Уменьшение мышечного спазма. Обусловленное спастическими сокращениями мышц трение можно уменьшить, применяя расслабляющие мышечную ткань средства (миорелаксанты). Назначают диазепам, тизанидин, баклофен, дантролен.
Вакуум-дренирование. Рану очищают специальным устройством.
Хирургическое лечение с пластикой. Пролежни, которые нельзя вылечить консервативными методами, лечат оперативным путем. Это снижает риск инфицирования, озлокачествления, потери жидкости через рану. После иссечения тканей проводят реконструкцию с помощью жира, мышц, кожи, взятых из других участков организма.
Лечение народными средствами
Альтернативой хирургической обработке считают лечение путем подсадки в рану опарышей. Для этого используют специальных личинок мясных мух, выращенных в лабораторных условиях.
Опарыши питаются мертвыми тканями, не трогая здоровые, и выделяют в рану вещества, стимулирующие заживление. В начале терапии личинки помещают в рану, накрывают марлей и оставляют на несколько дней, затем удаляют. Метод достаточно отталкивающий, но в исследованиях он показал хорошие результаты.
Осложнения
- Сепсис, то есть проникновение инфекции в системный кровоток. Эта быстро прогрессирующая, угрожающая жизни патология может привести к полиорганной недостаточности.
- Флегмона – инфицирование кожи и мягких тканей. Основные симптомы – сильная боль, покраснение, отек. При повреждении нервных окончаний боли может не быть.
- Инфекция костей или суставов. Поражение суставов (септический артрит) приводит к разрушению хрящей. Повреждение костей (остеомиелит) нарушает функцию суставов и конечности.
- Развитие рака. Плоскоклеточный рак возникает в долго не заживающих, хронических ранах (язвах Маржолена). Этот тип рака агрессивен и требует хирургического лечения.
Профилактика
Изменение положения тела. Регулярная и частая смена позы – это самый эффективный метод профилактики. Если пролежни уже появились, регулярное перемещение поможет снизить давление на опасные зоны и стимулирует кожу к заживлению. Пациенту в инвалидной коляске желательно изменять положение каждые 15-30 минут. Лежачим пациентам нужно менять позу каждые 2 часа. Головной конец кровати должен быть поднят не более, чем на 30%, это предотвратит соскальзывание вниз. Если пациент полностью обездвижен, то рекомендуют найти помощника или сиделку. Эффективно применение противопролежневых матрасов и подушек, наполненных водой, воздухом или специальной пеной.
Правильное питание. Сбалансированная диета обеспечивает адекватное поступление белка, витаминов и минералов. Это помогает поврежденной коже быстрее восстановить свои функции. Если аппетита нет, то можно попробовать:
- Есть малыми порциями часто, до 6-8 раз в день. Питание должно быть по расписанию, а не по требованию. Это даст уверенность, что пациент получил достаточное количество калорий.
- Не пить много жидкости перед едой. Это дает ложное чувство сытости.
- При затруднении глотания можно использовать специальные питательные напитки, пищу в виде пюре или супов, детское питание.
- Для вегетарианцев важно найти альтернативу животному белку. Это могут быть арахисовое масло, йогурты, сыр, бобы, орехи, сливки.
Регулярная проверка состояния кожи. Если есть факторы риска, кожу нужно осматривать ежедневно для обнаружения слабо окрашенных областей. При повреждении нервных окончаний болей нет, поэтому осмотр делают, даже если никаких жалоб нет. Если пациент проводит осмотр самостоятельно, нужно использовать зеркало для того, чтобы проверить состояние кожи пяток, ягодиц, спины.
Прекращение курения. Это один из самых эффективных способов предупреждения пролежней. Курение снижает уровень кислорода в крови и ослабляет иммунитет.
Сохранение активности. Ограниченную мобильность считают ключевым фактором риска. Пациенту желательно двигаться, даже в малом объеме. Идеальными считают ежедневные физические упражнения по программе, разработанной реабилитологом или физиотерапевтом.
Источник