Пролежни общий уход за больными
Дата публикации: 16 ноября 2018.
Врач-анестезиолог-реаниматолог отделения анестезиологии и реанимации №1
Гапеенко И.А.
Пролежни (гангрена мягких тканей — кожи, подкожной клетчатки и др.) образуются в результате нервно-трофических изменений или нарушений кровообращения у ослабленных и тяжелых больных на тех участках тела, которые подвержены длительному сдавливанию чаще всего из – за вынужденного длительного неподвижного нахождения больного в постели.

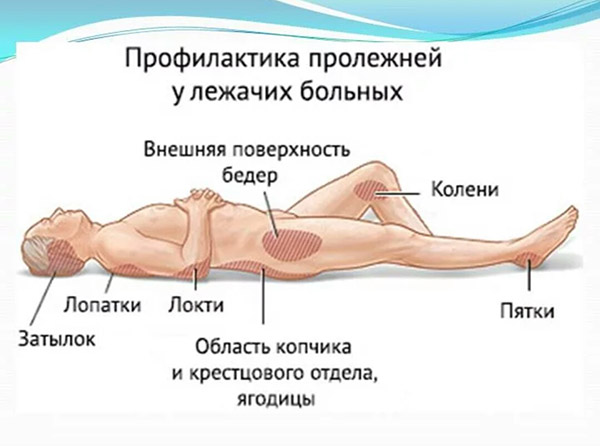
При длительном положении больного на спине, в первую очередь сдавливаются мягкие ткани в области крестца, пяток, затылка, где чаще всего и образуются пролежни. Нередко пролежни появляются и в других местах, где костные выступы расположены непосредственно под кожей (лопатки, большие вертелы бедренных костей и др).
Другими предрасполагающими факторами развития пролежней являются: ожирение или истощение больного; диспротеинемия; анемия; сухость кожи с образованием трещин; повышенная потливость; недержание кала и мочи; любые факторы, вызывающие повышенную влажность постели; любые формы нарушения периферического кровообращения.
Помимо всего прочего пролежни опасны тем, что являются входными воротами для инфекции, что может привести к развитию раневой инфекции и сепсиса.
Классификация по Торрансу
В клинической практике принято классифицировать степени пролежней по 5-ступенчатой разбивке.
- 1 этап. Реактивная гиперемия и покраснение имеет обратимый тип. При надавливании на поражённое место возникает покраснение, которое моментально исчезает. Это говорит о том, что микроциркуляция кровяных сосудов происходит без изменений.
- 2 этап. После надавливания сохраняется эритема (покраснение кожи). Это означает, что участок кожи имеет микрососудистые травмы, воспаление или тканевую отёчность. На кожном покрове формируются явные признаки повреждения (волдыри и так далее). Именно на этом этапе пролежни , начинают приносить пациенту первые болевые ощущения.
- 3 этап. Полное повреждение кожного покрова, доходящее в глубину до границы основной ткани. Края ран имеют чёткие контурные границы. Наблюдается отёчность и эритема. Дно раны заполнено грануляционной тканью, красного или жёлтого цвета распадающихся тканей.
- 4 этап. Как выглядят пролежни на этом уровне заболевания? Повреждены подкожные ткани. Жировой некроз вызван воспалением и тромбозом мелких сосудов. Зона пролежней, как правило, имеет хорошо разграниченные очертания. Дно раны может быть покрыто чёрным некрозом (омертвление тканей).
- 5 этап. Расширенный некроз, с распространением на фасции (плотная оболочка, покрывающая мышцы) и мышечные ткани. Повреждаются суставы и кости, образуя глубокие свищи чёрного цвета.
Различные стадии пролежней имеют определённые методы лечения. На начальном этапе (1, 2 и 3 уровень), достаточным является консервативный метод лечения, основанный на антисептических повязках. При 4 и 5 уровне, исправить положение, можно только при помощи хирургических манипуляций. Надлежащий уход за пролежнями поможет избежать радикальных мер воздействия. Легче болезнь предупредить, чем её лечить, тем более что это очень сложный и трудоёмкий процесс.
Профилактика пролежней. Алгоритм действий
Медицинская сестра должна ежедневно осматривать больного, при выявлении малейших признаков формирования пролежней сообщить врачу. Во многих клиниках широкое распространение получили одноразовые предметы ухода за больными и средства ухода за кожей. Хорошо обезжиривают кожу, разбавленная 1:1 смесь 40% этилового спирта с шампунем. При обтирании обращают внимание на складки кожи, особенно у тучных людей. Больных с нарушением функций органов малого таза, а также длительное время находящимся на постельном режиме следует подмывать не реже двух раз в день. Наиболее известной является система одноразовой санитарной гигиены EURON, включающая различные прокладки с поглощающими слоями разной степени впитываемости; целлюлозные простыни, не образующие складок; влажные бактерицидные салфетки и др.

С целью профилактики пролежней необходимо:
- исключить наличие на постели крошек, складок; длительный контакт кожи с мокрым бельем;
- постельное белье должно быть без рубцов, заплаток, пуговиц;
- область спины, крестца 1-2 раза в день следует протирать камфорным или салициловым спиртом;
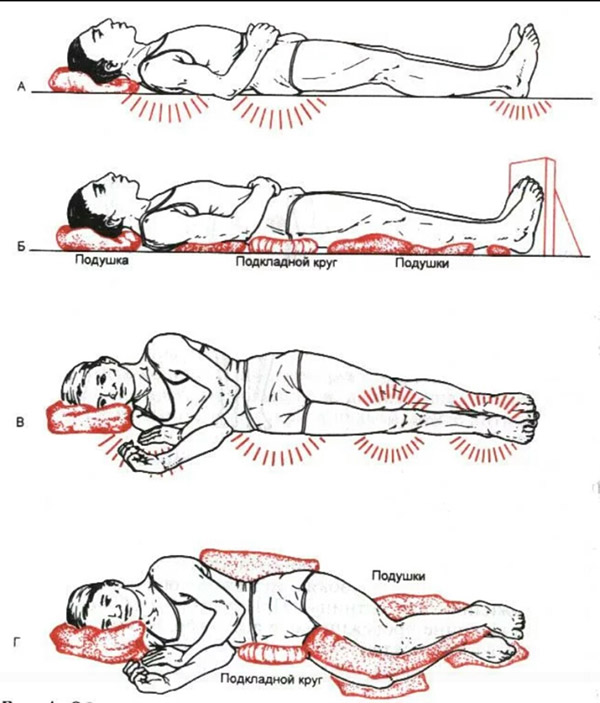
- необходимо подкладывать под костные выступы резиновые круги, обернутые негрубой тканью, ватно-марлевые и поролоновые подушки, валики и др. При длительном нахождении больного в кресле-каталке или инвалидной коляске поролоновые или другие прокладки подкладывают под ягодицы, спину и стопы больного. Лучше всего использовать функциональные кровати, и специальные поролоновые или противопролежневые матрацы, наполненные водой, воздухом или гелием;
- несколько раз в день (желательно каждые 2 часа) необходимо переворачивать больного, менять положение тела (на одном, другом боку, положение ФАУЛЕРА с упором для ног и др.); для перемены положения тела больного нельзя сдвигать – только приподнимать, перекатывать и т. д.;
- при поворотах больного кожные покровы в местах возможного формирования пролежней нетравматично массируют, при мытье кожи исключают трение кусковым мылом; используют только жидкое мыло; если кожа сухая ее смазывают защитными кремами или мазями (например, мазью «ПАНТЕТОЛ»); при избыточно влажной коже последнюю протирают мягкой салфеткой, обрабатывают препаратами типа «БЕПАНТЕН», «ВАЗА-ПЕНА»;
- при недержании мочи и кала использовать эффективные моче- и калоприемники, впитывающие прокладки, простыни, памперсы и др.;
- обучать родственников правилам ухода за больным, обучать пациента технике изменения положения тела, в том числе с использованием технических приемов и специальных вспомогательных средств.
При первых признаках пролежней: 1-2 раза в день смазывать места покраснения камфорным спиртом, разрезанным пополам лимоном, спиртовым раствором бриллиантового зеленого, 5-10% раствором марганцовокислого калия, проводить кварцевание.
При развитии пролежня – его обрабатывают 0,5% раствором калия перманганата. При присоединении инфекции рану обрабатывают антисептическими препаратами, в том числе мазевыми; ферментами; веществами, стимулирующими репаративные процессы (СОЛКОСЕРИЛ, АЦЕРБИН, ИРУКСОЛ, АРГОСУЛЬФАН, БЕПАНТЕН ПЛЮС, БАКТРОБАН и др.). Хорошо зарекомендовало себя использование раствора или геля цинка гиалуроната (куриозин). Препарат обладает обезболивающим, антибактериальным эффектами, стимулирует процессы заживления, предотвращает присыхание перевязочного материала и травмирование грануляций. При выраженном компоненте показана хирургическая некрэктомия. При наличии обильного гнойного отделяемого и снижении репаративных процессов могут быть использованы углеродные сорбционные повязки (КАРБОНИКУС С» и др.). При грамотно проведенных лечебных мероприятиях пролежень заживает.
Берегите своих близких, и будьте всегда здоровы!
Источник
У каждого лежачего больного рано или поздно может возникнуть дистрофия кожи, другими словами, появиться пролежни. Отсутствие данной патологии свидетельствует о том, что за пациентом ведется хороший уход.
Пролежни: почему они появляются?
Лежачий пациент практически полностью обездвижен. В одной и той же позе он находится большую часть времени. Именно неподвижность становится причиной патологических изменений в эпидермисе — отклонений, наносящих большой вред здоровью.
Когда человек постоянно находится в одной и той же позе, у него сдавливаются мягкие ткани и кровеносные сосуды. Если лежачий больной пребывает больше двух часов без движения, происходит ишемия — нарушение питания кожи. После чего наступает некроз — отмирание эпидермиса, что ведет к возникновению пролежня.
Некроз тканей развивается постепенно. Сначала появляется повышенная бледность кожи, которая постепенно переходит в покраснение, отёчность. После этого на поверхности кожи возникают пузыри. Спустя некоторое время происходит омертвение эпидермиса.
Возникнуть пролежни могут не только из-за отсутствия подвижности, но и по причине неграмотного ухода. Например, иногда больного тянут по постели, чтобы посадить на судно или провести смену постельных принадлежностей. Из-за этого происходит смещение поверхностного эпидермиса относительно внутреннего. В результате таких действий рвутся мелкие капилляры. Это становится причиной нарушения кровоснабжения данных отделов кожи, появления некроза.
Проблемы с кожей могут возникнуть из-за:
- чрезмерного потоотделения;
- ожирения или, наоборот, истощения;
- анемии;
- диспротеинемии;
- недержания кала, мочи;
- сухости кожи, которая со временем покрывается трещинами.
Часто пролежни появляются еще во время нахождения больного в лечебном учреждении. Поэтому родственникам и близким людям больного следует обратить особое внимание на этот момент.
Пролежни: чем опасны?
Основной вред пролежневых ран в том, что они являются местом скопления инфекции, которая может попасть глубоко в организм, нанося существенный урон здоровью.
Лечение пролежней — дорогостоящее мероприятие. Патологию проще предупредить, чем лечить. Однако, большая часть лежачих пациентов, примерно 80%, все-таки сталкиваются с данной проблемой. В случае появления пролежневых ран стоит начать незамедлительное лечение, организовать грамотный уход, чтобы облегчить жизнь больному.
Меры, способствующие быстрому заживлению пролежней
Профилактика пролежней представляет собой целый комплекс последовательных и регулярных действий. Позаботиться о здоровье подопечного можно, если:
- Менять позу пациента раз в два часа — исключение сдавливания кожи ведет к налаживанию процесса кровообращения. В результате рана со временем заживает. Выполняя перемену позы можно проводить легкий массаж, улучшая, таким образом, приток крови. Больного нельзя тянуть, только приподнимать или перекатывать. Для восстановления нормального кровотока оставлять в выбранном положении достаточно на несколько минут.
- Выполнять каждодневные гигиенические процедуры — удалять следы пота, опорожнений, поддерживать постоянную сухость кожи. Специалисты не рекомендуют использовать кусковое мыло. Лучшим выбором станет жидкое средство. Кожу нельзя тереть. После гигиены вытирать насухо. Сухую кожу лучше обработать увлажняющей мазью.
- Менять постельное белье — для этой цели лучше использовать не новое, а чистое поношенное, без заплаток, пуговиц, грубых швов. Такое белье будет более мягким, значит, комфортным для лежачего больного. Выполняя перемену белья необходимо следить, чтобы на поверхности ложа не образовывались морщины, складки. Также нельзя забывать менять нательную одежду.
- Выполнять лечение малейших повреждений эпидермиса. Можно использовать подсушивающие средства: зеленку, марганцовку, прочие.
- Приобрести противопролежневый матрас, чехол которого создан из специальной ткани, поддерживающей комфортный микроклимат в кровати.
- Под участки тела подкладывать поролоновые или резиновые валики. От неподвижного положения больше всего страдает затылочная часть, пятки, область крестца, лопатки. Подкладывая под стопы, спину, ягодицы мягкие подушки можно исключить чрезмерное давление на данные участки.
- Организовывать воздушные ванны — оказывают благотворное влияние на состояние кожи.
- Коротко стричь ногти на руках, чтобы больной не расцарапывал имеющиеся повреждения.
Все места, которые находятся в зоне риска – крестец, область большого вертела, пятки, лопатки, прочие – врачи рекомендуют протирать 0,25% раствором нашатырного спирта, камфорным маслом, водой с уксусом.
Иногда, несмотря на все старания родных, пролежни все-таки появляются. Патология в зависимости от особенностей протекания классифицируется четырьмя степенями. Поражение кожи I-II степени подразумевает лечение в виде очищения ран для исключения образования гноя, который может привести к развитию сепсиса.
Специалисты для заживления ран рекомендуют использовать подсушивающие, антисептические и обезболивающие препараты. Это может быть раствор цинка, перманганат калия. Заживляющие повязки закрепляют бинтом. Использовать пластырь нельзя. Из-за него кожа не может нормально функционировать. При этом при его удалении может произойти повреждение воспаленного раной эпидермиса. Исключением является пластырь на бумажной основе, который легко отстает от кожи, не оставляет на ее поверхности никаких следов.
Пролежни III-IV степени, которые сопровождаются появлением гноя, лечат методом удаления омертвевшего эпидермиса, приемом антибактериальных препаратов внутрь. Процедура удаления некроза проводится только в клинике опытным хирургом. Рубец, который образуется после операции, – очень нежный и может легко травмироваться, приводя к рецидивам патологии.
Особое внимание необходимо уделить питанию лежачего пациента. Важно чтобы оно было сбалансированным, богатым на белки, витамины, микроэлементы.
Обеспечить должный уход за больным с пролежнями может профессиональная сиделка нашей патронажной службы. Лучше всего для таких целей подойдёт сиделка с проживанием, которая все время будет находиться рядом с больным, облегчая его тяжёлое положение.
Источник
Здоровый человек во время сна периодически меняет положение в постели, поскольку при сдавливании одного участка кожи мозг сигнализирует телу о необходимости прекращения компрессии. Таким образом исключается долговременное воздействие на одну область кожного покрова.
Пациент с нарушением мозгового кровообращения не имеет возможности переворачиваться вследствие двух причин. Во-первых, мозг не посылает сигнал о необходимости изменения положения тела из-за изменения сознания. Во-вторых, больной в результате развития парезов и параличей теряет способность двигаться, поэтому не может откликнуться на посылаемый сигнал.
Для ухода за парализованным больным после инсульта необходимо иметь представление о критических точках появления пролежней. Такие зоны в наибольшей степени подвержены сдавливанию, когда пациент лежит в кровати:
- в положении лежа на спине – лопатки, седалищные бугры, крестец, затылок, локти, пятки;
- когда больной лежит на животе, наибольшей компрессии подвергаются скулы и область лобка;
- в положении на боку сдавливаются, соответственно, сбоку бедра, лодыжки и колени.
Какой уход необходим для профилактики пролежней? Существует три основных правила, которые помогут их избежать.
Во-первых, нужно как можно чаще переворачивать пациента, изменяя его положение в постели. При этом не забывайте внимательно осматривать те участки кожных покровов, где могут появиться пролежни. Не забывайте, что компрессия происходит только в местах соприкосновения с твердой поверхностью. Это может быть прикроватная мебель, угол жесткого матраса, изголовье или бортики кровати. Существует метод, позволяющий выявить предрасположенность к появлению пролежней. Он заключается в надавливании пальцем на участок, вызывающий опасение. Если цвет кожи не становится прежним сразу же после того, как вы надавили, то риск достаточно велик.
Уход за лежачим больным
Во-вторых, противопролежневый уход за больными после инсульта каждый день должен включать обтирание всего тела. Такая процедура носит название «купание в постели». Ее осуществляют с помощью обтирания губкой всех участков кожных покровов по очереди. Больному, находящемуся в положении лежа, оботрите кожу лица, шеи, груди, живота и ног. Затем переверните пациента на бок и повторите процедуру, включив в уход область таза и спины. Проделайте те же манипуляции, перевернув больного на другой бок.
Не следует применять для обтирания камфорный спирт, поскольку он вызывает пересыхание и растрескивание кожи. Лучше приобрести в аптеке специальные средства для ухода за лежачими больными – пенку, шампунь, жидкое мыло.
Насколько часто рекомендуется изменять положение тела пациента? Больных, имеющих высокий риск появления пролежней, следует переворачивать через два часа днем и через 3–4 часа в ночное время.
Учтите, что использование памперсов также может вызывать пролежни. Поэтому, если у больного после инсульта присутствует нарушение мочеиспускания, рекомендуется установка катетера.
В-третьих, уход должен включать легкий массаж, который делается по окончании обтирания. Он состоит из поглаживаний и аккуратной вибрации областей кожных покровов, подверженных риску образования пролежней. Обхватите пальцами участок кожи и слегка потрясите, чтобы улучшить кровообращение.
Если не удалось избежать пролежней, уход за больным после инсульта необходимо дополнить следующими лечебными процедурами:
- применять мази для заживления раневых поверхностей, также оказывающие антибактериальное и противовоспалительное воздействие: левомеколь, ируксол, актовегин, левосин, солкосерил (накладывайте их два раза в день, закрывайте пораженные участки сухой повязкой);
- используйте специальные коллагеновые губки, салфетки, пластыри;
- не прекращайте описанные ранее профилактические мероприятия.
При отсутствии (несмотря на лечение) положительной динамики в течение месяца необходимо обратиться за помощью к специалисту – хирургу.
Читайте также:
Упражнения для больного после инсульта!
Какие причины агрессии при деменции?
Диагностика головокружений у пожилых людей!
Полезные материалы про медицину и здоровье здесь!
Источник
Пролежни
(гангренамягкихтканей —
кожи, подкожной клетчатки и др.) образуются
в результате нервно-трофических изменений
или нарушений кровообращения у ослабленных
и тяжелых больных (особенно с повреждениями
спинного мозга) на тех участках тела,
которые подвержены длительному
сдавливанию чаще всего из – за вынужденного
длительного неподвижного нахождения
больного в постели.
В значительном
числе случаев пролежни можно рассматривать
как осложнение недостаточно качественного
ухода.
При длительном
положении больного на спине, в первую
очередь сдавливаются мягкие ткани в
области крестца, пяток, затылка, где
чаще всего и образуются пролежни. Нередко
пролежни появляются и в других местах,
где костные выступы расположены
непосредственно под кожей (лопатки,
большие вертелы бедренных костей и
др.).
Другими
предрасполагающими факторами развития
пролежней являются: ожирение или
истощение больного; диспротеинемия;
анемия; сухость кожи с образованием
трещин; повышенная потливость; недержание
кала и мочи; любые факторы, вызывающие
повышенную влажность постели; любые
формы нарушения периферического
кровообращения.
Помимо всего
прочего пролежни опасны тем, что являются
входными воротами для инфекции, что
может привести к развитию раневой
инфекции и сепсиса.
Образование
пролежней происходит постепенно. Больной
может предъявить жалобы на боли в
поясничной области. Визуально вначале
на поверхности кожи в местах сдавливания
тканей появляется покраснение, цианоз,
развивается отек кожи вследствие застоя
венозной крови (стадия
ишемии).
Это обратимая стадия развития пролежня,
когда устранение сдавливающего фактора
и минимальный объем лечебного пособия
нормализует изменения кожных покровов.
Затем, вследствие грубых нарушений
микроциркуляции преимущественно на
уровне артериол начинает отслаиваться
эпидермис (мацерация), некротизируется
кожа, несмотря на ее достаточно высокую
устойчивость к гипоксии (стадия
поверхностного
некроза).
Позднее некротизируются жировая
клетчатка, фасции с последующим отделением
некротических тканей и образованием
глубокой раны. В ряде случаев на дне
раны определяется участок обнаженной
кости. При присоединении раневой инфекции
рана становится гнойной (стадия
гнойного
расплавления).
Для объективизации
степени риска развития пролежней
предложена шкала ВАТЕРЛОУ и шкала
Norton.
Пролежни
достаточно плохо поддаются лечению, в
связи с чем профилактика данного
осложнения имеет первостепенное
значение.
Мероприятия
по профилактике и лечению пролежней
регламентированы ОСТом «Протокол
ведения больных. Пролежни» и утверждены
приказом МЗ РФ № 123 от 17.04.02 г.
Медицинская
сестра должна ежедневно осматривать
больного, при выявлении малейших
признаков формирования пролежней
сообщить врачу. Во многих клиниках
широкое распространение получили
одноразовые предметы ухода за больными
и средства ухода за кожей. Хорошо
обезжиривают кожу, разбавленная 1:1 смесь
40% этилового спирта с шампунем. При
обтирании обращают внимание на складки
кожи, особенно у тучных людей. Больных
с нарушением функций органов малого
таза, а также длительное время находящимся
на постельном режиме следует подмывать
не реже двух раз в день. Наиболее известной
является система одноразовой санитарной
гигиены EURON,
включающая различные прокладки с
поглощающими слоями разной степени
впитываемости; целлюлозные простыни,
не образующие складок; влажные
бактерицидные салфетки и др.
Профилактика
пролежней
С целью профилактики
пролежней необходимо:
. исключить наличие
на постели крошек, складок; длительный
контакт кожи с мокрым бельем;
. постельное белье
должно быть без рубцов, заплаток, пуговиц;
. область спины,
крестца 1-2 раза в день следует протирать
камфорным или салициловым спиртом;
. необходимо
подкладывать под костные выступы
резиновые круги, обернутые негрубой
тканью, ватно-марлевые и поролоновые
подушки, валики и др. При длительном
нахождении больного в кресле-каталке
или инвалидной коляске поролоновые или
другие прокладки подкладывают под
ягодицы, спину и стопы больного. Лучше
всего использовать функциональные
кровати, и специальные поролоновые или
противопролежневые матрацы, наполненные
водой, воздухом или гелием;
. несколько раз
в день (желательно каждые 2 часа) необходимо
переворачивать больного, менять положение
тела (на одном, другом боку, положение
ФАУЛЕРА с упором для ног и др.); для
перемены положения тела больного нельзя
сдвигать – только приподнимать,
перекатывать и т. д.;
. при поворотах
больного кожные покровы в местах
возможного формирования пролежней
нетравматично массируют, при мытье кожи
исключают трение кусковым мылом;
используют только жидкое мыло; если
кожа сухая ее смазывают защитными
кремами или мазями (например, мазью
«ПАНТЕТОЛ»); при избыточно влажной коже
последнюю протирают мягкой салфеткой,
обрабатывают препаратами типа «БЕПАНТЕН»,
«ВАЗА-ПЕНА»;
. при недержании
мочи и кала использовать эффективные
моче- и калоприемники, впитывающие
прокладки, простыни, памперсы и др.;
. обучать
родственников правилам ухода за больным,
обучать пациента технике изменения
положения тела, в том числе с использованием
технических приемов и специальных
вспомогательных средств.
При первых
признаках пролежней: 1-2 раза в день
смазывать места покраснения камфорным
спиртом, разрезанным пополам лимоном,
спиртовым раствором бриллиантового
зеленого, 5-10% раствором марганцовокислого
калия, проводить кварцевание.
При развитии
пролежня – его обрабатывают 0,5% раствором
калия перманганата. При присоединении
инфекции рану обрабатывают антисептическими
препаратами, в том числе мазевыми;
ферментами; веществами, стимулирующими
репаративные процессы (СОЛКОСЕРИЛ,
АЦЕРБИН, ИРУКСОЛ, АРГОСУЛЬФАН, БЕПАНТЕН
ПЛЮС, БАКТРОБАН и др.). Хорошо зарекомендовало
себя использование раствора или геля
цинка гиалуроната (куриозин). Препарат
обладает обезболивающим, антибактериальным
эффектами, стимулирует процессы
заживления, предотвращает присыхание
перевязочного материала и травмирование
грануляций. При выраженном компоненте
показана хирургическая некрэктомия.
При наличии обильного гнойного отделяемого
и снижении репаративных процессов могут
быть использованы углеродные сорбционные
повязки (КАРБОНИКУС С» и др.). При грамотно
проведенных лечебных мероприятиях
пролежень заживает вторичным натяжением.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
14.05.20152.55 Mб81otvety_na_ekz_bilety_po_anatomii.doc
- #
Источник

