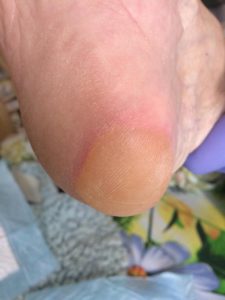
Пролежни в мочевом пузыре и лечение

Осложнения нейрогенного мочевого пузыря
Нейрогенные нарушения мочеиспускания значительно снижают качество жизни.
Необходимость вставать в туалет ночью не дает нормально выспаться. Учащенное мочеиспускание в дневное время, неспособность сдерживать позыв, подтекание или недержание мочи на фоне сильного позыва существенно ограничивают повседневную активность, мешают работе и личной жизни. Становятся невозможными длительные поездки и прогулки, походы в театр, на концерты и т.д. Все это приводит к депрессии, ухудшающей течение основного неврологического заболевания и усугубляющей симптомы нижних мочевых путей.
Нейрогенные нарушения мочеиспускания при отсутствии правильного лечения ведут к тяжелым осложнениям со стороны верхних мочевых путей.
Наименьшую опасность в плане осложнений представляет гиперактивный мочевой пузырь без нарушения оттока мочи. Он сильно мешает жизни, но не сокращает ее продолжительность.
Наибольшую опасность представляют варианты нейрогенных расстройств, при которых гиперактивность детрузора сочетается с нарушением опорожнения мочевого пузыря (детрузорно-сфинктерной диссинергией). В таких случаях во время мочеиспускания давление внутри мочевого пузыря становится очень высоким, и моча, которая не может выйти наружу через спазмированный сфинктер, поднимается вверх по мочеточникам. Это пузырно-мочеточниковый рефлюкс, который приводит к поражению почек. Развивается уретерогидронефроз, ткань почки истончается, появляется почечная недостаточность.
Наличие остаточной мочи в пузыре всегда сопровождается инфекцией мочевыводящих путей, проявляющейся циститом (воспалением самого мочевого пузыря) и восходящим пиелонефритом (воспалением почек). Из-за гиперактивности мочевого пузыря и пузырно-мочеточникового рефлюкса пиелонефрит у больных с нейрогенными
расстройствами мочеиспускания, как правило, имеет тяжелое течение и высокий риск развития урологического сепсиса.
У мужчин простатит также может являться осложнением нейрогенных расстройств мочеиспускания.
В инфицированной остаточной моче легко образуются камни, которые требуют хирургического лечения.
Затрудненное мочеиспускание ведет к появлению выпячиваний стенки мочевого пузыря (дивертикулов), размер которых может достигать размеров самого мочевого пузыря. В дивертикулах также могут формироваться камни и опухоли.
Стадии уретерогидронефроза.
Дивертикулы.
В отдельную группу можно выделить осложнения, связанные с длительным присутствием в мочевом пузыре постоянного уретрального катетера или цистостомы.
Постоянный уреральный катетер Фолея (с баллоном, который раздувается в мочевом пузыре) — метод, грозящий наибольшим количеством осложнений.
Бактерии формируют на поверхности катетера колонию, называемую биопленкой. Особая организация этой колонии делает микроорганизмы устойчивыми к действию антибактериальных препаратов. Справиться с инфекцией в мочевыводящих путях оказывается практически нереально.
Постоянно присутствующий в мочевом пузыре баллон катетера травмирует слизистую, что приводит к развитию рака мочевого пузыря.
Моча по катетеру оттекает непрерывно, следовательно, мочевой пузырь постоянно пустой, что со временем вызывает его сморщивание. Известны случаи, когда пузырь уменьшался до размеров баллона уретрального катетера (20 мл). Сморщивание пузыря делает невозможным восстановление нормального мочеиспускания в будущем.
Другой вариант отведения мочи — цистостома. Это тот же катетер Фолея с баллоном, только установленный в мочевой пузырь через переднюю брюшную стенку. Это способ является более безопасным. Так как площадь контакта инородного тела (катетера) со слизистой меньше, инфекционные сложнения возникают реже. Не будет пролежней в мочеиспускательном канале. Однако риск сморщивания мочевого пузыря и развития рака также высок, как при использовании постоянного катетера, установленного в уретру.
Периодическая катетеризация также имеет свои осложнения. Есть риск формирования стриктуры уретры (рубцового сужения) вследствие травматизации мочеиспускательного канала при катетеризации. Образование стриктуры ничем не угрожает жизни и легко лечится путем эндоскопического рассечения рубцовой ткани. Использование лубрикантов и бережное введение катетера позволит избежать таких проблем.
Также существует риск инфекционных осложнений, но он несравненно ниже, чем при использовании постоянного уретрального катетера или цистостомы. Когда нет постоянного инородного тела в мочевых путях, с инфекцией легче бороться. Соблюдение техники введения катетера и применение антисептика для обработки рук и половых органов позволит свети риск инфекционных осложнений к минимуму.
Постоянное присуствие в уретре инородного тела вызывает воспаление слизистой (уретрит) и формирование пролежней, что может потребовать выполнения пластических операций на половом члене.
Кроме того, постоянное наличие катетера в уретре или цистостома не только делают проблему заметной для окружающих, но и являются противопоказанием для прохождения некоторых реабилитационных мероприятий.
На сегодняшний день во всем цивилизованном мире в качестве основного способа выведения мочи применяется периодическая катетеризация. В рекоммендациях международных обществ по лечению нейрогенных расстройств мочеиспускания этот метод называется «золотым стандартом». В Европе внедрение данной методики у пациентов со спинальной травмой в 70-е годы XX века привело к резкому снижению смертности от урологических осложнений, такому же, как появление первого антибиотика пенициллина в 40-е. Выведение мочи одноразовыми катетерами 6-8 раз в сутки имитирует естественныий ритм мочеиспускания. Это позволяет сохранить физиологическую емкость мочевого пузыря. Отсутсвие постоянного инородного тела в мочевых путях исключает риск рака и формирования пролежней, снижает вероятность образования биопленок.
Опасность рефлекторного мочеиспускания.
Часто пациенты, перенесшие спинальную травму, используют различные приемы (постукивание по передней брюшной стенке, раздражение ануса или других триггерных зон, натуживание и т.д.) для запуска рефлекса мочеиспускания. Данный способ был бы очень хорош, если бы не три момента.
1. То, о чем мы уже говорили выше. Поскольку сфинктер мочевого пузыря, как правило, сильно зажат и не дает моче выйти наружу, то в процессе рефлекторного мочеиспускания давление в мочевом пузыре повышается до аномально высоких цифр. Моча поднимается вверх по мочеточникам в почки, что при водит к расширению верхних мочевых путей, восходящей инфекции и почечной недостаточности. В мочевом пузыре образуются дивертикулы.
2. Рефлекторное мочеиспускание у пациентов с травмой спинного мозга выше Th6 сегмента может провоцировать автономную (вегетативную) дисрефлексию — пульсирующую головную боль, беспокойство, подъем артериального давления, покраснение лица, потливость, брадикардию, спастику и др. Эпизод вегетативной дисрефлексии вследствие значительного подъема артериального давления может представлять угрозу жизни.
3. Мочевой пузырь при рефлекторном мочеиспускании может не опорожняться полностью. Об опасностях наличия остаточной мочи мы уже говорили.
Нельзя пользоваться методом рефлекторного опорожнения мочевого пузыря без разрешания врача-нейроуролога, который выполнил вам комплексное уродинамическое исследование (КУДИ) и убедился, что давление в мочевом пузыре в момент рефлекторного мочеиспускания остается в пределах допустимых значений, что бывает крайне редко.
Автономная дисрефлексия может быть спровоцирована не только рефлекторным мочеиспусканием, но и переполнением мочевого пузыря или сопутствующей мочевой инфекцией. Подробнее об автономной дисрефлексии >>
Екатерина Филиппова
Источник
Нарушения функции мочевого пузыря чаще всего развиваются в результате травмы спинного мозга, реже при других его поражениях — рассеянном склерозе, опухолях, дискогенной миелопатии, спинной сухотке.
Основные задачи лечения при нейрогенной дисфункции мочевого пузыря
1. Снизить объем остаточной мочи и уменьшить пузырно-мочеточниковый рефлюкс с тем, чтобы предупредить гидронефроз и мочевую инфекцию.
2. Уменьшить недержание мочи.
3. Повысить функциональную емкость пузыря так, чтобы опорожнение мочевого пузыря происходило не чаще 4-6 раз в сутки.
5. Постоянной установки мочевого катетера следует по возможности избегать.
6. Мочеприемник нельзя поднимать выше уровня мочевого пузыря (иначе возможен пузырный рефлюкс). Иногда в мочеприемник добавляют дезинфицирующее вещество.
Отток мочи можно улучшить с помощью:
1) Ранней активизации больного (ходьба или перемещение с помощью кресла-каталки). 2) Частой смены положения тела. 3) Приподнимания головной части кровати.
Обильное питье уменьшает риск мочевой инфекции и камнеобразования. В отсутствие противопоказаний все больные с постоянным катетером должны пить 3-4 л в сутки.
Профилактика
1. Пролежни часто наблюдаются у больных с параличами и нарушениями чувствительности. Наиболее эффективная профилактика — регулярное изменение положения тела, в частности — поворачивание в постели. Таким образом, профилактика пролежней всецело зависит от ухода.
2. Особой защиты требуют области костных выступов (пятки, седалищные бугры, крестец). У детей с хронической гидроцефалией принимают меры против пролежней кожи головы.
3. Для профилактики пролежней используют прокладки из овчины, водяные матрасы и другие мягкие материалы. Не следует применять круглые подушечки, центральная выпуклая часть которых может вызывать ишемию кожи и способствовать развитию пролежней.
4. Кожа должна быть сухой. Особенно за этим необходимо следить у больных с недержанием мочи. В отсутствие постоянного катетера подкладывают пеленки.
5. Намокающие или потеющие участки кожи для профилактики мацерации обрабатывают смягчающими мазями (например, вазелином).
6. Необходимое условие сохранения здоровой кожи — полноценное питание.
7. При отеках кожа истончается, а ее кровоснабжение ухудшается. Для предупреждения кожных трещин необходимы профилактика и лечение отеков парализованных конечностей.
Лечение
1. Если сдавление пораженного участка кожи продолжается, то заживление пролежня невозможно и, более того, он может увеличиться. Пролежни обрабатывают физиологическим раствором или перекисью водорода, после чего осторожно удаляют некротические ткани.
2. На большие пролежни накладывают влажно-высыхающие повязки, пока не образуются свежие грануляции. Применяют также мази с литическими ферментами. Эти мази накладывают 2-3 раза в день после предварительной обработки. Ферменты используют и в виде растворов, накладывая с ними влажно-высыхающие повязки.
3. При обширных пролежнях необходима хирургическая обработка. После обработки рана должна оставаться сухой (для этого на нее накладывают марлевую или иную легкую повязку).
Инфекция обычно не является причиной изъязвления, однако при тяжелых пролежнях возможно развитие угрожающего жизни сепсиса. Местное применение антибиотиков в этом случае неэффективно.
Источник
НАРУШЕНИЕ ФУНКЦИИ КИШЕЧНИКА.
Профилактика.
Есть много способов опорожнения прямой кишки. Важнее всего привыкнуть к постоянному ритму, чтобы не приспичило по большому там, где нет туалета или некому помочь.
Если мышцы прямой кишки не действуют, лучше всего опорожнять кишечник ежедневно или каждый второй день, например, по утрам. Чаще всего используется клизма, свечи или слабительные таблетки.
Cырые или содержащие много клетчатки продукты (овощи, фрукты), а также движение способствует деятельности кишечника. Некоторым пациентам удаётся легко вызывать опорожнение.
Некоторые чувствуют, когда хочется в туалет. Тогда можно стимулировать анальное отверстие (рукой в резиновой перчатке) и происходит опорожнение. Иногда приходится вытаскивать экскременты пальцами. Наконец, можно выдавливать, задействуя мышцы живота.
НАРУШЕНИЕ ФУНКЦИЙ МОЧЕВОГО ПУЗЫРЯ.
Если сфинктер не закрывается плотно, если в мочевом пузыре бывают спазмы, то мочеиспускание происходит в любое время неконтролируемо. Спазмы пузыря можно снимать лекарствами. Но спазмы могут указывать на то, что в пузыре осталась моча, либо происходят воспалительные процессы. Спазмы верхней части таза могут помешать полностью опорожнить мочевой пузырь, но эту проблему можно решить медикаментозным или другим лечением.
Вспогательные средства — катетеры и гигиеничные пакеты.
Симптомы воспаления
Даже если не ощущается боль, обязательно нужно делать анализ мочи. Признак инфекции — мутная, издающая дурной запах, часто капающая моча, бывает с кровью; повышенная температура, усиление спазмов и чрезмерная усталость. Хронические воспаления мочевыводящих путей могут возникать из-за остатков мочи в пузыре после катетеризирования или по причине камней.
Если не лечить воспаление мочевого пузыря, то это повлияет на почки. Люди с спинно-мозговыми травмами могут избежать воспаления, употребляя большое количество жидкости; важно избегать переохлаждения.
Методы опорожнения мочевого пузыря
Если поражение выше 12 позвонка, то можно вызвать опорожнение, похлопывая ладонью по пузырю. Между спинным мозгом и мочевым пузырём остались рефлексы, которые можно провоцировать таким похлопыванием. Лёгкие удары вызывают рефлексы и мочевой пузырь опорожняется. (Этот метод иногда может оказаться действенным не сразу, но по прошествии, например, года после травмы или более).
Если рефлексов нет, то можно надавливать на живот. Хорошо, если пузырь опорожняется полностью, но сильно давить нельзя, так как есть риск выдавить мочу в почки.
Надёжный способ — самокатетеризирование. Можно быть уверенным, что пузырь освобождается каждый раз, причём уменьшается риск воспаления. Если руки и пальцы работают хорошо, можно использовать одноразовый катетер. Самокатетеризацию не обязательно выполнять стерильно. Стоит только хорошо вымыть руки.
Иногда всё же требуется операция:
Стимулятор Brindley. Но эта операция возможна только тогда, когда поражение выше Th12. Рефлексы между спинным мозгом и мочевым пузырём не должны быть нарушены; низ живота должен быть нечувстсвительным. Вводится стимулятор, заклепляя электроды на нижних нервах спинного мозга, соединяя их с небольшим радиоприёмником под кожей. Когда к приёмнику подносится передатчик, стимулируются нервы, и мочевой пузырь сокращается. Недостаток стимулятора в том, что упускается возможность использовать естественный метод, то есть похлопывание. Кроме того, у мужчин пропадает эрекция и способность к эякуляции.
Другие возможности:
Пузырь Bricker’а. Мочевыводящие каналы проводятся вместе с тонкой кишкой, и моча выталкивается через отверстие в коже в мешок снаружи.
Закрытый пузырь Брикера (Резервуар Kock’a). Мочеиспускательные каналы также вводятся в часть тонкой или толстой кишки, но эта часть кишки закрывается как пузырь. Мочеиспускание происходит путём введения катетера через отверстие в коже.
Цистопластик. (cysto-plastic) Сам мочевой пузырь разрезается и расширяется кусочком тонкой кишки. После этого пузырь не может сокращатьмя, мочеиспускание через катетер.
Протез Скотта. Сфинктер заменяется искусственным. Вокруг мочеиспускательного канала закрепляется круглая резиновая кишка. Она соединена с наполненным жидкостью насосом. При надавливании на насос жидкость выливается из резиновой кишки, кишка сплющивается и позволяет моче вытечь.
Обычно врачи не склонны имплантировать инородные тела людям с спинно-мозговыми травмами, так как могут возникнуть инфекции и трудно заметить нарушения.
ЛЕЧЕНИЕ ВОСПАЛЕНИЯ МОЧЕВОГО ПУЗЫРЯ (ЦИСТИТОВ).
Мутная моча, тёмный цвет. резкий запах сопровождают не только воспаление мочевого пузыря, но и любое воспаление.
При воспалении мочевого пузыря необходимо много пить (более 2 литров в сутки). Лучше всего пить минеральную воду. Если высокая температура держится более 2 дней, врач назначает инъекции гентамицина внутримышечно (через каждые 5 часов круглосуточно) или пенициллин; на начальной стадии воспаления — фурадонин.
При воспалении также пить: дезинфицирующий отвар листьев толокнянки (foliа uvae ursi); морковный сок, отвар ромашки, отвар из свежих корней сельдерея
(1 столовую ложку корней настаивать 4 часа в 1/2 стакана кипятка в закрытом сосуде, процедить. Пить по 1 столовой ложке 3 раза в день за полчаса до еды).
Если воспаление сопровождается недержанием, пить отвар укропа (столовую ложку семян укропа заварьть стаканом кипятка; как только закипит, снять с огня и хорошо настоять в тёплом месте. Выпить 1 стакан в день залпом).
КОМПЛИКАЦИИ.
Компликации при спинно-мозговых травмах бывают двух видов: компликации в двигательном аппарате и компликации в костях.
Трудно точно установить, когда возникают компликации. Но есть определённые симптомы, на которые следует обратить внимание.
Любая мышца может быть перегружена, если её использовать односторонне либо неправильно. Об этом говорят боли и ослабление мышц. В этом случае следует уменьшить мышечную нагрузку.
Нарушение в двигательном аппарате возникает потому, что частично парализованная мышца принуждена работать так, как «раньше». Это значит, что мышца чрезмерно и постоянно перегружается, поэтому особенно тетраплегикам следует об этом подумать: у тетраплегиков остаётся в распоряжении минимум мышц, которым приходится обслуживать всё тело.
Находиться без движения вообще опасно ввиду угрозы образования контрактур. При образовании контрактур происходят изменения внутри сустава. Поэтому и контрактуры и боли — сигналы серьёзной опасности. Наибольшая перегрузка приходится на плечевой сустав. Однообразность и ограниченность движений может привести к остеоартрозу. Плечи должны работать, но не на пределе. Когда рука двигается вверх-вниз, либо поднимает что-либо тяжёлое, возникает риск повредить сухожилие. Если нагрузка вызывает боли, значит она чрезмерная. Наилучший способ избежать перегрузки — чередовать действия с перерывом.
Самая большая нагрузка — по 14-16 часов проводить в коляске. Поэтому нужно обртить внимание, насколько удобно сидение. Проверить: достаточно ли глубоко сидишь, находится ли таз в горизонтальном положении, находятся ли ноги в естественном положении и равномерно ли распределяется вес на подушке сидения. Спинка должна быть надлежащей высоты и с нужным наклоном, подлокотники — удобно закреплёнными.
Кроме того, следует обратить внимание, насколько затруднительно пересаживаться; соответствует ли высота рабочего места, сложно ли поместить коляску в автомобиль — какова причина чрезмерной нагрузки? В конце концов, обратитесь к кинезиотерапевту.
Другой тип компликации — компликации в костях. Физическая нагрузка имеет большое значение для сохранения крепости костей. Два важнных фактора — работа мышц и вес. Если мышцы не работают, остаётся очень важным давать нагрузку стоя, чтобы предотвратить разрушение тканей костей. Лучше всего, чтобы эта нагрузка распределялась толчками: перенос веса с ноги на ногу — упражнение «ходьбы». Нужно начинать такую нагрузку как можно скорее, в первые же 6 — 9 месяцев спустя после травмы, и продолжать тренероваться, чтобы кости не стали хрупкими.
ПРОЛЕЖНИ.
Человеку со спинно-мозговой травмой трудно избежать пролежней. Обычно они возникают уже в больнице. Причина тому — невозможность контролировать температуру тела, кровообращение и чувствительность. На начальном этапе после травмы пациент ещё не знает своего тела и не может сознательно контролировать ситуации, благоприятствующие развитию пролежней. Обязательно следует обратить внимание на локти, колени, копчик, пятки, позвоночник, то есть на все места, где кости выступают наружу.
Профилактика пролежней
Пролежни возникают по трём причинам:
— от постоянного давления,
— от теплоты и влажности,
— от потовыделения.
Находясь на одном месте, необходимо постоянно менять центр тяжести: если пациент лежит в кровати, то переворачиваться, если сидит в кресле — подтягиваться на руках.
Лежать надо на специальных матрасах (из семян льна, гречневой шелухи, сена). Как можно больше подушек разного размера из этих материалов использовать, чтобы позы пациента были разнообразными и удобными. Если пациент лежит на боку, одну из таких подушечек класть между колен. Места которые много потеют, посыпать детской присыпкой, пудрой и т.д.
Также используются водяные и надувные матрасы. Водяной матрас удобен, но с него трудно вставать и переворачиваться. Кроме того использование этих матрасов создаёт угрозу образования контрактур.
Если вы много сидите, то рекомендуется сшить матрас, который облегает тело и пропускает воздух. На нём можно сидеть в автомобиле, брать на работу. Для коляски тоже должна быть подушка, пропускающая воздух.
Каждый вечер перед сном нужно осматривать тело, и смазывать места, где могут образоваться пролежни, например, камфорным спиртом, затем касторовым маслом, посыпать присыпкой или крахмалом. Ещё можно использовать крем, содержащий алоэ либо коллоидное серебро.
Как проверить пролежень
Если место на коже покраснело, следует слегка надавить на него. Если белый отпечаток на коже через некоторое время исчезает, значит, кожа не повреждена. Если отпечатка нет, то ткань омертвела. Ни в коем случае нельзя давить на неё, лежать и сидеть на этом участке кожи.
Лечение пролежней
Ни в коем слечае не лечите пролежни зелёнкой! Рана затянется, но под кожей будет происходить гниение.
Как только слезает мёртвая кожа, ранка покрывается белым налётом, который не нужно снимать, особенно спиртом или перекисью водорода. Следует дезинфицировать рану мягким раствором: фурацилин, отвар ромашки, ноготков.
При наличии гноя накладывать компрессы с раствором поваренной соли (физиологический раствор). Применять гидроколлоидные пластыри (типа Granuflex), высасывающие гной мази, прикладывать листья алоэ.
Из практики одними из наиболее эффективных считаются средства фирмы Bristol Myers Squibb: пластыри Bordered Granuflex, DuoDERM, мазь Granuflex, гель Granugel и др.
Применение пластыря Granuflex:
Granuflex можно держать на ране до семи дней, однако на начальном этапе заживления, когда рана очищается, пластырь нужно менять чаще, а в индивидуальных случаях даже каждый день.
Перед тем как наклеить пластырь, его следует погреть между ладоней — он будет эластичнее и легче приклеится.
После 2 — 3 применений пластыря рана может увеличиться, так как пластырь удаляет омертвевшие клетки.
Если пролежень глубже, чем 0,5 см., применяется паста Granuflex или гель Granugel: рана заполняется пастой или гелем, сверху накладывается пластырь.
Края раны можно смазывать цинковой пастой и выбрать пластырь больших размеров.
Если из-под пластыря вытекает эксудат, очевидно, что пластырь нужно менять.
Рана постоянно должна находиться во влажной среде, пока не сойдёт гной. Когда рана очиститься, следует дать ей засохнуть. Чистую рану можно смазывать неразбавленным пихтовым маслом. Для подсыхания можно применять зелёнку, йод. Рану постоянно вентелировать, держать на свежем воздухе.
Рецепт от пролежней ламы В.Востокова.
Постное масло налить в бутылку и поставить в кастрюлю с водой. Воды налить до уровня горлышка. Масло кипятить 1 час. Бутылка должна быть открыта. Этим маслом смазывать больные места. Ещё пролежни можно смазывать пихтовым маслом, добавляя в него детский крем.
Озонатор
Заслуживает внимания прибор «озонатор», выпускаемый и распространяемый венгерской фирмой BIONET. Помимо других путей использования, он неплохо показал себя на лечении пролежней и послеоперационных ран. При применении озонатора воздух насыщается отрицательно заряженными ионами, что помогает заживлению. Необходимо расположить озонатор на расстоянии примерно 15 см. от открытой раны и направить на неё поток озона. Обрабатывать рану озонатором можно несколько часов в сутки, например, во время сна. Продолжительное воздействие обогащённого озоном воздуха оказывает бактерицидное действие, способствует снабжению тканей кислородом, уменьшает застойные явления в тканях и ускоряет заживление пролежней.
Для лечения пролежней эффективно применение лазера, можно использовать кварцевую лампу.
Если рана дошла до кости, требуется хирургическое вмешательство, в некоторых случаях пересадка кожи.
Лечение пролежней может занять несколько месяцев. Чтобы сидеть и лежать, нужно свернуть из ваты и бинта круглую баранку, с отверстием диаметра раны, и подкладывать её под пролежень, чтобы избежать давления на него.
Если пролежни не лечить, гниение кожи может распространиться на мышцы, сухожилия и кости, вызвать заражение крови и в итоге привести к летальному исходу.
CУДОРОГИ. СПАЗМЫ.
Физиология.
Параплегия и тетраплегия часто сопровождается судорогами — невольными движениями парализованных мышц. Их вызывают внезапно возникающие сокращения мышц. Хотя связь с головным мозгом нарушена, тело ниже поражения посылает сигналы в спинной мозг, который рефлективно отвечает мышечными сокращениями. Возрастает активность так называемых рефлексных дуг спинного мозга, то есть раздражение распространяется ещё быстрее, поскольку в результате поражения нарушается передача из головного мозга ослабляющих импульсов.
Интенсивность судорог у всех людей разная. Если поражены нижние позвонки поясничного отдела, и возникает т.н. вялый паралич, то судорог не наблюдается.
Лёгкие судороги нередко могут помогать выполнять обычные ежедневные манипуляции: одеваться, перемещаться с кровати на стул или переворачиваться в кровати.
Из-за сильных судорог может возникнуть большое мышечное напряжение, часто осложняющее или мешающее выполнению ежедневных движений. Кроме того это напряжение может вызвать боли во время сна и отдыха.
Иногда наряду с судорогами возникают спазмы, являющиеся уже компликациями. Спазмы — тоже невольные сокращения мышц, но они более продолжительны и вызывают более резкие, внезапные движения. Часто путают понятия спазмов и судорог. Большинство употребляет слово «спазмы», хотя речь идёт только о судорогах.
Возникновение судорог и спазмов может быть обусловлено как физическими, так и психическими факторами, такими как стресс, усталость, боль, язвы, инфекции мочевыводящих путей, жара, холод, менструация, передвижение по неровной поверхности или просто перемена положения ног или всего тела.
Излечиться от судорог можно самостоятельно или при помощи кинезиотерапевта. Если судороги мешают или осложняют ежедневную деятельность, то можно прибегнуть к медикаментозным средствам или электростимуляции.
Профилактика
Постоянные судороги могут держать ноги исё время в одном положении, что увеличивает риск возникновения контрактур (например, неразгибаемые колени). Чтобы избежать этого, необходимо делать РАСТЯЖКУ, желательно по нескольку раз в день. Ниже — схема растяжки В.Дикуля. Кроме того, Дикуль предлагает свой рецепт НАСТОЙКИ для уменьшения спастики.
Кроме того, обычно медики предлагают медикаменты (например, баклофен), однако нет единого мнения по поводу побочных действий. В любом случае, не следует пренебрегать лекарством, если судороги создают проблемы.
Источник