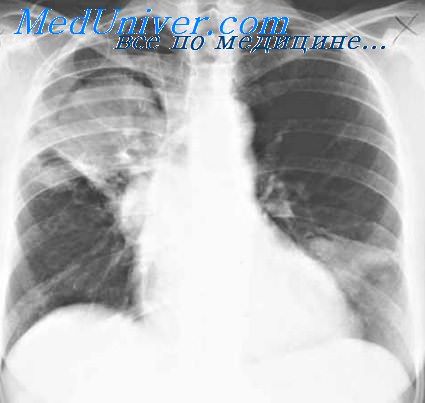
Ранний признак пневмонии у новорожденных
Редактор
Анна Сандалова
Пульмонолог, врач высшей категории
Неразвитый иммунитет и физиологические особенности системы дыхания грудничков способствуют быстрому развитию заболевания и чреваты появлением осложнений.
Возникает пневмония при проникновении в организм ребенка возбудителя – бактерии, вируса, грибка или паразитического микроорганизма. Может развиваться как осложнение затяжного ОРВИ.
В нашей статье мы делаем акцент на симптоматику у новорожденных и грудных детей в возрасте до 6 месяцев.
Первые признаки: как раньше распознать?
Выявление пневмонии на ранних этапах упрощает лечение, предотвращает многие осложнения и улучшает прогноз. Как распознать первые признаки и не пропустить начало болезни? Самые первые симптомы не всегда явно указывают на пневмонию, но должны заставить родителей насторожиться и обратиться к врачу.
Как проявляется пневмония у грудничка на начальном этапе:
- долгая ОРВИ с затрудненным носовым дыханием;
- присоединение кашля (очень редко у детей до 3 месяцев);
- подъем температуры после снижения при простуде;
- снижение аппетита, отказ от груди;
- частые срыгивания, кишечное расстройство (особенно часто встречается при инфицировании клебсиеллой);
- вялость, слабость;
- потливость во время сна;
- нарушения сна;
- беспокойность, плаксивость;
- устойчивый подъем температуры выше 38°С или ее снижение менее 35,5°С.
С учетом очень быстрого прогрессирования болезни и стремительных ухудшений у детей до 6 месяцев, обращение к врачу должно быть максимально быстрым. Вовремя выявленная болезнь и начатое соответствующее лечение позволит избежать возможных осложнений.
Симптомы
Распознать болезнь у грудных детей, особенно новорожденных, не всегда удается вовремя – начальные симптомы можно спутать с кишечной инфекцией и непроходимостью пищевода. Быстрая прогрессия болезни приводит к тому, что явные характерные симптомы заметны, когда пневмония уже вовсю прогрессирует.
Типичные признаки пневмонии у новорожденных:
- высокая (выше 38°С) температура;
- нарушение ритма и глубины вдохов (одышка, поверхностное дыхание);
- сонливость или бессонница;
- вялость;
- нарушение или отсутствие стандартных рефлексов (у новорожденных);
- кряхтящие звуки при дыхании;
- бледность;
- цианоз (посинение или посерение кожи, ногтей, носогубного треугольника);
- частые срыгивания, рвота;
- ухудшение аппетита, отказ от груди (еды, воды);
- втяжение ребер при вдохе.
Чем младше и слабее ребенок, тем быстрее развивается картина прогрессирующего заболевания. В тяжелых случаях и при стремительном течении болезни могут появиться:
- судороги на фоне высокой температуры (фебрильные);
- дыхательная недостаточность (вдохи до 70 и более раз в минуту, захлебывание при вдохе);
- потеря сознания;
- апноэ (остановки дыхания);
- пенистые выделения изо рта.
При появлении симптомов пневмонии необходимо срочно вызвать врача или бригаду скорой помощи (при повышении температуры до 39°С и выше или присутствии любого из тяжелых симптомов).
При наличии отяжеляющих симптомов для дальнейшей диагностики и лечения ребенка срочно помещают в стационар.
Важно! При появлении признаков пневмонии у ребенка до 4 месяцев, подъеме температуры, появлении судорог и признаков дыхательной недостаточности, ухудшении состояния ночью, НЕ ПЫТАЙТЕСЬ справиться с этим самостоятельно или дождаться утра. Сразу вызывайте скорую! Промедление может стоить жизни ребенку!
В неотягченных случаях при осмотре грудничка участковым врачом обнаруживаются такие признаки:
- учащение и обструкция дыхания (малоинформативный признак из-за схожести с обструктивным бронхитом);
- прослушивание мелкопузырчатых хрипов в пораженных участках (более специфическим признаком является их асимметричность);
- укорочение звука при перкуссии;
- при дыхании будет задействована дополнительная мускулатура грудной клетки.
Для уточнения диагноза назначаются:
- Рентгенограмма легких. Она покажет наличие пневмонии и характер поражения тканей, на сегодня – самый информативный метод.
- Общий анализ крови. Повышение СОЭ, лейкоцитов и нейтрофилов говорит о наличии в организме воспаления и может указывать на воспаление легких;
- Исследование мазков. Бактериологические и вирусологические исследования мазков (мокроты) на выявление возбудителя.
Полезно знать! Некоторые возбудители пневмонии не вызывают лейкоцитоза, поэтому основной подтверждающий ориентир – результат рентгенограммы.
Нижнедолевая правосторонняя пневмония
Лечение подбирается по установленным протоколам, в зависимости от текущего состояния ребенка и результатов диагностики.
Возрастные особенности
Пневмония у новорожденных и у более старших грудничков проявляется с некоторыми различиями, зависящими от возраста, особенностей развития и формы заболевания.
У грудных детей пневмония, кроме приобретенной, может быть врожденной и внутриутробной. Тогда ребенок рождается с признаками уже прогрессирующего заболевания.
Отличительные симптомы пневмонии при рождении:
- слабость или отсутствие основных рефлексов;
- признаки асфиксии и гипоксии;
- резко сниженная или повышенная температура;
- слабый крик или его отсутствие;
- синий или серый цвет кожи;
- неполное раскрытие легких (часто у недоношенных);
- возможно наличие участков ателектазов.
Месячный ребенок, как и остальные, заражается извне. Его дыхательная система еще совсем слаба неразвита в полной мере, поэтому такие симптомы болезни, как кашель, не могут проявиться.
Особенности проявлений пневмонии у детей 1 месяца:
- одышка до 70 вдохов в минуту (в норме не более 40, одышка у более старших – 50 и более вдохов);
- может отсутствовать повышение температуры;
- часто отсутствие потливости из-за неразвитой терморегуляции;
- часто встречается гипотермия (менее 35,5°С);
- склонность к аспирации рвотными массами или избытками слизи при ОРВИ;
- стремительное ухудшение состояние и развитие тяжелых симптомов (гипоксия, апноэ, токсикозы);
- сопровождающие кишечные расстройства (часто при крупозной и интерстициальной формах);
- обезвоживание.
Искусственная вентиляция легких при гипоксии
Дети в возрасте от 4 месяцев до 6 месяцев обладают более совершенной иммунной реакцией и рефлексами, потому проявления воспаления легких более яркие и типичные.
Особенности симптоматики:
- более частая гипертермическая реакция;
- снижение вероятности аспирации;
- более частое проявление кашля как основного симптома.
Бывает ли без температуры и кашля?
В самом младшем возрасте (0-2 месяцев) и при предшествующем лечении осложненного ОРВИ антибиотиками пневмония может манифестировать без повышения температуры, особенно у недоношенных детей. Незрелый организм не всегда готов адекватно ответить на вторжение возбудителя.
Опасность этого состояния в том, что болезнь может быть принята за обычное ОРВИ и лечиться родителями самостоятельно, что чревато осложнениями и даже летальным исходом.
Кашель также не всегда сопровождает пневмонию. При недостаточности иммунитета и нарушениях (или возрастного недоразвития) кашлевого рефлекса, особенно у детей до 1 месяца и новорожденных, он может отсутствовать.
Важно не упускать самые неспецифические и мало выраженные симптомы – утомляемость, нарушения сна и аппетита, вялость, бледность и другие – для своевременного распознавания болезни и своевременной диагностики.
Важно! Даже если замеченные симптомы кажутся незначительными – обязательно следует рассказать о них врачу! Лучше перестраховаться, чем упустить время!
Дыхательные расстройства
Расстройства дыхания могут быть как причинами, так и последствиями пневмонии. В качестве причин выступают дыхательные расстройства у недоношенных, ослабленных детей, рожденных от матерей с аутоиммунными заболеваниями или после Кесарева сечения, а также последствия родовых травм, асфиксии, гипоксии и осложненных родов.
Дефицит сурфактанта
К основным дыхательным расстройствам относят:
- незрелость центра контроля дыхания;
- неполное раскрытие легких;
- незрелость механизма выработки сурфактанта;
- ателектазирование (спадание альвеол);
- аспирация;
- отек легких;
- кровоизлияния;
- органические изменения ткани легких.
Эти изменения могут быть как причинами, так и последствиями (осложнениями) пневмонии.
Первые признаки дыхательных расстройств:
- появление учащенного дыхания не высокой глубины – более 100 вдохов в в минуту;
- раздувание крыльев носа и синхронное движение головой;
- ускоренный ритм сердечных сокращений;
- приглушенные сердечные тоны при прослушивании.
Комаровский о проявлениях болезни у новорожденных
Доктор Комаровский обращает внимание родителей на отличительные признаки воспаления легких, позволяющие заподозрить пневмонию и не спутать ее с ОРЗ.
Специфические факторы:
- если ОРЗ длится 7 дней и более;
- бледность при ОРЗ;
- одышка;
- доминирование кашля.
Полезное видео
Приводим видео с доктором Комаровским, где он рассказывает о специфических симптомах болезни у младенцев:
Заключение
Пневмония в младенческом возрасте – грозное и опасное заболевание с высоким уровнем осложнений. Вовремя поставленный диагноз и начатое правильное лечение сводят к минимуму опасность последствий. При малейшем подозрении на пневмонию у вашего грудного ребенка следует немедленно обращаться к специалистам для диагностики, не полагаясь на собственные силы.
Источник
Ребенок с назальным катетером (фото)
Пневмония представляет собой воспалительный процесс, захватывающий ткани легкого, который возникает самостоятельно или, как осложнение вирусно-инфекционных заболеваний носоглотки и дыхательных путей. Пневмония у недоношенных новорожденных – это инфекционное заболевание бактериальной, вирусной, грибковой, паразитарной природы. Часто воспаление легких у таких малышей возникает на фоне аспирации околоплодной жидкостью в процессе родоразрешения.
Виды пневмоний у недоношенных детей
Недоношенный ребенок в кувезе
В зависимости от того, при каких обстоятельствах и в какое время в легкие ребенка попал инфекционный возбудитель, выделяют несколько видов пневмоний, о которых нагляднее представлено в таблице.
Вид пневмонииЧем характеризуется патология?Трансплацентарная врожденнаяВозбудитель инфекции попадает в организм ребенка от матери черед плаценту. Как правило, это следствие и проявление таких инфекций, как токсоплазмоз, микоплазмоз, цитомегаловирус, вирус простого герпеса, краснуха, листериозАнтенатальная внутриутробнаяВозбудитель инфекции попадает в легкие плода из околоплодной жидкостиИнтранатальная внутриутробнаяВозбудитель инфекции попадает в организм ребенка при прохождении его по инфицированным родовым путям матери. Развитию интранатальной пневмонии у недоношенных детей способствуют грибки рода Кандида, клебсиеллы, вирусы герпеса, цитомегаловирусПостнатальнаяИнфицирование ребенка происходит непосредственно сразу после рождения или во время пребывания в роддоме, например, при проведении ИВЛ, в отделении патологии новорожденных
Определение вида пневмонии у недоношенных детей
При трансплацентарном и интранатальном инфицировании у малыша развивается врожденная пневмония, чаще всего обусловленная преждевременным проколом плодного пузыря или длительными родами раньше положенного срока.
Паразитарные пневмонии у новорожденных вызываются в большинстве случаев пневмоцистами – малотоксичным для взрослого человека паразитом, но опасным для жизни грудничков, особенно недоношенных. Опасность для детей представляют работники родильного дома, в частности отделений для недоношенных новорожденных, которые заражены пневмоцистами или являются носителями этого паразита. В свою очередь, заражение взрослых пневмоцистами происходит от морских свинок, собак, кошек.
Грибковые пневмонии вызываются чаще всего грибками рода Кандида и встречаются преимущественно у детей, рожденных намного раньше положенного срока.
Развитию этой пневмонии у новорожденных недоношенных способствует антибиотикотерапия, которую назначают всем малышам, родившимся раньше срока. Также инфицирование ребенка грибками Кандида может произойти в процессе родов, когда малыш проходит по родовым путям матери с не пролеченной молочницей.
Кто в группе риска: предрасполагающие факторы к развитию пневмонии
Женщина с ребенком на руках
Выделяют ряд факторов, которые провоцируют развитие воспаления легких у недоношенных новорожденных детей, к ним относятся:
- неблагоприятное течение беременности у матери, сопровождающееся анемией, гипертензией, гестозом, на фоне которых плод страдает от хронической гипоксии;
- хронические инфекции у матери – при поражении мочеполового тракта беременной женщины возрастает риск инфицирования ребенка в родах, при поражении носоглотки и дыхательных путей беременной – к постнатальному инфицированию новорожденного;
- длительное нахождение плода в матке без околоплодной жидкости;
- родоразрешение женщины посредством кесарева сечения;
- асфиксия (удушье) новорожденного с аспирацией (попаданием в дыхательные пути околоплодной жидкости, слизи);
- врожденные пороки развития легких;
- антенатальное поражение тканей головного мозга;
- недоношенность и задержка внутриутробного развития плода на фоне неблагоприятного течения беременности и повреждений головного мозга у ребенка в родах;
- проведение реанимационных мероприятий ребенку после рождения – ИВЛ, интубация трахеи, катетеризация сосудов пуповины;
- неблагоприятные условия содержания новорожденных и массовое инфицирование детей в отделении новорожденных;
- плохой уход за ребенком – переохлаждение, перегрев, отсутствие проветривания и влажной уборки в помещении, где находится новорожденный.
Пневмония у недоношенных новорожденных детей: этиология и патогенез
Как развивается пневмония у недоношенных детей
Механизм развития пневмонии у недоношенных новорожденных детей разделяется на несколько основных моментов:
- внутриутробная инфекция.
- Аспирация.
- Незрелость органов дыхания, нарушение легочного кровотока.
- ОРВИ.
Главенствующая роль в развитии воспалительного процесса в легких у недоношенных новорожденных в первые 7-10 дней жизни принадлежит местным изменениям в структуре легких, в частности неполному расправлению альвеол, образованию ателектаз из-за незрелого суфрактанта, нарушению вентиляции легких. Эти факторы в совокупности создают благоприятные условия для размножения болезнетворных бактерий и сами по себе способствуют развитию воспаления.
По мере развития патологического процесса в легких у новорожденного стремительно прогрессирует дыхательная недостаточность, которая влечет за собой гипоксию, ацидоз и гиперкапнию. Кислородное голодание тканей вызвано не только легочными изменениями, но и нарушениями гемодинамики (кровотока). При пневмониях, вызванных грамотрицательной микрофлорой явления интоксикации организма будут намного более выраженными, чем признаки дыхательной недостаточности.
Так как головной мозг чрезвычайно чувствителен к явлениям гипоксии и интоксикации, то расстройства в работе ЦНС являются неизменными сопутствующими факторами при пневмонии у недоношенных новорожденных детей. При внутриутробном воспалении легких поражение головного мозга настолько выражено, что у ребенка наблюдаются признаки торможения ЦНС, что сопровождается вялостью, апатией, адинамией, снижением мышечного тонуса, снижением рефлексов или их полным отсутствием.
В свою очередь, нарушение в работе ЦНС приводит к уменьшению глубины вдоха, расстройствам ритма дыхания – у ребенка возникают приступы апноэ (кратковременной остановки дыхания), дыхание Чейна-Стокса и другие патологии. Если новорожденному не будет оказана своевременная и адекватная медицинская помощь, то у него развивается отек мозга и кровоизлияние.
Как проявляется пневмония у недоношенных детей: первые симптомы
Вялость ребенка
Одной из главных особенностей пневмонии у недоношенных новорожденных детей является большая продолжительность острого периода болезни, необходимость в длительной реабилитации и высокий риск развития критических, угрожающих жизни состояний.
Важно! Первым, на что должна обратить пристальное внимание мама, является то, что новорожденный много и долго спит, разбудить его сложно, сосание вялое и сам малыш заторможен.
Беспокойство и плач новорожденного
Пневмония у недоношенного ребенка проявляется обычно на 2-3 сутки жизни, в некоторых случаях к концу первой недели, выражается заболевание следующими симптомами:
- кожа ребенка бледная;
- сосание груди или бутылочки вялое – часто ребенок засыпает во время кормления или делает пару ленивых сосательных движений;
- во время плача и кормления появляется выраженная синюшность носогубного треугольника;
- заторможенность и вялость ребенка;
- снижение температуры тела – это отличительная особенность пневмоний у недоношенных детей, тогда, как у малышей дошкольного возраста заболевание часто протекает с фебрильной температурой тела;
- учащенное дыхание, при котором хорошо заметно раздувание крыльев носа;
- приступы кратковременной остановки дыхания (апноэ) – чаще всего во время сна или плача;
- при дыхании можно видеть, как втягиваются межреберные промежутки, и западает яремная ямка.
Синюшность носогубного треугольника
Кроме этого у ребенка может резко увеличиться масса тела в результате внутренних отеков. По мере прогрессирования воспалительного процесса нарастают признаки дыхательной и сердечной недостаточности, что сопровождается выделение пены розового цвета изо рта.
Важно! Пена розового цвета изо рта ребенка свидетельствует о том, что начался отек легких и, если вовремя не оказать новорожденному помощь, может наступить летальный исход.
Пневмоцистная пневмония: симптомы
Признаки пневмонии у новорожденного
Пневмоцистная пневмония в неонатальном периоде диагностируется в основном у недоношенных детей, доношенные малыши болеют ею только при наличии наследственных тяжелых заболеваний или иммунодефиците. Возбудителем инфекции является пневмоциста Карини, которая передается воздушно-капельным путем.
Чаще всего инфицирование недоношенного ребенка происходит от персонала роддома, которые являются носителем пневмоцист и могут даже не догадываться об этом.
Инкубационный период данного вида пневмонии обычно составляет от 1 недели до 1 месяца. Клиническая картина протекает в 2 стадии:
Стадия заболевания и ее продолжительностьКлинические признакиПервая – длительность составляет 1-2 недели от начала заболеванияРебенок вяло сосет грудь, плохо набирает массу тела, при плаче наблюдается умеренная одышка, присутствует небольшое покашливание, частый стулВторая – развивается на 2-4 неделях от начала заболеванияУ ребенка появляется резко выраженная одышка (ЧДД до 140 дыханий в минуту), мучительный приступообразный кашель, постепенно прогрессирует дыхательная недостаточность – изменяется цвет кожных покровов, нарастает цианоз кожи, увеличивается в размерах печень. Температура тела ребенка, как правило, остается в пределах нормы, хрипы в легких при аускультации незначительные или отсутствуют
При отсутствии квалифицированного лечения на первых стадиях развития пневмоцистной пневмонии у ребенка развиваются изменения в структуре легочной ткани, в результате которых грудничок в скором времени погибает.
Диагностика заболевания
Врожденная пневмония у недоношенных детей диагностируется на основании данных анамнеза, клинических симптомов, анализов и рентгенологического исследования. Рентген занимает едва ли не основное место в диагностике заболевания и помогает дифференцировать пневмонию у грудничка с пневмопатиями, врожденными аномалиями развития легких, пороками сердца, диафрагмальной грыжей, травмами ЦНС.
При аускультации младенца врач слышит мелкопузырчатые хрипы в легких и крепитацию над очагом воспаления. При прослушивании сердца слышны приглушенные тоны и тахикардия. Температура тела ребенка остается в пределах нормы или снижается.
В анализах крови выявляют снижение уровня гемоглобина, уменьшение количества тромбоцитов, лейкоцитов, повышение С-реактивного белка. Кроме этого в обязательном порядке ребенку берут мазки из носа и зева на обнаружение вирусов с использованием иммунофлюоресцентной сыворотки и определением роста титра антител в динамике.
В некоторых случаях показано проведение бронхоскопии.
Лечение пневмонии у недоношенных новорожденных
Содержание недоношенного с пневмонией
Лечение воспаления легких у новорожденных и недоношенных детей проводится только в условиях стационара в отделение патологии, где есть палаты интенсивной терапии. Мать может находиться рядом со своим ребенком и помогать медицинскому персоналу в организации ухода и лечения грудничка. Для благоприятного прогноза и исхода заболевания к вопросу лечения подходят очень щепетильно, учитывая малейшие нюансы.
Особое внимание уделяют обеспечению нужных параметров влажности и температуры воздуха в палате, где находится больной ребенок. Недоношенных малышей, родившихся с массой тела менее 1500 г, помещают в специальный кувез с температурой воздуха в нем 34-36 градусов и влажностью не менее 60%. Ребенка одевают таким образом, чтобы одежда не стесняла его движений, и он мог свободно шевелить руками и ногами в кувезе.
Кормление новорожденного производится непосредственно в кувезе через соску или зонд, в зависимости от зрелости его пищеварительного тракта, наличия сосательного рефлекса и общей тяжести состояния ребенка. Конечно, лучшим вариантом для ребенка будет его вскармливание материнским молоком, но если по каким-то причинам это невозможно, то подбирают адаптированную молочную смесь. Как только состояние ребенка значительно улучшится, и малыш начинает хорошо прибавлять в весе мать может прикладывать новорожденного к груди по разрешению врача, постепенно вытесняя кормления через зонд или бутылочку.
Для профилактики аспирации дыхательных путей ребенка молоком или смесью после кормления его необходимо подержать столбиком или приподнять головной конец кровати и уложить малыша на бочок.
Терапия кислородом
Подача кислорода недоношенному ребенку
В зависимости от степени нарушения дыхательной функции недоношенных новорожденным малышам назначают кислородотерапию. Увлажненный оксиген подается через назальный катетер, маску, кислородную подушку, в тяжелых случаях применяется искусственная вентиляция легких.
Перед подачей кислорода ребенка его обязательно нагревают до температуры 34 градусов и увлажняют. В ходе процедуры на специальных аппаратах следят за показателями насыщения крови кислородом.
Антибактериальное лечение
Уколы антибиотиков новорожденным
Ведущее место в лечении пневмонии у недоношенных новорожденных детей занимает антибиотикотерапия.
Как правило, это препараты широкого спектра действия, проявляющие активность по отношению к грамотрицательной и грамположительной флоре:
- аминопенициллины;
- цефалоспорины;
- аминогликозиды.
Доза препарата рассчитывается индивидуально в зависимости от массы тела ребенка и степени тяжести заболевания. При выявлении грибкового пневмонии дополнительно к основному лечению назначают противогрибковые препараты – Нистатин, Дифлюзол, Дифлюкан.
При диагностировании у новорожденного ребенка пневмоцистной пневмонии наряду с антибиотиками обязательно назначаются антипаразитарные препараты, например, Фуразолидон или Метронидазол. Для полного уничтожения пневмоцист требуется 3 курса терапии с перерывами на 10 дней. Новорожденным недоношенным детям все лекарственные препараты для лечения любого вида пневмонии вводят парентеральным путем, то есть через инъекции и капельницы.
Симптоматическое и сопутствующее лечение
Пробиотики
Важно изначально поддерживать микрофлору кишечника новорожденного и способствовать заселению его молочнокислыми бактериями. Для этого наряду с антибиотиками назначают препараты из группы пробиотиков – Бифидумбактерин, Лактофильтрум, Линекс, Бифи-форм и другие. Приложенная инструкция к пробиотикам подробно описывает, как правильно принимать препарат ребенку и какие дозировки соблюдать по возрастам.
По мере улучшения состояния ребенка для того, чтобы предотвратить осложнения пневмонии у недоношенных детей назначают вибрационный постуральный массаж, проведении гимнастики и общего массажа. Также показано проведение УВЧ, электрофореза и ультразвука. На видео в этой статье подробнее рассказано о физиотерапевтических методах лечения пневмонии у недоношенных новорожденных детей.
Прогноз и профилактика
При правильной организации ухода за недоношенным ребенком и адекватной терапии прогноз пневмонии в целом благоприятный. После перенесенного заболевания ребенок подлежит диспансерному наблюдению и учету в течение 1 года.
В течение первого полугодия педиатр обязан осматривать ребенка дважды в месяц, а затем 1 раз в месяц до года. Первые 6 месяцев после перенесенной пневмонии ребенку обязательно проводят анализы крови, мочи, консультацию и осмотр пульмонолога.
Кроме этого важно следить за полноценностью питания грудничка – до года идеальным вариантом будет естественное вскармливание материнским молоком. Ежедневные прогулки, закаливания, купание, частое проветривание помещения и влажные уборки – все эти факторы в совокупности позволяют сформировать у ребенка стойкий иммунитет и противостоять вирусным инфекциям.
Профилактика пневмонии у новорожденных на этапе планирования беременности
Женщина, планирующая беременность, должна понимать, что профилактика врожденной пневмонии у ее будущего ребенка начинается с посещения ею гинеколога и прохождения необходимых обследований и консультаций узких специалистов. Кроме этого, важна санация хронических очагов инфекции у женщины еще до наступления беременности.
Читать далее…
Источник