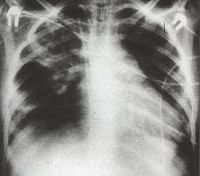
Реабилитация при пневмонии у пожилых

Хотя пандемия COVID‑19 ещё не закончилась, всё больше людей, переживших тяжёлые пневмонии, выздоравливают и возвращаются домой на долечивание. Как им быстрее восстановиться?
 Отвечает заведующая кафедрой терапии ИДПО «Южно-Уральский государственный медицинский университет», главный пульмонолог Уральского федерального округа, профессор, доктор медицинских наук Галина Игнатова.
Отвечает заведующая кафедрой терапии ИДПО «Южно-Уральский государственный медицинский университет», главный пульмонолог Уральского федерального округа, профессор, доктор медицинских наук Галина Игнатова.
Елена Нечаенко, «АиФ Здоровье»: Каковы последствия коронавирусной пневмонии?
Галина Игнатова: Пока для окончательных выводов у нас не так много данных, ведь заболевание новое. Но даже если говорить об обычной бактериальной пневмонии, то считается, что пациент остаётся болен не только пока находится в стационаре, но и в течение следующих 3 месяцев. Всё это время он может испытывать слабость, страдать от кашля, одышки, субфебрильной температуры. Но очень важно, чтобы на этапе долечивания, уже дома, человек не лежал или сидел перед компьютером постоянно, а занимался лёгочной реабилитацией.
Тренируйте выдох
– Как можно ускорить восстановление?
– Во многих регионах (в частности, у нас в Челябинске) есть специальные реабилитационные центры, куда переводят пациентов, тяжело перенёсших пневмонию. Но после лечения в больнице крайне важно проводить реабилитацию дома. Самое важное – делать дыхательную гимнастику, тренировать выдох. Вариантов тут масса: йога, гимнастика Стрельниковой и Бутейко, надувание воздушных шаров, также можно дуть в дудочку или осваивать духовые инструменты. Один из самых простых и бюджетных, но при этом эффективных способов тренировки выдоха – это дуть через коктейльную трубочку в литровую банку с водой. Вода оказывает сопротивление, поэтому выдох делать сложнее. Так тренироваться надо несколько раз в день.

– А что насчёт прогулок?
– Если бы не сложная эпидемиологическая ситуация, мы бы, конечно, их рекомендовали. А сейчас – увы. Разве что на балконе. Если есть возможность, лучше уехать на природу и находиться там на свежем воздухе, но вдалеке от людей. Ещё очень важно беречься от простуд. То есть правильно одеваться, исключить контакт с холодным воздухом. Но при тяжёлом течении пневмонии торопиться с прогулками не следует. И вообще таким пациентам лучше первое время далеко не уезжать. И не столько из-за опасности рецидива, а потому что психологически больному будет спокойнее в привычной обстановке.
– Какие температура и влажность воздуха оптимальны для человека после пневмонии?
– Всё очень индивидуально. Кому-то легче, если воздух более сырой, кому-то – наоборот. Это, кстати, во многом зависит от сопутствующих заболеваний. Например, при бронхиальной астме или хроническом бронхите половине больных нужен влажный воздух, а половине – сухой. Поэтому единых рекомендаций нет, надо просто создать комфортные для себя условия.
Песню запевай!
– Существует ли что-то приятное и необременительное для восстановления лёгких?
– Пожалуй, это пение. Вокал тренирует выдох, а к тому же ещё и обладает антистрессовым воздействием. Но петь можно, только если нет боли в горле.
– А что скажете по поводу спорта? Какие виды активности для лёгких полезны?
– Самое лучшее – плавание. Этот вид спорта прекрасно развивает дыхательную мускулатуру. А если пациент немолод, то мы рекомендуем ходьбу, 10 тысяч шагов в день. Есть исследования, что для человека, страдающего, например, хронической обструктивной болезнью лёгких, дефицит двигательной активности даже опаснее, чем курение.
– Надо ли после пневмонии больше есть, больше спать?
– Есть надо не больше, а лучше. Питание должно быть не углеводным (хлеб и булочки), а белковым, так как вместе с мокротой пациенты теряли много белка, и именно его надо восполнять. Поэтому рекомендуются молочные продукты, мясо, рыба. Фрукты и овощи – обязательно, так как в них есть витамины и минералы, полезные организму. Сон тоже очень важен, наладить его помогает чёткое соблюдение режима дня.
Всё под контролем
– Правда ли, что в восстановлении лёгких велика роль витамина D?
– Последние два года об этом много говорят, но мне кажется, что это во многом продиктовано модой. Я полагаю, что восполнять уровень этого витамина стоит, только если анализы докажут его дефицит. Если же содержание этого витамина в крови в норме, то дополнительно принимать его необязательно.

– Есть ли какие-то препараты, которые улучшают дыхательную функцию?
– Есть, но они не универсальны. Мы назначаем лекарства в зависимости от симптомов. Если у человека после пневмонии сохраняется кашель, прописываем мукоактивные препараты. Если имеется бронхоспазм, свистящее дыхание, рекомендуем бронхолитики для расширения бронхов.
– Гипертоники держат дома тонометр. А людям после пневмонии надо ли приобретать пульсоксиметр?
– Всё зависит, в каком состоянии человек выписался. Нормальная сатурация (насыщение крови кислородом) – от 95 и выше. Если показатели менее 93 единиц, человеку требуются реанимационные действия. Выписывая пациента со сниженной сатурацией, мы всегда рекомендуем ему приобрести прибор для контроля содержания кислорода в крови, а также кислородный концентратор. Кстати, иногда сатурация снижается только при физической активности, а в покое остаётся в норме. Поэтому измерения пульсоксиметром делают до ходьбы и через 6 минут после.
Бережёного бог бережёт
– Нужно ли после пневмонии делать прививки?
– Клинические рекомендации от прошлого года прямо указывают, что прививаться от пневмококка людям, перенёсшим пневмонию, надо обязательно. Через месяц после болезни. Предпочтение отдаётся современным конъюгированным вакцинам. Кстати, в отличие от гриппа, вакцинироваться от которого нужно ежегодно, прививка от пневмококка делается всего один раз.
– Эта прививка рекомендуется только переболевшим воспалением лёгких?
– Нет, не только. Ведь много пожилых людей с сопутствующими заболеваниями умирает именно от пневмонии, потому что она становится для них последней каплей. Российские клинические рекомендации перечисляют все категории людей, которым эта прививка необходима. Это прежде всего пациенты, страдающие онкогематологическими заболеваниями, сахарным диабетом, сердечной недостаточностью, тяжёлыми поражениями печени и почек, курильщики, люди с ВИЧ. ВОЗ также указывает на важность и приоритетность вакцинации от пневмококковой инфекции и гриппа при нынешней пандемии. Эти прививки не защитят от заражения SARS-CoV‑2, но помогут снизить нагрузку на систему здравоохранения за счёт предупреждения вакцинпредотвратимых инфекций.
– Можно ли полностью восстановиться после пневмонии или последствий не избежать? Насколько опасен фиброз лёгких, часто развивающийся после «ковидных» пневмоний?
– Фиброз развивается и после обычных бактериальных пневмоний, если поражения лёгких были обширными. Но лично я видела больных, которые хорошо восстановились даже после того, как у них было поражено 75–80% лёгочной ткани. Очень важен в этом плане психологический настрой. Пациент обязательно должен верить в то, что сможет восстановиться. Но, конечно, не сразу, а через 3 месяца. Но для этого нужно обязательно самому приложить усилия!
Источник
Воспаление легких – коварный недуг, у которого нет возрастных ограничений. Пострадать от него может как взрослый, так и ребенок. Пневмония протекает тяжело. Даже на этапе выздоровления у больного часто развиваются серьезные осложнения. Риск возникновения воспалительного процесса в легких повышен у новорожденных, грудничков, пожилых людей, пациентов с ослабленным иммунитетом. Поэтому период, во время которого происходит восстановление после пневмонии, имеет очень большое значение. Своевременная профилактика позволяет избежать негативных последствий.
Воспаление легких
Воспаление легких лечат в стационаре. Терапию проводят на протяжении 2–4 недель. Длительность курса зависит от разновидности и стадии пневмонии. Решение о выписке пациента с пневмонией принимают, ориентируясь на результаты контрольного исследования. В него обязательно включают рентген. Люди, перенесшие воспаление легких, стоят на учете у пульмонолога на протяжении 12 месяцев.
В схему реабилитации, назначаемую после пневмонии, помимо вышеперечисленных медицинских мероприятий вводят массаж, лечебную физкультуру, дыхательную гимнастику и физиотерапию. Профилактику после болезни назначает лечащий врач. Игнорирование его рекомендаций может привести к рецидиву. При неосложненной пневмонии прогноз благоприятный. Чтобы полностью восстановиться, необходимо устранить клинические, морфологические и рентгенологические признаки пневмонии. Общее самочувствие улучшается через несколько дней после начала лечения.
Длительность восстановления
Главной причиной болезни является инфекционное воздействие на организм. Степень разрушения легочной ткани определяется типом возбудителя и стадией воспалительного недуга. Деструктуризация паренхиматозной ткани и частичная дисфункция слизистых оболочек провоцируют появление характерных симптомов. Среди них выделяют кашель, повышенную температуру тела, цианоз кожных покровов, хрипы в легких, отделение «ржавой» мокроты.
Лечение продолжают до тех пор, пока не будут устранены факторы, спровоцировавшие пневмонию. После прохождения эффективного терапевтического курса купируется воспалительный процесс. Пораженные слизистые оболочки восстанавливаются довольно долго. Профилактика после двусторонней пневмонии длится от 2 недель до нескольких месяцев.
На первом этапе физической реабилитации проводят санацию дыхательных путей. Таким образом устраняют болезнетворные микроорганизмы, способные вызвать рецидив основного недуга. Целью второго этапа становится регенерация пораженных сегментов легкого. С помощью профилактических мер укрепляют иммунную систему. В перечне наиболее опасных последствий присутствуют пневмофиброз, эмпиема плевры, острая и хроническая легочная недостаточность, абсцесс и цирроз легких.
Санация дыхательных путей
Чтобы добиться желаемого результата, больному назначают комплексный профилактический комплекс. Упражнения, щадящую диету и сеансы физиотерапии используют параллельно с приемом лекарственных средств. Реабилитация после пневмонии должна происходить в полном соответствии с рекомендациями врача.
Факторы, влияющие на сроки реабилитации
Пневмония провоцирует снижение устойчивости организма к негативному воздействию внешней среды. Длительность восстановительной терапии зависит от тяжести осложнений, хронических заболеваний и индивидуальных особенностей пациента. Интенсивность клинических проявлений, спровоцированных воспалением легких, также имеет значение.
Благодаря эффективной профилактике после пневмонии проходят остаточный кашель, насморк, першение в горле, головокружение и хроническая усталость. Чтобы улучшить состояние иммунной системы, пациенту назначают фармацевтические препараты и лечебные составы, приготовленные на основе целебных растений. Схему подбирают, учитывая сведения, полученные при проведении специфических анализов крови.
Восстановление микрофлоры
Неотъемлемой частью лекарственной схемы, назначаемой при лечении пневмонии, становятся антибактериальные препараты. Антибиотики могут спровоцировать расстройство кишечника. Об этом свидетельствуют признаки дисбактериоза и гипокалиемии. Клиническая картина часто дополняется слабостью в мышцах, нарушениями в сердечном ритме, общим недомоганием и молочницей. Для устранения указанных симптомов используют Панангин, Линекс и Аспаркам. Шлаки и токсины, накопившиеся из-за частичной дисфункции органов дыхательной системы, выводят с помощью антиоксидантов. Также применяют составы, содержащие витамин Е. Их принимают перорально или вводят внутримышечно. Курс витаминотерапии при пневмонии и ее осложнениях позволяет восполнить нехватку таких микроэлементов, как калий, железо, йод, медь, цинк, селен.
Специальная диета
Сбалансированный рацион нормализует электролитный баланс. При прогрессировании пневмонии в организме больного происходит потеря энергии. В результате этого процесса у человека возникает слабость, перебороть которую при неправильном питании довольно сложно. Больному придется отказаться от острых и жареных блюд. Они ухудшают работу желудочно-кишечного тракта.
Сбалансированное питание
Чтобы избежать негативных последствий, спровоцированных пневмонией, человек должен питаться пищей, приготовленной из диетического мяса, нежирной рыбы, бобовых. Большое количество белка содержится в грибах, орехах, икре и семечках. В рацион обязательно включают свежие овощи и фрукты.
Еще одним важным этапом при восстановлении работы легких является корректировка питьевого режима. Спиртные напитки, кофе и крепкий чай заменяют свежевыжатыми соками, целебными отварами, минеральной водой, кисломолочной продукцией, ягодными морсами.
Санатории
Для закрепления положительного эффекта после лечения пневмонии можно посетить оздоровительные курорты. Наибольшей популярностью пользуются санатории, расположенные во Владивостоке, на Черноморском побережье, в Крыму. Восстановление после болезни должно проходить в теплое время года. Отдых сопровождается физиотерапевтическими процедурами, среди них:
Массаж
- массаж грудной клетки;
- лечебная физкультура;
- микроволновая терапия;
- ингаляции, проводимые посредством щелочных растворов;
- УВЧ;
- электрофорез.
Лечебная физкультура
Данный метод часто включают в общий комплекс, прописанный после воспаления легких. При восстановлении после пневмонии физические упражнения чередуют с дыхательной гимнастикой. Нагрузку на организм увеличивают постепенно, впоследствии занятия проводят на свежем воздухе. При реабилитации категорически запрещено перенапрягаться. Чтобы избежать возникновения негативных последствий, в режим дня включают дневной сон.
Народные методы
Методы народной медицины при пневмонии используют только после согласования с лечащим врачом. Несмотря на относительную безопасность восстанавливать работу дыхательной системы нужно в полном соответствии с проверенными рецептами. Реабилитацию в домашних условиях осуществляют посредством ладана и пихтового масла. От остаточного кашля избавляются с помощью обычной соды. Гидрокарбонат натрия обладает противовоспалительными и отхаркивающими свойствами.
Организм при пневмонии очищают посредством следующих способов:
Паровые ингаляции
- Паровые ингаляции. Для приготовления лечебного состава от воспаления легких понадобятся 5 капель эфирного масла и один литр воды. Сначала жидкость доводят до кипения, потом в нее добавляют главный ингредиент. Потом кастрюлю ставят на стол, наклоняются над ней и накрывают голову махровым полотенцем. На последнем этапе грудь натирают эфирным маслом. Процедуру рекомендуется проводить на ночь.
- Настой из молока и инжира. В кипяченое молоко добавляют два плода. Пить лечебный состав нужно после приема пищи. Разовая доза при лечении пневмонии равна 2 стаканам.
- Смесь из березовых почек и меда. Компоненты берут в соответствии с требуемыми пропорциями (1:5). После того как мед будет растоплен, в него добавляют измельченные почки. Средство принимают перед сном. Одну чайную ложку разбавляют кипяченой водой. Смесь необходимо принимать на протяжении 6 месяцев.
Чтобы предупредить внебольничную и больничную пневмонии, человеку нужно пройти вакцинацию. Посредством ее создают иммунную защиту от возбудителей, вызывающих воспаление легких, на 5 лет. Этой процедуры будет недостаточно. В помещении, где находится пациент, перенесший пневмонию, необходимо регулярно осуществлять влажную уборку и проветривание. При воспалении легких нельзя допускать психологической и физической перегрузки. Оптимальные условия внешней среды снизят риск возникновения осложнений после пневмонии.
Источник
Пневмония – коварное заболевание. Риск возникновения осложнений после пневмонии очень высок. Поэтому, очень важен не только правильный уход, но и постоянный контроль состояния пациента в течение всего реабилитационного периода, который длится не менее двух месяцев.
Следует помнить о том, что снятие воспалительных процессов не означает полной победы над пневмонией. О полной реабилитации больного пневмонией можно говорить лишь тогда, когда полностью восстановлено нормальное функционирование легких и бронхов.
Реабилитационное лечение после пневмонии обычно включает в себя физиотерапию, массаж, дыхательную и лечебную гимнастику и комплекс мер по укреплению иммунитета.
Многие из этих процедур можно проводить и в домашних условиях, под руководством опытной сиделки.
После пневмонии больные обычно ощущают слабость. Кроме того, им категорически противопоказаны физические нагрузки. Больного нужно освободить от любой работы по дому, даже если он сам не считает ее тяжелой. Поэтому, нанять на время реабилитации сиделку – это самый простой и разумный выход.
Очень опасны в период реабилитации после пневмонии любые сквозняки. В целом, к микроклимату помещения, где находится человек, перенесший пневмонию, предъявляются особые требования. Воздух в помещении должен быть чистым и влажным. Но, при этом, не должно быть сырости и пыли. Также в помещении ни в коем случае не должно быть жарко и душно. Оптимальной считается температура воздуха 18-20 градусов.
Влажную уборку в помещении рекомендуется проводить ежедневно. При этом нельзя использовать хлорсодержащие дезинфицирующие средства.
Что же касается личной гигиены пациента, то длительный контакт с водой в этот период не желателен. Ванну, тем более горячую, принимать не следует. До полного выздоровления лучше ограничиться душем.
Прогулки на свежем воздухе после перенесенной пневмонии возможны лишь при соблюдении ряда условий:
- гулять можно только в хорошую погоду, без ветра и осадков;
- нужно следить за тем, чтобы пациент на прогулке не переутомлялся и не переохлаждался.
В любом случае, долгие прогулки, особенно в начальном периоде реабилитации, не рекомендуются.
После воспаления легких пациенту необходимо соблюдать диету. Для снижения нагрузки на желудочно-кишечный тракт, следует ограничить количество жиров и углеводов в пище. В период реабилитации после пневмонии нужно обязательно включать в рацион продукты с высоким содержанием кальция.
Витаминные препараты способствуют быстрой реабилитации после пневмонии. Естественно, что их прием должен быть согласован с врачом.
Кроме того, рекомендуется пить много жидкости, если к этому нет противопоказаний из-за других заболеваний, которыми страдает пациент.
В период реабилитации после пневмонии очень опасны любые инфекции. Поэтому, важно избавить больного от посещения магазинов и других людных мест, поездок в общественном транспорте. Словом, от любых контактов с потенциальными носителями вирусов.
Для скорейшей реабилитации после воспаления легких больному нужен покой. Но это не означает строго соблюдения постельного режима. Отдых нужно чередовать с неутомляющей пациента физической активностью или хотя бы со сменой положения тела. Дело в том, что если пациент постоянно находится в горизонтальном положении, происходит застой жидкости в легких. А этого допускать нельзя.
Процесс выздоровления могут ускорить положительные эмоции. Любимые фильмы и книги, хорошая музыка, интересная беседа создадут необходимый эмоциональный фон. Делайте больному небольшие, но приятные подарки. Ежедневно находите время, чтобы просто поговорить с ним. Не стесняйтесь проявлять свою любовь и заботу! В этот период они особенно необходимы больному.
Количество часов в день:
Количество дней:
Вес больного:
до 80 кг
80-100кг
100-120кг
120+кг
Нужно ли делать внутримышечную инъекцию?
Да
Нет
Сколько раз за весь период ухода?:
Нужно ли делать внутривенную инъекцию?
Да
Нет
Сколько раз за весь период ухода?:
Нужно ли ставить капельницу?
Да
Нет
Сколько раз за весь период ухода?:
Нужно ли ставить клизму?
Да
Нет
Сколько раз за весь период ухода?:
Нужен ли уход в праздники?
Да
Нет
Требуется ли до больного добираться от метро на наземном транспорте?
Да
Нет
Источник