Рекомендации по пневмонии у беременных

Пневмония – это инфекционная легочная патология, преимущественно бактериального происхождения. Это весьма распространенное заболевание, являющееся причиной смертности в 9% случаев. Пневмония при беременности несет в себе серьезную угрозу для жизни и здоровья как плода, так и матери. Ситуация осложняется ограниченностью выбора лечебных средств.
Опасность пневмонии во время беременности
Воспаление легких на ранних сроках – это не показание для аборта. При своевременном обращении к специалисту шансы на выздоровление значительно повышаются. Однако часты случаи, при которых пневмонию путают с обычной простудой, а болезнь тем временем прогрессирует, провоцируя инфицирование плаценты, и негативно воздействуя на развитие малыша и на здоровье матери. У беременных нередко диагностируют микроплазматическую пневмонию, вызванную деятельностью болезнетворных микроорганизмов. Вероятные риски для здоровья матери и плода:
- Возможно развитие плацентарной недостаточности.
- Существует риск преждевременных родов или выкидыша.
- Хроническая гипоксия плода.
- Малый вес ребенка при рождении.
- Гангрена легкого у матери.
- Экссудативный плеврит.
- Отек легких.
- Миокардит.
- Дыхательная недостаточность.
- Обструктивный синдром.
- Пневмония может привести к смерти роженицы.
- Менингит.
- Нарушения свертывающих способностей крови.
- Не исключены пороки развития плода.
- Возможно развитие заражения крови у женщины.
- Угроза внутриутробного инфицирования.
Все эти осложнения пневмонии очень опасны, несмотря на то, что встречаются не так часто. Поэтому необходимо вовремя сообщить врачу о патологических изменениях в состоянии здоровья. Очень важно не допускать развитие пневмонии на ранних сроках.
Клинические признаки воспаления легких
Пневмония у беременных может протекать по-разному. Далее представлены классические симптомы воспаления легких, требующие пристального внимания: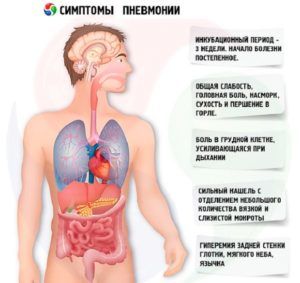
- Постоянный кашель.
- Лихорадочность и озноб.
- Повышенная температура.
- Затрудненное дыхание, одышка.
- Слабость.
- Боль в грудной клетке.
- Боли в мышцах и суставах.
Смазанность симптоматики является основной проблемой диагностики при беременности, поэтому, чтобы исключить пневмонию и не допустить появления отклонений в развитии ребенка и проблем со здоровьем у матери, следует внимательно относиться к сигналам своего организма и обращаться за врачебной помощью даже при признаках обычной простуды, сопровождаемой кашлем, насморком и т. д.
Методы диагностики заболевания
Для выявления пневмонии у беременных используются стандартные диагностические методики:

Коагулограмма для диагностики пневмонии
- Сбор анамнеза.
- Анализ мочи.
- Анализ крови.
- Оксиметрия.
- Прослушивание грудной клетки стетоскопом.
- Исследование мокроты.
- Коагулограмма.
- Рентгенографическое исследование грудного отдела.
- Фибробронхоскопия проводится для исключения туберкулеза.
- Компьютерная томография.
- Ультразвуковое исследование плода.
Важна дифференциальная диагностика. Следует исключить наличие следующих патологий:
- Инфаркт легкого.
- Онкологический процесс.
- Тромбоэмболия легочной артерии.
- Волчаночный пневмонит.
- Туберкулез.

Методы терапии при беременности

Лечение пневмонии беременным должен назначить только врач
Пневмония при беременности в первом триместре может спровоцировать самопроизвольный выкидыш либо замирание плода вследствие кислородного голодания и воздействия токсических веществ. Кроме того, в первые три месяца происходит закладывание жизненно важных органов у ребенка, что делает недопустимым проведение антибактериальной терапии и дезинтоксикационного лечения пневмонии.
Поэтому доктор должен тщательно обследовать беременную и подобрать наиболее щадящий терапевтический курс, чтобы не нанести дополнительный вред как самой женщине, так и ее будущему ребенку. При тяжелых степенях пневмонии рекомендуется проведение аборта.
Второй и третий триместр не так опасны, поскольку допускается прием антибиотиков. Но пневмония может стать причиной начала преждевременной родовой деятельности. Наибольшую опасность воспаление легких представляет собой непосредственно во время родов, так как высока вероятность того, что возникнет плацентарная или дыхательная недостаточность.
Разрешенные медикаменты
При пневмонии у беременной очень важно, чтобы женщина находилась под врачебным контролем круглосуточно. Лечение воспаления легких неосуществимо без использования антибиотиков. Препараты подбираются в соответствии со сроком беременности, состоянием здоровья женщины, типом возбудителя пневмонии. Чаще всего будущим мамам назначают антибактериальные средства из ряда пенициллинов. При наличии осложнений целесообразно применение препаратов из ряда макролидов или цефалоспоринов. Это такие лекарственные средства, как Азитромицин или Цефтриаксон. Помимо антибиотиков, при беременности назначаются и другие лечебные средства.

Лечебная физкультура для лечения пневмонии
- Для облегчения отхождения мокроты и ее быстрого выведения показан прием таких препаратов, как АЦЦ, Амбробене и т. д.
- Витаминные комплексы для поддержания ресурсов организма.
- Беродуал расширяет бронхи, снимает одышку.
- Для профилактики аллергии на антибиотики назначаются антигистаминные препараты последнего поколения, например, Зиртек, Эриус и др.
- Иммуностимулирующие препараты.
- Человеческий иммуноглобулин предотвращает внутриутробное инфицирование.
- Суппозитории с интерфероном для ректального введения.
- Такие препараты, как Актовегин или Рибоксин предотвращают развитие плацентарной недостаточности.
- При нормальной температуре рекомендованы ингаляции с помощью небулайзера.
- Дыхательная гимнастика и лечебная физкультура для беременных – это эффективные лечебные методики, с помощью которых можно восстановить здоровье, если сочетать их с медикаментозной терапией.
Рецепты народной медицины
К лечению пневмонии у беременных необходимо подходить комплексно и выбирать наиболее безопасные и щадящие методики, чтобы минимизировать вред для здоровья будущего ребенка и самой женщины. Применение народных средств целесообразно только по рекомендации опытного специалиста. Нетрадиционное лечение пневмонии не заменяет полноценную медикаментозную терапию, а проводится оно обычно только в качестве вспомогательного лечебного метода. Наиболее известные и эффективные народные рецепты:

Отвар из листьев алоэ
- Измельчить корень хрена, залить смесь спиртом, настаивать три или четыре часа. Полученный состав использовать для ингаляций.
- Пить горячее молоко с растворенным в нем сливочным маслом.
- Измельченный девясил проварить на водяной бане в течение 2–3 часов. Пить по три столовые ложки несколько раз в сутки.
- Приготовить отвар из листьев алоэ, синеголовника и березовых почек, смешать его с натуральным жидким медом, употреблять два раза в день по чайной ложке.
- Употреблять больше чеснока.
- Делать компрессы из картофельного пюре на область груди.
- Измельчить изюм в блендере или с помощью мясорубки, затем приготовить из него отвар, который следует принимать три раза в сутки перед едой.
Профилактика
Воспаление легких при беременности – это серьезная угроза для здоровья, поэтому следует уделять внимание профилактическим мероприятиям:

Для профилактики пневмонии не стоит переохлаждаться
- Соблюдать тщательную гигиену, часто мыть руки.
- Избегать мест большого скопления людей, особенно в холодное время года.
- Вовремя лечить простудные заболевания.
- Питаться сбалансировано, чтобы организм был обеспечен достаточным количеством витаминов и микроэлементов.
- Укреплять иммунитет, совершать ежедневные пешие прогулки.
- Одеваться по погоде.
- Не пренебрегать регулярными осмотрами у гинеколога, сообщить врачу о малейших недомоганиях.
- Избегать контактов с больными людьми.
- Не переохлаждаться.
- Ни в коем случае не курить и не употреблять алкогольные напитки.
- Выполнять специальную гимнастику для беременных.
- Ежедневно проводить влажную уборку и проветривать помещение.
При беременности очень опасно заниматься самолечением и принимать лекарства от пневмонии без обследования у врача, поскольку возникает риск для здоровья не только женщины, но и ее будущего ребенка. При неверно подобранной терапевтической тактике риск осложнений повышается в несколько раз, пневмония может затянуться, что чревато дополнительными проблемами со здоровьем.
Видео по теме: Пневмония
Источник
Пневмония является непростой легочной патологией, которая при несвоевременном обращении к врачу и неадекватной терапии представляет опасность для любого человека. Тем более данное заболевание несет риск для беременной женщины и плода. Наша статья расскажет о том, на каком сроке пневмония при беременности будет опасна для малыша, а на каком для матери, каковы особенности ее лечения.
- Риск развития пневмонии и симптоматика
- Диагностика пневмонии у беременных и режим
- Методы народной медицины
- Профилактика
Особенности протекания недуга при беременности и возможные осложнения
Беременные женщины становятся более восприимчивы к вирусным заболеваниям, что происходит на фоне снижения иммунитета. Медицинская статистика утверждает, что риск развития пневмонии во время ожидания ребенка возрастает на 50 %. Осложняет ситуацию то, что заболевание в данный период протекает намного сложнее благодаря естественным особенностям этого времени:
-
 уже с первого месяца уменьшается поверхность легких, которая участвует в дыхательном процессе, изменяется вся дыхательная система. Это имеет связь с выработкой прогестерона,
уже с первого месяца уменьшается поверхность легких, которая участвует в дыхательном процессе, изменяется вся дыхательная система. Это имеет связь с выработкой прогестерона, - у женщин, ожидающих ребенка, на 35 % увеличивается потребность в кислороде,
- из-за увеличения матки приподнимается уровень диафрагмы, что ограничивает движения вдоха, производимые легкими. Происходит повышение нагрузки на сердечно-сосудистую систему,
- беременность вносит коррекцию в химический состав крови, благодаря чему затрудняется диагностирование заболевания при отсутствии повышенной температуры.
Воспаление легких при беременности не является показателем для ее прерывания, поскольку при своевременном обращении к специалисту оно неплохо лечится.
Когда же болезнь настигает незадолго до родов, то обычно врачи стараются по максимуму оттянуть время появления малыша на свет. И таким образом избежать воздействия токсинов на сердечную систему роженицы.
Пневмония у беременных опасна своими осложнениями, которые оказывают пагубное воздействие не только на женщину, но и на плод:
- заболевание, перенесенное до 12 недель, наиболее опасно для плода. В данное время патогенные микроорганизмы оказывают негативное влияние на ребеночка, вызывают изменения его развития, приводят к инфицированию плаценты, развивают плацентарную недостаточность и перинатальную инфекцию,
-
 заболевание, развивающееся во 2 и 3 триместр, не несет опасности для плода, однако оно грозит осложнениями для будущей мамочки и риска преждевременного родоразрешения,
заболевание, развивающееся во 2 и 3 триместр, не несет опасности для плода, однако оно грозит осложнениями для будущей мамочки и риска преждевременного родоразрешения, - повышается риск недоношенной беременности, особенно, если поднимается температура выше 39 градусов, иногда может потребоваться искусственная вентиляция легких,
- проведенное кесарево сечение не способствует улучшению дыхательной функции,
- незавершившаяся пневмония к моменту родов, после проведенного родоразрешения, не облегчает состояния женщины, приобретает патологическое течение и нередко приводит к летальному исходу роженицы.
При несвоевременной терапии пневмония может оказать негативное влияние на плод, спровоцировать развитие различных патологий тканей, развивается риск замершей беременности, преждевременных родов, малый вес при доношенной беременности.
Риск развития пневмонии и симптоматика
Естественно, пневмония может развиться во время беременности у любой женщины, поскольку она имеет склонность к развитию воспаления легких после заболевания ОРЗ, которым несложно заболеть. Однако данная болезнь чаще всего развивается у:
- ВИЧ-инфицированных.
- Женщин, страдающих сахарным диабетом.
-
 При хронических болезнях сердца и легких.
При хронических болезнях сердца и легких. - Женщин, длительно принимавших гормональные контрацептивы.
- Представительниц, имеющих травмы грудной клетки.
- В 3 триместре беременности.
- Беременных 30-40 лет.
- Страдающих анемией.
- Инфицированных грибами Кандида, стафилококком.
- Лиц, которые поздно обратились за мед. помощью.
Воспаление легких, развивающееся у беременных, может иметь разную симптоматику не только по интенсивности признаков, но и по скорости течения болезни. Ниже перечислены классические признаки заболевания:
- кашель,
- повышение температуры,
- лихорадочное состояние,
- озноб,
- повышенная утомляемость,
- отдышка.
У беременных часто проявляется смазанная симптоматика заболевания. Для того, чтобы не спутать пневмонию с другой патологией, необходимо при первых же признаках как можно скорей обратиться к врачу.
Диагностика пневмонии у беременных и режим
При появлении у беременных кашля, повышенной температуры, лихорадочного состояния, врач обычно начинает подозревать воспаление легких и назначает следующие диагностические мероприятия:
-
 общий анализ мочи,
общий анализ мочи, - биохимический анализ мочи,
- бак. посев мокроты,
- оксиметрию,
- коагулограмму,
- рентген грудной клетки.
Конечно рентгенография, которая покажет легочный рисунок, во время беременности является нежелательным мероприятием, оказывающим негативное влияние на плод. Во избежание развития патологии, необходимо предупредить рентгенолога о беременности, он выдаст специальный фартук или экран, который защитит малыша и не пропустит радиационное излучение.
Важным условием скорейшего выздоровления является режим, основанный на:
-
 повышенном употреблении жидкости. Для этого лучше всего принимать морсы, компоты, чай с малиной, отвар шиповника, щелочную минеральную воду, которую не любят вирусы,
повышенном употреблении жидкости. Для этого лучше всего принимать морсы, компоты, чай с малиной, отвар шиповника, щелочную минеральную воду, которую не любят вирусы, - ежедневная влажная уборка, проветривание, увлажнение воздуха помогут облегчить дыхание женщины,
- постельный режим необходим только при высокой температуре тела, после облегчения состояния рекомендованы спокойные прогулки на свежем воздухе, которые важны для лучшей вентиляции легких.
Лечение пневмонии при беременности
Современные диагностические меры и адекватное лечение позволит плоду избежать патологий. Терапевтические действия должны быть комплексными и проводиться в стационаре, где будет круглосуточный контроль за женщиной и будущим ребеночком. До 22 недель будущая мамочка обычно находится в обычном отделении, а после 22 – в акушерском.
 Лечение пневмонии невозможно без применения антибиотиков, которые подбираются в индивидуальном порядке исходя из состояния женщины и вида возбудителя. Обычно женщинам назначают препараты пенициллинового ряда, например, Амоксициллин.
Лечение пневмонии невозможно без применения антибиотиков, которые подбираются в индивидуальном порядке исходя из состояния женщины и вида возбудителя. Обычно женщинам назначают препараты пенициллинового ряда, например, Амоксициллин.
При непереносимости к данной группе или при более сложном течении болезни рекомендуется прием макролидов, например, Азитромицина. При осложненном течении применяют цефалоспорины, например, Цефтриаксон. Обычно антибиотикотерапия назначается еще до получения результата бак. посева мокроты. После получения данных нужно провести коррекцию лечения.
- Отхаркивающие средства разжижают мокроту и способствуют ее выведению. Обычно врач рекомендует прием Лазолвана, Амбробене, АЦЦ.
- Бронхорасширяющие средства назначают для облегчения дыхания, снятия отдышки и лучшего отхождения мокроты, чаще всего используют Беродуал.
- Поливитаминные препараты помогут поддержать организм женщины и снабдить его нужными витаминами и микроэлементами.
- Для избегания внутриутробной инфекции назначается человеческий иммуноглобулин, после трехкратного его внутривенного введения рекомендованы ректальные свечи с интерфероном.
- Для снятия отечности и избегания аллергической реакции на антибиотики назначают антигистаминные средства, например, Зиртек, Зодак.
- Для профилактики плацентарной недостаточности рекомендуется прием Рибоксина, Актовегина.
Лечение воспаления легких при беременности должно быть комплексным и включать в себя следующие мероприятия:
ингаляции при помощи небулайзера рекомендуются после снятия температуры и облегчения общего состояния. К тому же они помогут доставить лекарственные средства непосредственно в воспалительный очаг, избегая попадания в кровь и негативного воздействия на организм плода.
 Для ингалирования можно использовать бронхорасширяющие, разжижающие, противовоспалительные средства,
Для ингалирования можно использовать бронхорасширяющие, разжижающие, противовоспалительные средства,- электрофорез поможет ускорить выздоровление,
- массаж рекомендован для лучшего отхождения мокроты,
- горчичники назначают после того, как температура престанет достигать высоких показателей,
- дыхательная гимнастика способствует налаживанию дренажной функции легких,
- лечебная физкультура, подобранная исходя из состояния женщины, поможет в устранении застойного явления.
Методы народной медицины
Народная медицина поможет скорейшему выздоровлению будущей мамы, однако она должна проводиться лишь в комплексе с традиционными методами и только после консультации с лечащим врачом. Ниже перечислены самые эффективные рецепты:
-
 в стакане горячего молока растворить 1 столовую ложку сливочного масла, это способствует лучшему отхождению мокроты,
в стакане горячего молока растворить 1 столовую ложку сливочного масла, это способствует лучшему отхождению мокроты, - ½ стакан изюма измельчить на мясорубке, залить 1 стаканом кипятка, томить на медленном огне, на протяжении 10 минут, процедить и принимать трижды до еды,
- 1 стакан предварительно очищенных листьев алоэ, 40 г почек березы, 60 г измельченных листьев синеголовника, добавить 1 кг меда, томить на водяной бане около 15 минут.
Профилактика
Как известно, болезнь легче предупредить, чем потом ее лечить, особенно в период ожидания ребенка. Соблюдение элементарных профилактических мер помогут избежать появления пневмонии в столь волнительное время, к ним относятся:
- до планирования беременности нужно сделать вакцинацию против гриппа и пневмококка,
- рекомендуется соблюдать методы гигиены, частое мытье рук, промывание носа после посещения мест большого скопления людей поможет избежать заражения ОРВИ,
-
 во время прогулки рекомендуется одеваться по погоде, то есть должно быть ни жарко и ни холодно,
во время прогулки рекомендуется одеваться по погоде, то есть должно быть ни жарко и ни холодно, - при появлении первых симптомов простуды, нужно остаться дома и ускоренно ее лечить,
- сбалансированное питание с достаточным количеством витаминов и белков поможет поддержать организм во время беременности,
- ежедневные прогулки в лесной зоне помогут укрепить иммунитет,
- приемлемые физические нагрузки способствуют лучшему состоянию женщины,
- регулярные посещения гинеколога.
Своевременное обращение к врачу при первых признаках простуды поможет женщине избежать развития пневмонии, столь опасной для будущей мамы и ее малыша.
Загрузка…
Источник
Дата публикации: 22 октября 2015.
Ю.Ю. Панкратова, М.С. Хруцкая, А.Ю. Крумкачева, Е.Г. Рудая, Т.Б. Борисова
УО «Белорусский государственный медицинский университет», г. Минск
РЕЗЮМЕ
Представлены: классификация, клиника, диагностика, особенности лечения пневмонии у беременных женщин.
Ключевые слова: беременные, пневмония.
PNEUMONIA IN PREGNANT
Y.Y. Pankratava, M.S. Khrutskaya, A.Y. Krumkacheva, H.G. Rudaya, T.B. Borisova
Belarusian State Medical University, Minsk
SUMMARY
In the work there are: classification, clinical picture, diagnostics, treatment of pneumonia in the pregnant.
Key words: pregnant, pneumonia.
Внебольничная пневмония (ВП) является распространенным заболеванием во всем мире. Нередко выявляется и у беременных женщин. В Соединенных Штатах Америки пневмония регистрируется с частотой от 0,5 до 1,5 случаев на 1000 беременностей [9]. Это одна из причин материнской и перинатальной смертности, а также преждевременных родов. В 92% случаев внебольничная пневмония развивается во II и III триместрах гестации [5]. У 68% беременных с ВП имеются тяжелые сопутствующие соматические заболевания и/или осложненное течение беременности. Риск развития осложнений и материнской смерти выше у курящих женщин, а также при наличии у пациентов муковисцидоза. Особенно тяжело протекает пневмония у беременных, страдающих наркоманией, алкоголизмом, ВИЧ-инфекцией [3]. Микроорганизмы могут оказать прямое токсическое влияние на плод, вызывая пороки развития или его гибель, либо привести к инфицированию плаценты с развитием в дальнейшем плацентарной недостаточности, формированию задержки развития или внутриутробной инфекции плода [3]. Заболевание чаще развивается в холодный период года.
В организме беременной женщины происходят физиологические изменения, увеличивающие восприимчивость к легочным инфекциям, изменяющие клинические проявления заболевания. В частности, происходит подавление цитотоксических Т-клеток, преобладание Т-хелперов 2 типа над Т-хелперами 1 типа в соотношении 4:1, что приводит к уменьшению секреции интерлейкина-2, интерферона-γ и фактора некроза опухоли β. Активность естественных клеток-киллеров также уменьшается [8].
Возбудитель заболевания идентифицируется только в 40-60% случаев. Наиболее распространенным патогеном является пневмококк – выделяется в 15-20% случаев внебольничной пневмонии во время беременности [9]. Также возбудителями заболевания являются Mycoplasma pneumoniae, Haemophilus influenzae, Chlamуdia pneumoniae и др. Иммунодефицитобусловленная пневмония у беременных ассоциируется с преимущественным инфицированием Рneumocystis саrinii, Staphylococcus aureus, Pseudomonas aeruginosa, грибами, цитомегаловирусом и ассоциациями микроорганизмов [2]. Вирусные инфекции (вирусы гриппа, парагриппа, аденовирусы и т.д.) вызывают как первичную пневмонию, так и вторичную – вследствие присоединения бактериальной инфекции [1, 6]. Особенно тяжёлые повреждения легких наблюдаются при инфицировании вирусом гриппа А (H1N1).
Классификация. В практической работе используется клиническая классификация пневмонии, учитывающая условия, в которых развилось заболевание: внебольничная, внутрибольничная, аспирационная, иммунодефицитобусловленная.
Выбор места лечения. По степени тяжести пневмония у беременных делится на лёгкую, средней степени тяжести и тяжёлую. В Республике Беларусь отсутствуют стандарты оказания помощи беременным женщинам с пневмонией. Согласно «Клиническому протоколу диагностики и лечения пневмоний» (Приказ Минздрава РБ №768 от 05.07.2012), при нетяжелом течении заболевания предпочтительна госпитализация беременных женщин в профильный стационар.
Госпитализация при подтвержденном диагнозе пневмонии показана при наличии как минимум одного из следующих признаков [2]:
1. Данные физического обследования: частота дыхания ≥ 30/мин; систолическое артериальное давление < 90 мм рт. ст., диастолическое артериальное давление ≤ 60 мм рт. ст.; частота сердечных сокращений ≥ 125/мин; температура тела < 35,5°С или ≥ 39,9°С; нарушение сознания.
2. Лабораторные и рентгенологические данные: количество лейкоцитов периферической крови < 4,0×109/л или > 20,0×109/л; SaO2 < 92% (по данным пульсоксиметрии), РаО2 < 60 мм рт. ст. и/или РаСО2 > 50 мм рт. ст. при дыхании комнатным воздухом; креатинин сыворотки крови > 176,7 мкмоль/л или азот мочевины > 7,0 ммоль/л (азот мочевины = мочевина (ммоль/л)/2,14); пневмоническая инфильтрация, локализующаяся более чем в одной доле; наличие полости (полостей) распада; плевральный выпот; быстрое прогрессирование очагово-инфильтративных изменений в легких (увеличение размеров инфильтрации больше 50% в течение ближайших 2-х суток); гематокрит < 30% или гемоглобин < 90 г/л; внелегочные очаги инфекции (менингит, септический артрит и др.); сепсис или полиорганная недостаточность, проявляющаяся метаболическим ацидозом (рН < 7,35), коагулопатией.
3. Невозможность адекватного ухода и выполнения всех врачебных предписаний в домашних условиях.
При тяжелом течении заболевания (тахипноэ ≥ 30/мин; систолическое артериальное давление меньше 90 мм рт. ст.; двусторонняя или многодолевая пневмоническая инфильтрация; быстрое прогрессирование очагово-инфильтративных изменений в легких, септический шок или необходимость введения вазопрессоров больше 4 ч; острая почечная недостаточность) производится обязательная неотложная госпитализация беременных в отделение реанимации и интенсивной терапии (ОРИТ).
Диагностика заболевания. Диагноз устанавливается на основании: жалоб беременной; клинических и лабораторных методов исследования (в т.ч. микроскопии и бактериологического исследования мокроты), данных рентгенографии грудной клетки в 2 проекциях с экранированием живота (при подозрении на вирусную пневмонию, тяжелом течении заболевания и неэффективности проводимой терапии). По показаниям выполняется УЗИ плевральных полостей.
Клиническими проявлениями заболевания являются:
- жалобы на лихорадку, озноб, кашель с мокротой, одышку, боль в боку, слабость, потливость, быструю утомляемость, головную боль;
- выявление при физикальном обследовании усиления голосового дрожания; притупления перкуторного звука; мелкопузырчатых хрипов или крепитации, бронхиального дыхания; усиления бронхофонии.
Примерно у 20% беременных отсутствуют острое начало, лихорадка, боли в грудной клетке, а также объективные симптомы ВП [5].
Лечение. Пневмония одинаково лечится во время и вне беременности, т.е. беременность не препятствует оказанию адекватной помощи [4]. ВП не является противопоказанием для продолжения беременности. Позднее прерывание беременности может существенно ухудшить состояние больной, вызвать прогрессирование и/или генерализацию процесса [4].
Антимикробные препараты относятся к лекарственным средствам, наиболее часто используемым во время беременности. Необходимо учитывать, что у беременных женщин изменяется фармакокинетика лекарственных препаратов. За счет увеличения массы тела растет объем распределения лекарственных средств; увеличение объема жидкости в организме уменьшает концентрацию лекарственного препарата; снижение уровня альбумина в сыворотке создает, так называемое, неактивное депо лекарственных препаратов, что способствует увеличению продолжительности их действия. Имеет место ускорение почечного кровотока или усиление гломерулярной фильтрации. Как следствие – лекарственное средство быстрее выводится из организма.
Таким образом, физиологические изменения, развивающиеся у беременной женщины, способствуют уменьшению концентрации антибактериальных веществ в крови, что сильнее всего проявляется в третьем триместре.
Следует отметить, что основной объем данных о безопасности применения антибактериальных препаратов происходит уже после их выхода на фармацевтический рынок, т.к. клинические испытания на беременных женщинах не проводятся [7].
Стартовая антибактериальная терапия является эмпирической, ориентированной на наиболее вероятные возбудители заболевания, проводится с учетом особенностей клинического течения и степени тяжести заболевания, срока беременности, аллергологического анамнеза, сопутствующих заболеваний, непереносимости или нежелательного действия антибиотиков, стоимости препарата. Разовые и суточные дозы антибактериальных препаратов должны быть среднетерапевтическими без понижения дозировок в связи с беременностью. Уменьшение дозировок возможно лишь при выраженной почечной недостаточности [5].
При нетяжелой пневмонии у беременных без сопутствующих заболеваний на амбулаторном этапе антибиотики выбора: амоксициллин 0,5-1 г – 3 р/сут внутрь или и/или азитромицин 0,5 г 1 р/сут внутрь. Препаратами выбора являются: амоксициллин/клавулановая кислота 875/125 мг 2 раза в сутки внутрь или 500/125 мг – 2-3 р/сут внутрь, цефтриаксон 1-2 г 1 р/сут в/м или в/в или цефуроксим 0,75 г 3 р/сут в/в или в/м.
Оценка эффективности антибактериальной терапии – через 48-72 часа. При неэффективности стартовой терапии показана госпитализация.
В стационаре стартовая терапия: амоксициллин/клавуланавая кислота 1000/200 мг 3 раза в сутки в/в в сочетании с азитромицином 0,5 г 1 р/сут внутрь или в/в, или цефтриаксон 1-2 г 1 р/cут в/м или в/в, или цефуроксим 1-2 г 2-3 р/сут в/м или в/в или цефотаксим 1-2 г 2-3 р/сут в/м или в/в. Оценка эффективности антибактериальной терапии – через 24-48 часов.
Лекарственные средства при неэффективности стартового режима терапии: цефоперазон/сульбактам 2-4 г 2 р/сут в/в или имипинем/циластатин 500 мг в/в 4 р/сут или 1 г в/в 3 р/сут или меропенем 1 г 3 р/сут.
При подозрении на грипп показано раннее назначение противовирусных лекарственных средств: озельтамивир – по 75 мг два раза в день (суточная доза 150 мг) в течение 5 дней или занамивир 2 ингаляции по 5 мг 2 р/сут, в первые сутки интервал между ингаляциями – не менее 2 ч, в последующем – интервал 12 ч., продолжительность лечения – 5 дней.
Мукорегулирующая терапия по показаниям может включать в себя один из трёх препаратов: амброксол 30 мг внутрь 3 р/сут или ингаляционно; ацетилцистеин внутрь 400-600 мг/сут в 2 приема или для аэрозольной терапии в УЗИ-приборах – 3-9 мл 10% раствора, в приборах с распределительным клапаном – 6 мл 10% раствора; продолжительность ингаляции – 15-20 мин; кратность – 2-4 р/сут; средняя продолжительность терапии – 5-10 дней; бромгексин 8-16 мг 3 р/сут.
Потребность в кислороде у беременных повышается на 20%, при этом рО2 в крови может не изменяться. Т.о. в стационаре должна осуществляться кислородотерапия.
При тяжелом течении заболевания, развитии осложнений, угрожающих жизни матери, терапия в полном объёме проводится согласно «Клиническому протоколу диагностики и лечения пневмоний» [2].
Литература.
- Акушерство. Справочник Калифорнийского университета / Под ред. К. Нисвандера, А. Эванса // М., Практика. – 1999. – С. 124-125.
- Клинический протокол диагностики и лечения пневмоний. – 2013. – C 12-18.
- Майоров, М.В. Беременность и заболевания органов дыхания / М.В. Майоров, Е.А. Жуперкова, С.И.Жученко // Провизор. – 2011. – № 5. [Электронный ресурс] – Режим доступа: https://www.provisor.com.ua/archive/2011/N05/bersab_0511.php?part_code=62&art_code=7916. (дата обращения: 03.02.14).
- Медведь, В.И. Беременности при экстрагенитальной патологии / В.И. Медведь // МАЗЖ – 2011. – №8 (49). – С. 13-20.
- Соколова, М.Ю. Экстрагенитальная патология у беременных / М.Ю. Соколова // Медицинское информационное агентство. – 2011. – 336 с.
- Шехтман, М.М. Руковолство по экстрагенитальной патологии у беременных / М.М. Шехтман // Издание третье. – М., «Триада». – 2005. – 816 с.
- Экстрагенитальные патологии у беременных: актуальные проблемы и пути решения [Электронный ресурс] – Режим доступа: https://health-kz.com/arhiv/3_13_aprel_2014/ekstragenitalnye_patologii_u_beremennyh_aktualnye_problemy_i_puti_resheniya/ (дата обращения: 03.02.14).
- File, TM. Community-acquired pneumonia / T.M. File / Lancet. – 2003. – № 362. – P. 1991-2001.
- Sheffield, J.S. Community-acquired pneumonia in pregnancy / J.S. Sheffield, F.G. Cunningham / Obstet. Gynecol. – 2009. – № 114(4). – P. 915-922.
Источник


