Рекомендуемая длительность терапии нозокомиальной пневмонии составляет
Длительность лечения пневмонии зависит от многих факторов, в том числе от самодисциплины пациента. Не стоит относиться к заболеванию как к обычному простудному явлению. Терапия при пневмонии должна быть тщательно подобрана и производиться под контролем специалиста. Только в этом случае лечение будет эффективным и быстрым.
Продолжительность лечения пневмонии
Время лечения воспаления легких напрямую зависит от носителя болезни, стадии пневмонии, реакции пациента на проводимую терапию и общего самочувствия пациента.
Продолжительность лечебного процесса с острой формой болезни может длиться достаточно долго, и больному может потребоваться госпитализация.
Острая пневмония
Больного помещают в больницу, если:
- замечены симптомы нарушения сознания;
- АД снижено и достигает критических значений (менее 100/60 мм рт. ст.);
- возраст больного более 65 лет;
- наблюдается острая дыхательная недостаточность;
- имеются сопутствующие тяжелые болезни;
- организм находится в стадии обезвоживания;
- кашель сопровождается отхождением мокроты с вкраплениями гноя;
- температура тела увеличена (39-40°C);
- уровень мочевины в крови превышает 7 ммоль/л;
- диагностирована двусторонняя пневмония.
Каждый признак приравнивается к 1 баллу. Если набирается 3 балла и более, то больному рекомендован стационар. При 0 баллов пациенту разрешено домашнее лечение.
Пневмония у новорожденного
Если пневмония подозревается у новорожденного, независимо от тяжести болезни, ребенка помещают в больницу. Для лечения младенца также применяются антибиотики. При осложнениях, возникших на фоне болезни, ребенка переводят в отделение реанимации.
При внутриутробном поражении легкого у младенца симптомы болезни проявятся сразу же после рождения. Если заражение грудничка произошло в роддоме, то симптоматика проявит себя на 2-4 сутки. Инкубационный период в таком случае длится от нескольких часов до 7 дней. Врожденная пневмония у ребенка ранней формы без сопровождения осложнений излечивается за 14 дней. Из-за неразвитости иммунной системы у грудничков процесс лечения может затянуться.
Лечение внебольничной пневмонии у новорожденного продолжается:
- 5 дней – легкая форма;
- 10 дней – средней тяжести;
- 21 день – тяжкая.
Атипичная и внутрибольничная пневмония лечится от 15 до 56 дней. На это влияет степень тяжести болезни. Пневмония у подростков с ослабленным иммунитетом продолжается 14-21 день. Если врач разрешил пациенту лечиться дома, чаще всего медикаментозная терапия по времени не займет более 7-10 дней. Лечебный курс острых форм заболевания может продолжаться 21 день и более.
Вирусная пневмония
Правосторонняя пневмония так же, как и левосторонняя, образовавшаяся на фоне вирусной инфекции, помимо антибактериального лечения, длящегося 7-10 дней, нуждается в добавлении приема антигистаминных средств (не менее 5 дней) и лекарств противовирусного воздействия (7-10 дней). На второй день болезни появляется мокрота с прожилками крови, поэтому лечение дополняется применением отхаркивающих препаратов (5-7 дней).
После лечения взрослый пациент проходит врачебный контроль, длящийся не менее 6 месяцев. Раз в три месяца пациент посещает терапевта и наблюдается у пульмонолога. Для грудничка, переболевшего воспалением легких, период наблюдения со стороны врачей продолжается не менее года.
Факторы, влияющие на длительность
Продолжительность лечения зависит от возбудителя пневмонии. Терапия пневмококковой инфекции составляет в среднем 5 дней. Лечить пневмонию, спровоцированную легионеллами или стафилококком, придется не менее 3 недель. Если заболевание развилось на фоне синегнойной палочки, то лечение будет занимать от 21 до 42 дней. При развитии осложнений лечение может продолжаться от 6 до 8 недель.
Очаговая пневмония
Клинико-морфологические особенности протекания болезни также влияют на продолжительность лечения. Терапия очаговой формы заболевания (воспаляется часть альвеолы) краткосрочна и имеет благоприятные прогнозы на излечение без осложнений. Когда пациент болеет сегментарной формой (воспалительный процесс затрагивает сегмент легкого), то полное выздоровление наступит не ранее 2 недель. Лечение долевой пневмонии (очаг воспаления расположен в правой или левой доле органа) проходит в госпитале. Продолжительность терапии может составить 1 месяц. При крупозной форме (воспалены 2 части легкого) состояние больного расценивается как критическое. Лечение продолжается 2 месяца и более.
На длительность лечения могут повлиять тяжелые хронические заболевания, иммунодефицит и врожденные болезни. Процесс выздоровления в этом случае увеличивается в 2-3 раза.
Необходимые условия для скорого выздоровления
Обильный питьевой режим
Чтобы вылечить заболевание в кратчайшие сроки для пациентов с интоксикацией, необходимо соблюдать строгий постельный режим не менее 3-4 дней. Однако для предотвращения застоя в легких в этот период взрослым больным следует вставать на 15-20 минут с периодичностью каждые 5-6 часов. После нормализации температурного режима необходимо совершать кратковременные ежедневные прогулки на свежем воздухе. Необходимо соблюдать правила личной гигиены.
Во время терапии пациенту рекомендовано соблюдать обильный питьевой режим. Можно употреблять не только чистую воду, но и минеральную воду без газов, соки, травяные отвары и морсы. Восстановление организма произойдет быстрее, если рацион питания больного человека будет включать легкую, но в то же время питательную еду. В меню обязательно должны присутствовать овощи, фрукты, цельные злаки, нежирные супы и бульоны, мясные и рыбные блюда, приготовленные на пару.
Важным условием для быстрого выздоровления является отказ от курения. Табачный дым негативно сказывается не только на взрослых, но и на детях. Родителям не следует курить при больном ребенке. В случаях невозможности отказа от курения, родителям перед общением с ребенком необходимо тщательно вымыть руки с мылом и сменить одежду.
Если воспалением легких заболел грудничок, для его скорейшего выздоровления необходимо поддерживать оптимальный режим в помещении. Температура воздуха находится в пределах 34-36°С, а влажность – 60-70%. Необходимо применять свободное пеленание. Одежда не должна препятствовать движению. Следует регулярно отсасывать скопившуюся слизь из носа. Это поможет малышу свободно дышать и предотвратит дыхательную недостаточность. В лежачем положении у новорожденного может произойти застой в легких, что усугубит течение болезни. Поэтому 2 раза в час необходимо менять его положение тела, переворачивая с бока на бок.
Возможные осложнения пневмонии
Часто болезнь провоцирует внутрилегочные деструктивные процессы и плевральные осложнения:
Плеврит
- Пневмония может привести к парапневмоническому или синпневмоническому плевриту.
- Еще одним осложнением является плевральная эмпиема, когда плевра воспаляется с образованием гнойного содержимого. При этом гнойники опорожняются в бронх, что приводит к сильному кашлю с отхождением мокроты, имеющей гнойные вкрапления.
- Острый дистресс-синдром, образовавшийся на фоне болезни, приводит к заполнению легкого жидкостью. Происходит нарушение функционирования органа и остановка газообмена.
- Частым осложнением является дыхательная недостаточность (гиперкапния, гипоксемия, одышка).
- Тяжелые формы заболевания могут спровоцировать развитие легочного инфаркта. После его лечения образуется фиброз тканей легкого, что препятствует нормальному дыханию.
- Прием больших доз антибиотиков может нарушить работу поджелудочной железы, печени.
Как избежать осложнений
Для избежания осложнений заболевания необходимо обращаться к врачу при появлении первых тревожных симптомов. Патология, выявленная на начальных этапах развития, поддается эффективному и быстрому лечению.
В период антибактериальной терапии не рекомендуется превышать назначенные врачом дозы препаратов и допустимые сроки лечения. Если болезнь пациента носит затяжной характер, могут применяться нетоксичные антибиотики.
Для восстановления иммунитета во время лечения назначаются средства иммуномодулирующего характера и витаминные комплексы. Укреплению иммунитета новорожденного способствует грудное вскармливание.
Несмотря на высокоразвитую медицину, смертность от пневмонии составляет 15% для детей до 5 лет и 4% – для взрослых больных. Поэтому специалисты здравоохранения не только распространяют информацию о заболевании и методах профилактики на форумах, но и ввели Всемирный день борьбы против пневмонии, который ежегодно отмечается 12 ноября.
Источник
Лечение больных нозокомиальной пневмонией с лейкопенией
У пациентов с количеством лейкоцитов <1000, но >100 в 1 мкл препаратами выбора служат: цефтазидим (фортум) или имипенем (тиенам), или цефепим (максипим), или меропенем. При отсутствии эффекта добавить ванкомицин или тейспланин (таргицид) + аминогликозид. У больных с выраженной лейкопенией отмечается рост грибков. Преобладает кандидомикозная инфекция. Преимуществом обладают препараты, имеющие внутривенный путь введения (микосист, амфотерицин В — при C. krusei); применение антимикотиков (кетоконазол, итраконазол) внутрь не рекомендуется.
У пациентов с количеством лейкоцитов <100 в 1 мкл препаратами выбора являются пиперациллин/тазобактам (пиптазоцим) или максипим + амикацин. При отсутствии эффекта следует добавить ванкомицин. Антимикотическая терапия такая же, как и в предыдущей группе.
Лечение больных нозокомиальной пневмонией с нейтропенией с предшествующем назначением антибиотиков широкого спектра
Актуальная микрофлора: St. aureus, Legionella spp., Candida spp., Aspergillus (возможны и другие грибки).
Препараты выбора: ванкомицин + аминогликозиды с антисинегнойной активностью или пенициллины с антисинегнойной активностью, или цефалоспорины III поколения с антисинегнойной активностью + микосист или амфотерицин В.
Альтернативные препараты: имипенем или фторхинолон (кроме норфлоксацина), или ампициллин / сульбактам + микосист, амфотерицин В (при C. krusei).
Лечение нозокомиальной пневмонии у больных, получающих химиолучевую терапию или после пересадки костного мозга
Актуальные патогены: Citrobacrer spp., Enterobacter spp., Acinetobacter spp., St. aureus в сочетании с грибками: Candida spp., Aspergillus, Mucorrhizopus.
Препараты выбора: антисинегнойный пенициллин + антисинегнойный аминогликозид или цефалоспорин III поколения + антисинегнойный аминогликозид, или ванкомицин + антисинегнойный пенициллин + антисинегнойный аминогликозид + микосист, или амфотерицин В. Препараты резерва: фторхинолоны (кроме норфлоксацина) + клавоцин или имипенем.
Лечение нозокомиальной пневмонии на фоне сепсиса:
• С неустановленным первичным очагом: препараты выбора — цефтазидим +/- амикацин или тикарциллин/клавуланат. Альтернатива: ципрофлоксацин, цефепим, цефалоспорин III поколения + амикацин, цефпиром +/- амикацин, имипенем или меропенем.
• Интраабдоминальный: препараты выбора — цефалоспорины III поколения + клиндамицин или фторхинолон + клион. Альтернатива: 1. Меропенем, имипенем. 2. Пиперациллин/тазобактам или тикарциллин/клавуланат. 3. Цефпиром или цефепим.
4. Ампициллин / сульбактам +/- аминогликозид или клавоцин + аминогликозид.
• Послеродовый: препараты выбора — цефалоспорины III поколения + клиндамицин. Альтернатива: 1. Цефокситин + аминогликозид. 2. Имипенем или меропенем. 3. Пиперациллин/тазобактам или тикарциллин/клавуланат. 4. Фторхинолон + клион. 5. Цефалоспорины III-IV поколения +/- клион. 6. Ампициллин/ сульбактам +
аминогликозид или клавоцин + аминогликозид.
• Уросепсис; препарат выбора — фторхинолон. Препараты выбора: 1. Цефалоспорины III поколения. 2. Азтреонам + аминогликозид. 3. Имипенем или меропенем. 4. Цефпиром или цефепим.
• Ожоги; препараты выбора — ципрофлоксацин или офлоксацин. Альтернатива: 1. Цефтазидим + оксациллин (или ванкомицин). 2. Тикарциллин/клавуланат + аминогликозид. 3. Имипенем или меропенем. 4. Цефпиром или цефепим
• При внутривенном катетере; препарат выбора — ванкомицин. Препараты выбора: 1. Оксациллин + аминогликозид. 2. Цефалоспорин I-II поколения + аминогликозид. 3. Клиндамицин + аминогликозид (+/- рифампицин).
Критерии достаточности антибактериальной терапии:
• температура тела <37,5° С
• отсутствие интоксикации
• отсутствие дыхательной недостаточности (частота дыхания 20
в мин)
• отсутствие гнойной мокооты
• нормализация лейкоцитов крови (нейтрофилов < 80%, юных
форм < 6%)
• отсутствие отрицательной динамики на рентгенограмме
Таблица 5.
Антибактериальная терапия нозокомиальной пневмонии при известном возбудителе
Возбудитель | Монотерапия | Комбинация | Альтернатива |
| Е. coli | Цефтазидим Цефалоспорин III поколения Азтреонам Клавоцин | Цефалоспорин III поколения + аминогликозид | |
| Klebsiella spp. | Цефтазидим Цефоперазон Азтреонам Ципрофлоксацин | S: пиперациллин + аминогликозид Тикарциллин/клавуланат + аминогликозид Цефалоспорин III поколения + аминогликозид R: имипенем + аминогликозид | Имипенем + фторхинолон |
| Enterobacter spp. | Цефтазидим Цефалоспорин III поколения Ципрофлоксацин | Гентамицин или тобрамицин + цефалоспорин III поколения | Азтреонам + аминогликозид β-лактам + фторхинолон |
| P. aeruginosa | Тикарциллин или азлоциллин Цефтазидим Цефалоспорин III поколения | Азтреонам или цефтазидим, или тикарциллин/клавуланат + тобрамицин Уреидопеницил- лин + аминопенициллин Имипенем + аминогликозид Ципрофлоксацин + цефтазидим или фосфомицин | Азтреонам + аминогликозид 5-лактам + фторхинолон |
| Acinetobacter spp. | Тикарциллин/клавуланат + амикацин Цефтазидим + аминогликозид Имипенем + амикацин | Имипенем + сульбактам Рифампицин + фторхинолон или нетилмицин | |
| Str. aureus и др. грам+ флора | Тикарциллин/клавуланат Ванкомицин Имипенем/циластин | Рифампщин + ванкомицин Клиндамицин + аминогликозид Фузидиевая кислота + гликопептид | — |
Длительность антибиотикотерапии при нозокомиальной пневмонии определяется индивидуально и зависит от основного заболевания, характера течения; она колеблется от 7-10 до 14-21 дня. Основным критерием завершения лечения является стойкая (в течение 3-4-я дней) нормализация температуры. Сохранение отдельных клинических, лабораторных и/или рентгенологических признаков заболевания не является абсолютным показанием к продолжению антибактериальной терапии.
Рекомендуются методы медицинской реабилитации, включающие физиотерапию, дозированные физические нагрузки и дыхательную гимнастику.
=================
Вы читаете тему:
Нозокомиальные пневмонии
- Что такое нозокомиальная пневмония
- Факторы риска и возбудители нозокомиальной пневмонии
- Диагностика нозокомиальной пневмонии
- Антибиотикотерапия нозокомиальной пневмонии
- Лечение нозокомиальной пневмонии в особых случаях
- Профилактическое применение антибиотиков при хирургических вмешательствах
Лаптева И.М., Крыжановский В.Л. НИИ пульмонологии и фтизиатрии, БГМУ.
Опубликовано: «Медицинская панорама» № 7, август 2004.
Источник
Нозокомиальная пневмония (она же внутрибольничная) – это инфекция нижних дыхательных путей, приобретенная во время пребывания в стационаре, обычно через двое суток (или позднее) после поступления в больницу. Часто она обнаруживается у пациентов реанимации, находящихся на искусственной вентиляции легких.
Заболевание занимает 3-е место по распространенности среди внутрибольничных заражений после раневых и инфекций мочевыводящих путей, причем имеет высокий процент летальных исходов. Это связано с тем, что бактерии, обитающие в стационаре, адаптировались к стандартным антибиотикам и устойчивы к ним.
Причины внутрибольничной пневмонии
Причин нозокомиальной пневмонии довольно много. Как только пациент попадает в стационар, на его слизистые и кожу попадают разнообразные бактерии, обитающие в лечебном учреждении, несмотря на регулярную дезинфекцию. И дальше уже, в зависимости от состояния иммунитета и других сопутствующих факторов, человек либо заболевает, либо нет.
Предрасполагающие факторы:

Внутрибольничная пневмония вызвана иммунодефицитом
- хронический очаг инфекции в организме;
- сердечная недостаточность (из-за нее в малом круге кровообращения возникает застой крови);
- вдыхание в бессознательном состоянии содержимого желудка;
- хронические заболевания носоглотки и дыхательных путей;
- послеоперационный период;
- диагностические и лечебные инвазивные вмешательства (бронхоскопия, бронхография);
- интубация трахеи;
- долгий постельный режим (после операций, травм);
- вредные условия работы и экологическое неблагополучие;
- курение и чрезмерное употребление алкоголя;
- аномалии в дыхательной системе;
- иммунодефицит;
- истощение;
- пожилой возраст;
- неполноценное питание;
- абдоминальный сепсис;
- длительное или недавнее лечение антибиотиками (3 месяца до госпитализации), в особенности теми, что имеют широкий спектр действия.

Абдоминальный сепсис влияет на развитие внутрибольничной пневмонии
Классификация нозокомиальный пневмонии
В зависимости от момента начала нозокомиальной пневмонии, она подразделяется на раннюю и позднюю. Лечение двух этих видов заболевания имеет существенные различия, поскольку течение их тоже неодинаково. Если заболевание развивается в первые 5 суток пребывания в стационаре, то речь идет о ранней нозокомиальной пневмонии. При такой форме воспаление обычно вызывается простыми возбудителями, чувствительными к большинству агрессивных антибиотиков, и свидетельствует чаще всего о сниженном иммунитете.
Основные бактерии, вызывающие раннюю внутрибольничную пневмонию:
- стафилококки;
- стрептококки;
- гемофильная палочка;
- энтеробактерии.

Лечится такое заболевание традиционными антибактериальными препаратами, используемыми и при внегоспитальной пневмонии. Оно является относительно неопасным, и протекает менее тяжело, чем позднее внутрибольничное воспаление легких.
Поздняя нозокомиальная пневмония возникает после пятого дня госпитализации и вызывается устойчивой к большинству антибиотиков флорой:
- золотистым стафилококком;
- синегнойной палочкой;
- ацинетобактером.

Во многих случаях возбудителей может быть сразу несколько. Лечение такой формы заболевания более сложное и длительное, и прогноз менее благоприятный.
Классификация внутрибольничной пневмонии по происхождению следующая:
- Вентилятор-ассоциированная. Возникает у больных, долгое время находящихся на искусственной вентиляции легких.
- Послеоперационная. Возможна у обездвиженных после операции пациентов из-за нарушения функции бронхов и гиповентиляции.
- Аспирационная пневмония. Встречается у больных с нарушениями кашлевого и глотательного рефлексов.

Часто эти формы совмещаются, что усложняет течение заболевания, его диагностику и выбор адекватной терапии, тем самым снижая возможность благополучного исхода.
Симптомы внутрибольничной пневмонии
Симптоматика нозокомиальной пневмонии может варьироваться, поскольку каждый вид возбудителя вызывает различные изменения в легочной ткани. Основные симптомы схожи. Со стороны легких это:
- кашель с выделением или отсутствием мокроты;
- одышка;
- боли в грудной области;
- мелкокалиберные хрипы (у пациентов в отделении реанимации могут сменяться крупнокалиберными);
- поверхностное и учащенное дыхание;
- на рентгенограмме видны инфильтративные тени.
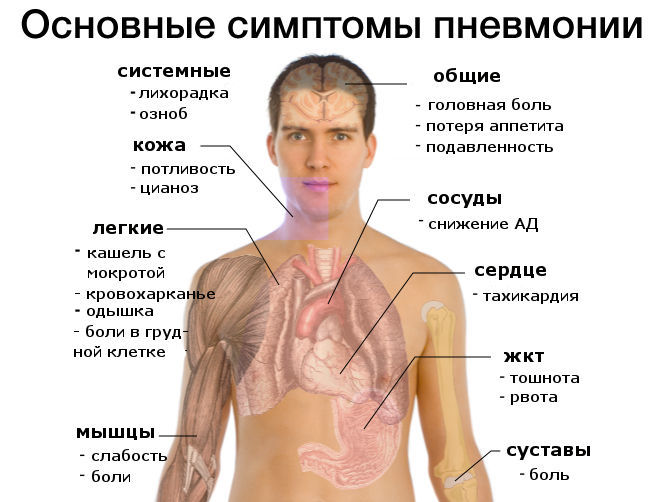
Симптомы общей интоксикации:
- высокая температура тела (более 38,5°С);
- усталость;
- потливость;
- отсутствие аппетита;
- головные боли с возможным нарушением сознания.
В анализе крови при этом видно сильное увеличение количества лейкоцитов.
Если пневмония вызвана несколькими видами бактерий, признаки могут быть весьма разносторонними. К затрудненному дыханию добавляется повышение артериального давления. За этим может последовать гипоксия головного мозга, что очень опасно и грозит летальным исходом.
Возбудители нозокомиальной пневмонии
В зависимости от того, в каком отделении лежит больной, возбудители нозокомиальной пневмонии могут быть различными.
- В отделении реанимации это чаще всего стрептококк, гемофильная палочка, энтеробактерии, синегнойная палочка, золотистый стафилококк.
- В урологии – протей, кишечная палочка, энтерококк.
- В пульмонологии – энтерококк, клебсиелла, синегнойная палочка.
- В хирургическом отделении – протей, кишечная и синегнойная палочки, золотистый стафилококк.
- В гематологическом – клебсиелла, кишечная и синегнойная палочки.
- В дерматовенерологии – кишечная и синегнойная палочки, золотистый стафилококк.
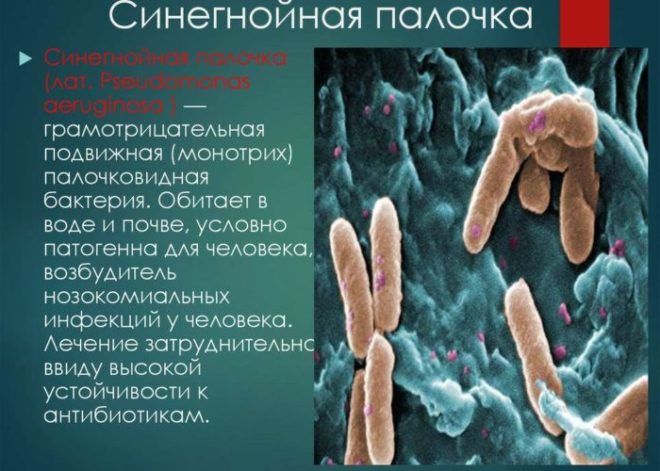
Особо опасной является синегнойная палочка, которая устойчива к большинству антибиотиков. Она вызывает пневмонию с большим количеством гнойной мокроты, интоксикация организма при этом очень быстрая, что грозит летальным исходом.
Диагностика внутрибольничной пневмонии
Поскольку симптомы нозокомиальной пневмонии сходны с признаками других легочных заболеваний (туберкулеза, рака, тромбоэмболии легочной артерии и т. д.), для постановки диагноза требуется провести дополнительные обследования:
- общий и биохимический анализ крови и определение ее газового состава;
- общий анализ мочи;
- микроскопический и микробиологический анализ мокроты;
- рентгенография грудной клетки в 2 проекциях;
- компьютерная томография.
Несмотря на большое количество исследований, диагностика внутрибольничной пневмонии довольно несовершенна. На определение чувствительности возбудителей заболевания к антибиотикам уходит до 2 недель, а это очень большой срок для воспаления, что чревато необратимыми последствиями.
Инфильтраты, которые заметны на рентгенограмме, появляются с высокой скоростью, это значит, что их может еще не быть в момент обследования, а через несколько часов они уже возникнут. Образцы мокроты могут смешиваться с микрофлорой ротоглотки, что также негативно повлияет на определение реальной картины заболевания.
Лечение внутрибольничной пневмонии
Нозокомиальная пневмония обязательно лечится антибиотиками, выбор которых зависит от возбудителя, и дополнительными средствами для облегчения состояния больного.
Антибиотикотерапия
Антибактериальная терапия делится на эмпирическую (исходя из рекомендованных) и этиотропную (при определенном достоверно виде возбудителя). Ввиду того что на выявление бактерии, вызвавшей воспаление, требуется не менее 5 дней, а медлить с лечением нельзя, начинают терапию внутрибольничной пневмонии с антибиотиков широкого спектра действия (согласно Национальным рекомендациям). При этом учитывают отделение, в котором находится больной, и наиболее возможную флору.
 Важно взять материал на микробиологическое исследование до начала применения антибиотика, иначе результаты могут быть искажены.
Важно взять материал на микробиологическое исследование до начала применения антибиотика, иначе результаты могут быть искажены.
В первые дни лечения (оно должно быть начато не позднее 24 часов с момента выявления заболевания) наилучшим вариантом будет внутривенное введение антибиотика. Позднее, когда будет известен возбудитель пневмонии, и при положительной динамике возможны внутримышечные инъекции с дальнейшим переходом к пероральному приему антибиотика.
Курс лечения продолжается от 14 до 21 дня. Терапия не отменяется раньше этого срока, даже при явных улучшениях. Состояние больного постоянно контролируется с помощью рентгенологических и лабораторных исследований.
Антибиотики, применяемые в начале лечения
В первые 2 дня лечения заболевания обязательно используются антибиотики, способные воздействовать на грамотрицательные бактерии (цефалоспорины, аминогликозиды). После получения информации о типе возбудителя применяют:
- Клиндамицин;
- фторхинолоны.

Начиная с 7 дня, также в зависимости от вида бактерий, возможна терапия:
- аминогликозидами;
- цефалоспоринами;
- фторхинолонами.
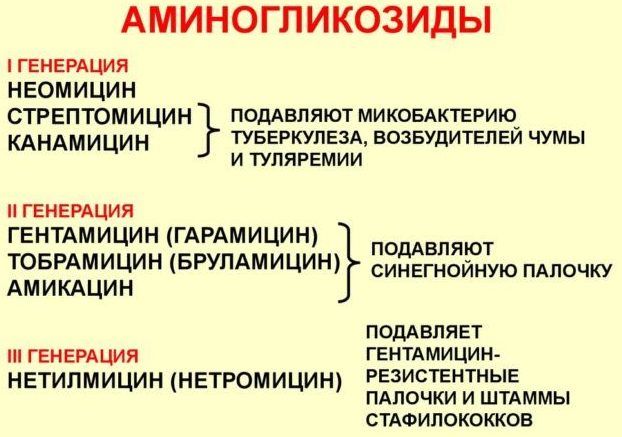
Исходя из типа возбудителя пневмонии, выбор обычно останавливают на следующих антибактериальных препаратах:
- Кишечная палочка и клебсиелла пневмонии – цефалоспорины 3–4 поколения, фторхинолоны, ингибиторозащищенные пенициллины;
- Золотистый стафилококк – «Цефазолин», «Амоксициллин + клавулановая кислота», «Оксациллин»;
- Синегнойная палочка – сочетание аминогликозидов с цефалоспоринами 3–4 поколений.
Вспомогательные меры
Помимо антибиотиков, в лечении внутрибольничной пневмонии большое значение имеет еще целый комплекс мер. Это в первую очередь:
- санация дыхательных путей (лечебная бронхоскопия, ингаляции, трахеальная аспирация);
- увеличение двигательного режима больного (частая смена положения, присаживания в постели, вибрационный и перкуссионный массаж);
- по возможности – дыхательные упражнения и лечебная физкультура).

Ингаляции для лечения пневмонии
Для улучшения выведения мокроты применяются муколитики и отхаркивающие средства. При высокой температуре – жаропонижающие. При наличии тяжелых септических проявлений больным внутривенно вводят иммуноглобулины.
Чтобы избежать тромбозов глубоких вен, пациентам назначают антитромботические препараты:
- «Гепарин»;
- «Клексан»;
- «Фраксипарин».
Рекомендовано ношение компрессионного белья (или бинтование ног эластичным бинтом).
Для предотвращения стрессовых язв желудка применяют:
- ингибиторы протонной помпы («Омепразол», «Лансопразол»);
- Н2-блокаторы («Ранитидин»);
- гастропротекторы («Сукралфат»).
При тяжелых формах заболевания (с отсутствием самостоятельного дыхания или при его патологических типах, с коматозным состоянием) используют искусственную вентиляцию легких.
Профилактика нозокомиальной пневмонии
Чтобы минимизировать риск заболевания нозокомиальной пневмонией, важно соблюдать следующие правила:
Ограничить количество бронхоскопических исследований и использование аппарата ИВЛ
- Необходимо строго следовать всем санитарно-гигиеническим нормам.
- Медицинский персонал должен тщательно обрабатывать руки перед любыми манипуляциями с инструментами, материалом и с самим пациентом.
- Ограничить количество бронхоскопических исследований и использование аппарата ИВЛ.
- Стимулировать глубокое дыхание и откашливание в послеоперационный период, а также двигательную активность пациента.
- Предотвращать попадание содержимого желудка в дыхательные пути (у пациентов на ИВЛ нужно на 45° приподнимать область головы).
- Тщательно проводить больному туалет ротоглотки.
Регулярно менять средства дезинфекции, применяемые для санитарной обработки в отделении.
Видео по теме: Нозокомиальная пневмония в ОИТ
Источник


