С чем дифференцировать пневмонию у детей

Пневмония у детей — острый инфекционно-воспалительный процесс различной этиологии. Механизмы развития заболевания связаны с преимущественным поражением респираторных отделов легких.
Респираторными отделами легких являются анатомические структуры, расположенные за терминальными бронхами, — респираторные, альвеолярные ходы и альвеолы. Заболеваемость пневмонией у детей на первом году жизни составляет 15-20 на 1 000 детей, от 1 года до 3 лет — 5-6 на 1000 детей.Предрасполагающими факторами у детей могут быть следующие заболевания: перинатальная патология аспирации, гипотрофия, врожденный порок сердца с недостаточностью кровообращения, иммунодефицитные состояния.
У более старших детей предрасполагающими факторами являются очаги хронической инфекции, пассивное и активное курение, переохлаждение организма.
По этиологии острые пневмонии подразделяют на:
- бактериальные;
- вирусные;
- микоплазменные;
- риккетсиозные;
- грибковые;
- аллергические;
- пневмонии, возникающие при инвазиях гельминтами;
- пневмонии, возникающие при воздействии физических и химических факторов.
Различают семь форм бактериальной пневмонии:
- пневмококковая;
- фридлендеровская;
- синегнойная;
- гемофильная;
- стрептококковая;
- стафилококковая;
- группа пневмоний, вызванных протеем и кишечной палочкой.
Из вирусных пневмоний чаще всего встречаются:
- гриппозная пневмония;
- аденовирусная пневмония;
- парагриппозная пневмония;
- респираторно-синтициальная пневмония.
В соответствии с причинами и механизмами возникновения различают первичные и вторичные пневмонии. Последние возникают на фоне обострений хронических заболеваний бронхо-легочной системы и других соматических заболеваний ребенка.
Для возникновения пневмонии у ребенка, кроме бактериальных или вирусных агентов, необходим определенный комплекс факторов:
- попадание слизи в легкие из верхних дыхательных путей — аэрогенный путь;
- попадание микроорганизма в бронхи;
- разрушение защитных механизмов дыхательных путей;
- гематогенный, лимфогенный пути распространения инфекции.
При возникновении пневмонии у детей нарушаются вентиляция легких и газообмен, снижается питание миокарда желудочков. По протяженности поражения пневмонии могут быть сегментарными, долевыми, тотальными, одно- и двусторонними. В механизме развития пневмонии большую роль играет гипоксия с гиперкапнией, развивающиеся в результате нарушения как внешнего, легочного, так и тканевого дыхания.
Клинические симптомы пневмонии зависят от вида пневмонии, величины и распространенности процесса. При очаговой пневмонии (бронхопневмонии) процесс идет остро или подостро и развивается на 5-7-й день острого респираторного заболевания в виде его второй волны.
Характерными являются следующие симптомы:
- повышение температуры;
- слабость;
- головная боль;
- боль в груди или под лопатками;
- кашель;
- усиление интоксикации.
Над зоной поражения отмечается укорочение перкуторного звука, при аускультации — бронхофония, ослабленное дыхание, иногда крепитация. Рентгенологически определяется усиление легочного рисунка между очагами воспаления и корнями легкого. В анализе крови определяется нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ.
Сегментарная пневмония
В случае гематогенного пути распространения поражаются один или несколько сегментов легкого. Обычно чаще поражаются правые сегменты. Сегментарная пневмония начинается остро с повышения температуры, обычно выражены симптомы интоксикации, появляются боли в области грудной клетки, иногда — в животе, кашель — редкий. Появляются симптомы дыхательной недостаточности, объективные данные выражены слабо. Вторичная сегментарная пневмония развивается на фоне протекающей респираторной инфекции, при этом симптомы интоксикации выражены слабо. Сегментарная пневмония рентгенологически проявляется в отдельных очагах, которые сливаются, а затем захватывают целый сегмент.
Крупозная пневмония
Воспалительный процесс захватывает долю легкого или его часть и плевру. Встречается редко. Часто вызывается пневмококком. Начало острое. Заболевание начинается с головокружения, ухудшения самочувствия, резкой головной боли. Отмечается температура до 40-41 °С, часто больные жалуются на озноб. Кашель в первые три дня редкий, сухой, затем — с выделением ржавой мокроты. Быстро появляются цианоз, одышка. Часто у детей появляется абдоминальный синдром, проявляющийся болями в области пупка, метеоризмом, рвотой. Различают четыре стадии в течении крупозной пневмонии.
При первой стадии — стадии прилива, — определяется укорочение перкуторного звука с тимпаническим оттенком, ослабленное дыхание, периодически прослушивается крепитация. Во второй стадии развивается гиперемия лица, часто — на стороне поражения, тяжелое состояние. На стороне поражения определяются укорочение перкуторного звука, бронхиальное дыхание, бронхофония. Хрипы не прослушиваются. Третья стадия развивается на 4-7-й день — усиливается кашель, температура падает, часто критически. Перкуторный звук принимает тимпанический оттенок, появляется крепитация.
В четвертой стадии — стадии разрешения, — снижается температура, появляется частый кашель, появляются обильные разнокалиберные хрипы. На рентгенограммах также определяется стадийность процесса: в первой стадии — усиление сосудистого рисунка, ограничение подвижности диафрагмы; во второй стадии появляются плотные тени, соответствующие долям с вовлечением корня и плевры; в третьей и четвертой стадиях инфильтрация исчезает постепенно.
При крупозной пневмонии отмечается резкий нейтрофильный лейкоцитоз со сдвигом влево, ускорение СОЭ. Атипично протекает крупозная пневмония у детей раннего возраста. Обычно нечетко выражены основные симптомы заболевания. Под влиянием антибактериальной терапии укорачиваются стадии воспалительного процесса. В случае нерациональной терапии возникает затяжное течение заболевания.
Интерстициальная пневмония
Интерстициальная пневмония возникает при вирусной, микоплазменной, пневмоцистной, грибковой и стафилококковой инфекциях. Чаще эта пневмония регистрируется у недоношенных и новорожденных детей, а также на фоне дистрофии, иммунодефицитных состояний у детей. Заболевание может сопровождаться выраженной интоксикацией, возможно падение артериального давления, кроме этого, часто отмечаются изменения со стороны центральной нервной системы, а также желудочно-кишечного тракта. Отмечается изнурительный кашель со скудной пенистой мокротой. При интерстициальной пневмонии отмечается вздутие грудной клетки. Перкуторно — тимпанит. Прослушиваются единичные крепитирующие и сухие хрипы на фоне ослабленного дыхания. Рентгенологически выявляются эмфизема, перебронхиальная инфильтрация, ячеистость интерстициально-сосудистого рисунка. Со стороны крови выявляется лейкоцитоз, повышение СОЭ.
Диагностика пневмонии
Диагностика проводится на основании клинико-рентгенологических данных.
Клиническими симптомами являются:
- температурная реакция;
- признаки дыхательной недостаточности: одышка, цианоз, участие в дыхании вспомогательной мускулатуры;
- стойкие аускультативные и перкуторные отклонения со стороны легких;
- рентгенологически — очаговые, сегментарные, лобарные инфильтративные тени;
- со стороны крови: лейкоцитоз, нейтрофилез, повышение СОЭ;
- эффект от проводимой этиологической терапии.
Течение пневмоний у детей зависит от этиологии, возраста и наличия различных сопутствующих заболеваний. Особенно тяжело протекают пневмонии, вызванные госпитальными штаммами золотистого стафилококка или грамотрицательными бактериями. Течение пневмоний в этих случаях характеризуется ранним абсцедированием, быстрым прорывом воспалительного очага в плевру и возникновением пиопневмоторакса с бурным течением заболевания.
В периоде новорожденности пневмония имеет серьезный прогноз. Различают приобретенные и внутриутробные пневмонии новорожденных. Внутриутробные пневмонии возникают в результате инфицирования плода во время беременности или аспирации инфицированными околоплодными водами, при этом аспирация может быть как внутриутробной, так и интранатальной. У новорожденных пневмонии часто сопровождаются ателектазами, а также деструкцией легочной ткани.
Важную роль в развитии пневмонии могут играть предрасположенность к аллергическому воздействию внешних факторов и возникновение катарального воспаления слизистых оболочек. При данных пневмониях характерным является присоединение астматического синдрома. Течение пневмонии в этих случаях принимает рецидивирующий характер. У детей, страдающих рахитом, пневмония развивается чаще и имеет затяжное течение. У детей с гипотрофией возникает чаще в связи со значительным снижением иммунитета, отмечается слабая выраженность симптомов пневмонии.
Лечение пневмонии у детей
В случае среднетяжелых и тяжелых форм дети подлежат стационарному лечению. Дети первого года жизни — при любых формах.
Лечение пневмоний проводится комплексно и состоит в:
- применении этиотропных средств;
- оксигенотерапии при развитии дыхательной недостаточности;
- назначении средств, улучшающих бронхиальную проводимость;
- применении средств и методов, обеспечивающих транспорт кислорода крови;
- назначении препаратов, улучшающих процессы тканевого дыхания;
- использовании средств, улучшающих обменные процессы в организме.
Питание ребенка должно соответствовать возрасту и потребностям детского организма. Однако в период интоксикации пища должна быть механически и химически щадящей. В связи с кашлем из рациона исключаются продукты, содержащие частицы, которые могут аспирироваться. Назначается дополнительно жидкость в виде питья. Для этого используются отвары шиповника, черной смородины, соки.
Сразу после поступления в стационар производятся забор мокроты, смывы для бактериологического обследования, затем назначается этиотропное лечение, которое проводят под контролем клинической эффективности, в последующем — с учетом полученных результатов чувствительности мокроты к антибиотикам. В случае внебольничной пневмонии назначаются макролиды нового поколения. В случае внутрибольничных пневмоний назначают цефалоспорины второго, третьего поколений и антибиотики группы резерва.
При пневмониях у детей, возникших в результате внутриутробной инфекции, назначают новое поколение макролидов — спиромицин, рокситромицин, азитромицин. В случае пневмонии у детей с иммунодефицитами назначаются цефалоспорины третьего, четвертого поколений. При смешанной инфекции, взаимодействии возбудителя гриппа и стафилококка наряду с введением антибиотиков широкого спектра действия вводится противогриппозный у-глобулин по 3-6 мл.
Антибиотики применяют комплексно по следующей схеме:
- цефалоспорины;
- цефалоспорины плюс аминогликозиды.
Назначаются муколитическая терапия, бронхолитические средства, физиотерапия, иммунокоррегирующее лечение. При скоплении секрета в дыхательных путях необходимо удалять содержимое носоглотки, гортани, крупных бронхов. При выраженных симптомах дыхательной недостаточности применяется оксигенотерапия.
При признаках сердечной недостаточности назначают сердечные гликозиды — строфантин, а также сульфокамфокаин. Применяются и средства иммунотерапии. При лечении пневмонии проводят симптоматическую и посиндромную терапии. В периоде выздоровления большое значение имеют дыхательная гимнастика, физиотерапевтические методы лечения. Для улучшения дренажной функции бронхов применяются средства, способствующие повышению секреции мокроты или ее разжижению.
Отхаркивающие средства:
- Натрия бензоат
- Аммония хлорид
- Калия йодид
- Бромгексин
- Терпингидрат
- Термопсис
- N-ацетилцистин
- Мукалтин
- Пертусин
- Корень алтея
- Лакричный корень
- Эликсир грудной
- Плод аниса
- Листья мать-и-мачехи
Применяются средства, уменьшающие спазм бронхов. К ним относится эуфиллин.
Прогноз
Прогноз при своевременном применении антибактериальной терапии благоприятный. Выписанные из стационара в период клинического выздоровления берутся на диспансерный учет. После выписки из стационара 2-4 недели ребенок не должен посещать детские учреждения. Дети до шести месяцев первый месяц осматриваются раз в неделю, затем — два раза в месяц; с шести до двенадцати месяцев — раз в десять дней в течение первого месяца, затем — раз в месяц. После одного года до трех лет — раз в первый месяц, затем — раз в три месяца.
Дети осматриваются отоларингологом и пульмонологом после трехлетнего возраста — через месяц после выписки из стационара, затем — раз в квартал. Оптимальной является реабилитация в отделениях больниц или в санаториях. Режим назначается с максимальным использованием свежего воздуха. Назначаются ежедневно дыхательная гимнастика, ЛФК с постепенным повышением физических нагрузок. Питание должно быть рациональным для соответствующего возраста. Медикаментозная реабилитация осуществляется по индивидуальным показаниям. Стимулирующая терапия проводится повторными 2-3-недельными курсами: нуклеинат натрия, метилурацил, дибазол, женьшень, алоэ, настой элеутерококка, витамины B этих целях используется и фитотерапия. Она применяется для санации бронхов и успокаивающего влияния на центральную нервную систему: корень алтея, лист мяты перечной, трава шалфея, корень девясила, мать-и-мачеха, липовый цвет, сосновые почки, чабрец и др. У детей, склонных к аллергическим реакциям, применяется с большой осторожностью. Широко используется физиотерапия. Применяются горчичники, щелочные и фитоингаляции, компрессы, озокеритовые аппликации на грудную клетку. Широко применяется массаж грудной клетки. После пневмонии рекомендуется санаторное лечение в местных санаториях, а также на курортах Гагра, Нальчик, Геленджик, Новый Афон, Южного берега Крыма.
Противопоказаниями к санаторному лечению являются:
- активность воспалительного процесса в бронхо-легочной системе;
- признаки астматического состояния;
- наличие «легочного сердца».
К первичной профилактике относятся здоровый образ жизни родителей, исключающий воздействие вредностей на плод во время беременности, рациональное вскармливание детей, закаливающие процедуры.
Вторичная профилактика включает:
- профилактику и лечение ОРВИ;
- раннюю госпитализацию больных пневмонией детей с отягощенным преморбидным фоном;
- своевременное лечение гипотрофии, рахита, иммунодефицитных состояний;
- санацию хронических очагов инфекции.
Источник…
Источник
Пневмония у малышей — одна из самых тяжелых болезней респираторной системы, которая может приводить к серьезным осложнениям. Протекать заболевание может как с характерными проявлениями, так и неспецифично, или даже практически бессимптомно. Именно поэтому диагностика пневмонии у детей является сложной и ответственной медицинской задачей. Своевременно выявленная болезнь и вовремя начатое лечение являются залогом выздоровления.

Как вовремя заподозрить болезнь?
Воспаление легких у ребенка, как и практически любая патология органов дыхательной системы, проявляется рядом неспецифических симптомов, таких как кашель, повышение температуры. Однако, заподозрить серьезное заболевание и отличить его от ОРВИ в домашних условиях можно по ряду характерных признаков:
- Повышение температуры тела до 38 градусов и выше.
- Чихание, заложенность носа.
- Интенсивный кашель с выделением слизистой, слизисто-гнойной или характерной для крупозной пневмонии «ржавой» мокроты.
- У детей до 3 лет кашлевой рефлекс развит не до конца, поэтому мама может отметить у малыша незначительные покашливания, и поперхивания особенно интенсивно проявляющиеся у малышей при грудном вскармливании.
- Боли в грудной клетке с одной или обеих сторон.
- Выраженные симптомы интоксикации — головная боль, снижение или отсутствие аппетита, общая слабость, быстрая утомляемость.
- Выраженное беспокойство, возбуждение или наоборот, вялость ребенка.
- При тяжелом течении — симптомы дыхательной недостаточности (одышка, бледность, цианоз кожных покровов).
Отметив у малыша появление одного или нескольких из этих симптомов, следует немедленно обратиться к специалисту с целью дальнейшей диагностики и лечения.
Осмотр при пневмонии
Диагностируя пневмонию у детей раннего возраста, при визуальном осмотре врач отмечает бледность покровов кожи, цианоз губ и в области носогубного треугольника, раздувание крыльев носа, втяжение податливых межреберных промежутков при затрудненном вдохе. Данные признаки свидетельствую о патологии дыхательной системы.
Также при осмотре педиатр использует:
- Пальпацию — отмечается болезненность грудной клетки над очагом поражения.
- При перкуссии специалист определяет укорочение перкуторного звука над местами инфильтрации, что свидетельствует о воспалительном уплотнении ткани легкого.
- Аускультативно выслушиваются множественные локализованные влажные мелкопузырчатые хрипы.
- Характерным признаком при пневмонии является крепитация, которая напоминает потрескивание и лучше всего выслушивается на высоте вдоха.
- При присоединении осложнения в виде плеврита над пораженным участком выслушивается шум трения плевры, напоминающий по звучанию шуршание трущихся ладоней и слышный как на вдохе, так и на выдохе.
Выявив данные признаки во время осмотра, врач может выставить предварительный диагноз воспаления легких и назначить дополнительные исследования.
Лабораторные исследования при воспалении легких
Диагностика воспаления легких основана на дополнительных исследованиях, таких как анализы крови, мокроты, рентген органов грудной клетки.
В общем и биохимическом исследовании крови при пневмонии выявляются:
- Повышение уровня лейкоцитов выше 9 000/мкл (обычно отмечается лейкоцитоз до 15000 в 1 мкл, однако при ряде инфекций, например хламидийной, количество белых кровяных клеток может возрастать до 30 тысяч в 1 мкл).
- Сдвиг лейкоцитарной формулы влево (явление, при котором в периферической крови обнаруживаются незрелые формы лейкоцитов).
- Повышение скорости оседания эритроцитов (СОЭ) — 20 и более мм/ч.
- Нередко отмечается снижение гемоглобина.
- В биохимическом анализе крови выявляются повышение уровня фибриногена и признаки ацидоза.
Данные признаки помогут специалисту выставить окончательный диагноз, а также определить степень тяжести воспаления легких.
Анализ мокроты
Исследование мокроты, отделяющейся при кашле, является важным этапом в диагностике заболевания. Данный анализ позволяет выявить, каким микроорганизмом было вызвано воспаление, определить его чувствительность к антибиотикам и подобрать эффективное лечение.

Анализ мокроты играет большую роль при диагностике
Опытные врачи могут заподозрить определенный вид пневмонии лишь по характеру отделяемого из легких:
- Обильная слизисто-гнойная мокрота свидетельствует о бактериальной природе пневмонии.
- Скудная, слизистая мокрота говорит о вирусном или миколазменном поражении легочной ткани.
- Обильная, ржавого цвета мокрота, изредка с прожилками крови — признак крупозной (долевой) пневмонии.
- При прорыве абсцесса легких отмечается «гнойный» запах, а также обильная «мокрота полным ртом».
В исследуемом мазке мокроты при инфекционном поражении легких обнаруживаются : лейкоциты, макрофаги, эритроциты, фибрин, микроорганизмы вызвавшие болезнь (пневмококки, стафилококки).
Рентгенологическое исследование
Рентген — основной метод диагностики, а также способ контроля динамики заболевания и оценки эффективности лечения.
На пленке при пневмонии врачи выявляют:
- Тотальное снижение прозрачности легочной ткани.
- Субтотальное затемнение в легком — при поражении одной или нескольких долей одного легкого.
- Ограниченное затемнение — при очаговой пневмонии.
- Расширение, уплотнение корней легких, усиление сосудистого рисунка — при бронхопневмонии.
Рассматривая рентгеновский снимок, специалист может не только определить вид пневмонии и обнаружить сопутствующие осложнения, но и отличить воспаление легких от других заболеваний, таких как бронхоэктатическая болезнь, туберкулез, астма и рак легких.
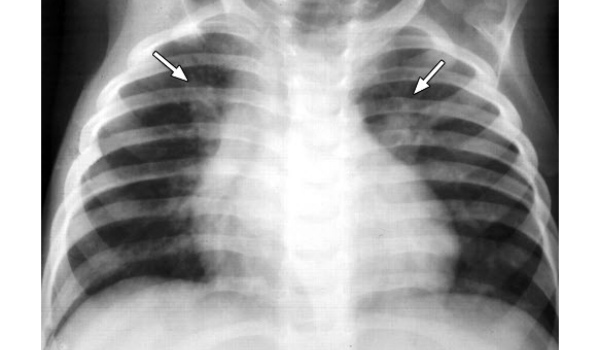
Воспаление легких на рентгене
К наиболее распространенным осложнениям болезни, которые можно выявить благодаря рентгенологическому исследованию относят плеврит и абсцесс легкого. При воспалении плевры отмечается наличие косой линии Соколова-Дамуазо, за счет наличия инфильтративной жидкости, а также смещение средостения в здоровую сторону.
При абсцессе легкого выявляется округлая полость просветления с горизонтальным уровнем гнойной жидкости и наличием воспалительной инфильтрации вокруг. При дренировании абсцесса в просвет бронха, горизонтальный уровень исчезает.
Рентгенологическое исследование проводится также в качестве контроля эффективности лечения — через 72 часа после начала антибиотикотерапии, а также спустя месяц после заболевании. С помощью данного метода диагностики можно выявить переход заболевания в хроническую форму.
Хроническая форма заболевания
Для специалиста очень важно провести диф диагносику между острой и хронической пневмонией, поскольку от этого зависит продолжительность и тактика лечения заболевания. Критерии хронической формы болезни:
- Наличие воспалительных очагов на рентгенограмме, спустя 6 недель после начала лечения острого воспаления легких.
- Уменьшение объема пораженной части легкого, усиление легочного рисунка, очаги пневмосклероза.
- Течение болезни с периодами обострения и относительного благополучия.
- Во время ремиссии отмечается удовлетворительное состояние больного, незначительный малопродуктивный кашель по утрам.
- В фазе обострения, симптомы могут напоминать таковые при острой пневмонии — повышение температуры тела, кашель с выделением слизисто-гнойной мокроты, ночную потливость, общую слабость.
Лечение хронической пневмонии должно проводиться только после окончательно подтвержденного диагноза и определения чувствительности к антибиотикам микроорганизмов, вызвавших патологию.
Отличие пневмонии от других патологий респираторной системы
Чаще всего специалистами проводится дифференциальная диагностика пневмонии с другими воспалительными заболеваниями органов дыхательной системы.
- При ОРВИ наблюдаются те же симптомы, что и при воспалении легочной ткани — общая слабость, заложенность носа, чихание, кашель, повышение температуры. Однако общее состояние при этом остается удовлетворительным, тяжесть симптомов и воспалительные изменения, выявляемые анализами крови незначительны. На рентгеновских снимках не обнаруживается очаговых и инфильтративных изменений в легких
- Бронхит сопровождается кашлем и одышкой, как и пневмония. Однако, при воспалении бронхов перкуторно будет выявляться коробочный звук, а при аускультации, вместо крепитации выслушиваются разнокалиберные сухие или влажные хрипы.
- Бронхиолит, развивающийся у детей до года жизни, протекает тяжело с выраженной интоксикацией и катаральными явлениями. В отличие от пневмонии, при данном заболевании отсутствуют локальные изменения легочной ткани, что можно определить после проведения рентген-диагностики.
Важно вовремя поставить диагноз, поскольку от этого зависит выбор тактики лечения. Своевременное начало эффективной, правильно подобранной терапии является залогом успешного выздоровления.
С каким неинфекционными патологиями дифференцировать пневмонию у детей?
Существует ряд неинфекционных заболеваний дыхательной системы от которых важно отличить острую пневмонию у маленьких детей. К ним относят:
- Бронхиальная астма. Кашель при ней, в отличие от пневмонии, возникает приступообразно, сопровождается выраженной одышкой и отделением слизистой мокроты. При исследовании отделяемого из легких, обнаруживаются эозинофилы, кристаллы Шарко-Лейдена и спирали Куршмана. Характерной для астмы является обратимая бронхиальная обструкция, которую можно выявить при спирографическом исследовании.
- Туберкулез легких — хроническое заболевание, сопровождающееся кашлем, ночной потливостью, общей слабостью. При УЗИ, которое в некоторых случаях проводят маленьким детям вместо рентгенологического исследования, отмечается увеличение лимфатических узлов, расположенных рядом с аортой. Также при туберкулезе определяется положительная проба Манту и обнаруживаются специфические кислотоустойчивые палочки Коха при анализе мокроты.
- Рак легких — крайне редкое в детском возрасте заболевание. Сопровождающееся рядом неспецифических симптомов — кашель, одышка, незначительное повышение температуры до 37 градусов, вялость, снижение аппетита. Выявить злокачественное новообразование можно с помощь рентгенологического исследования, бронхоскопии и биопсии подозрительного участка.
- Муковицидоз — тяжелое наследственное заболевание, которое характеризуется поражением желез внутренней секреции и часто рецидивирующими поражениями дыхательной системы. Для его определения используется потовый тест, исследование химотрипсина в стуле и ДНК-диагностика.
Пневмония — серьезное заболевание, которое у маленьких детей может протекать в тяжелой форме и сопровождаться грозными и даже опасными для жизни осложнениями.
Именно поэтому, при появлении подозрительных симптомов, указывающих на поражение легочной ткани, важно немедленно обратиться к врачу. Подобрать комплексное, эффективное лечение может только специалист после тщательного обследования и выставления окончательного диагноза.
Автор публикации: Ирина Ананченко
Помните! Самолечение может вызвать неисправимые последствия для Вашего здоровья! При первых симптомах заболевания мы рекомендуем незамедлительно обратиться к специалисту!
Пожалуйста, оцените этот материал!
(Пока оценок нет)
Загрузка…
И поделитесь интересной информацией с друзьями!
Источник