Шифр пневмонии по мкб 10

Пневмония — воспаление альвеол легких, как правило, развивается в результате инфекции. Болезнь начинается с воспаления отдельных альвеол, они заполняются белыми кровяными клетками и жидкостью. В результате затрудняется газообмен в легких. Обычно поражено только одно легкое, но в тяжелых случаях возможна двусторонняя пневмония.
Воспаление легких может распространяться из альвеол в плевру (двуслойную мембрану, которая отделяет легкие от стенки), вызывая плеврит. Между двумя листками плевры начинается скопление жидкости, которая сдавливает легкие и затрудняет дыхание. Патогенные микроорганизмы, вызывающие воспаление, могут попасть в кровеносную систему, что приводит к опасному для жизни заражению крови. У ослабленных людей из группы риска — младенцев, стариков и людей с иммунодефицитом — воспаление может настолько обширно поражать легкие, что возможно развитие дыхательной недостаточности, являющейся потенциально летальным состоянием.
Причины возникновения
В основном, причина развития заболевания у взрослых пациентов — бактериальная инфекция, как правило, бактерии вида Streptococcus pneumoniae. Эта форма пневмонии часто бывает осложнением после вирусной инфекции верхних дыхательных путей. Причиной заболевания также могут быть вирусы гриппа, ветряной оспы, Haemophilus influenzae и Mycoplasma pneumoniae.
Бактерии Legionella pneumophila (присутствуют в системах кондиционирования воздуха) вызывают т.н. болезнь легионеров, которая может сопровождаться поражением печени и почек.
Пациентов больниц, находящихся там в связи с другими заболеваниями, в основном детей и стариков, часто поражает бактериальная пневмония, вызванная Staphylococcus aureus, а также бактериями Klebsiella и Pseudomonas.
В некоторых случаях пневмонию вызывают другие микроорганизмы, такие как грибы и простейшие. Эти инфекции обычно встречаются редко и легко протекают у людей в нормальной физической форме, но они распространены и практически летальны у пациентов с иммунодефицитом. Например, Рneumocystis carinii может жить в здоровых легких, не вызывая болезни, но у больных СПИДом эти микробы приводят к тяжелой пневмонии.
Существует редкая форма заболевания, которую называют аспирационная пневмония. Ее причиной является попадание рвотных масс в дыхательные пути. Наблюдается у людей с отсутствующим кашлевым рефлексом, который развивается при сильном опьянении, передозировке наркотиков или травме головы.
Факторы риска
Факторами риска являются курение, алкоголизм и плохое питание. Пол, генетика значения не имеют. В группу риска входят грудные дети, старики, пациенты с тяжелыми и хроническими болезнями, такими как сахарный диабет, а также с иммунодефицитом вследствие тяжелых заболеваний, таких как СПИД. Нарушение иммунной системы также происходит при лечении иммуносупрессантами и проведении химиотерапии.
Некоторые формы пневмонии стало очень трудно лечить из-за повышенной резистентности бактерий, вызывающих болезнь, к большинству антибиотиков.
Симптомы
У бактериальной пневмонии обычно быстрое начало, а тяжелые симптомы появляются в течение нескольких часов. Характерны следующие симптомы:
- кашель с коричневой или кровянистой мокротой;
- боль в груди, которая усиливается во время вдоха;
- одышка в спокойном состоянии;
- высокая температура, бред и спутанность сознания.
Небактериальная форма заболевания не дает таких специфических симптомов, и ее проявления развиваются постепенно. Больной может чувствовать общее недомогание в течение нескольких дней, затем повышается температура и пропадает аппетит. Единственными респираторными симптомами могут быть только кашель и одышка.
У маленьких детей и стариков симптомы любой формы пневмонии менее выражены. У грудных детей вначале появляется рвота и повышается температура, которая может вызвать спутанность сознания. У стариков респираторные симптомы не проявляются, но возможна сильная спутанность сознания.
Диагностика
Если врач предполагает пневмонию, то диагноз следует подтвердить флюорографией, которая покажет степень инфекционного поражения легких. Для идентификации патогенного микроорганизма собирают и исследуют образцы мокроты. В целях уточнения диагноза также делают анализы крови.
Лечение
Если пациент находится в хорошем физическом состоянии и у него только легкая пневмония, возможно лечение в домашних условиях. Для того чтобы сбить температуру и снять боль в груди, применяют анальгетики. Если причиной заболевания является бактериальная инфекция, врачи назначают антибиотики. При грибковой инфекции, вызывающей пневмонию, выписывают противогрибковые лекарства. В случае легкой вирусной формы заболевания не проводят никакой специфической терапии.
Лечение в стационаре необходимо больным тяжелой бактериальной и грибковой пневмонией, а также грудным детям, старикам и людям с иммунодефицитом. Во всех этих случаях медикаментозная терапия остается той же, что и в случае амбулаторного лечения. Тяжелую пневмонию, обусловленную вирусом простого герпеса человека, того же патогенного микроорганизма, который вызывает и ветряную ослу, можно лечить пероральным или внутривенным введением ацикловира.
Если в крови низок уровень кислорода или началась сильная одышка, проводят кислородное лечение через лицевую маску. В редких случаях требуется подключение к аппарату искусственного дыхания в палате интенсивной терапии. Пока пациент находится в больнице, возможно регулярное проведение физиотерапии грудной клетки, чтобы разжижать мокроту и облегчать ее отхаркивание.
Молодые люди в хорошем физическом состоянии обычно полностью выздоравливают от любой формы пневмонии за 2–3 недели, причем без необратимого поражения легочной ткани. Улучшение состояния при бактериальной пневмонии начинается уже в первые часы после начала лечения антибиотиками. Однако некоторые тяжелые формы пневмонии, такие как болезнь легионеров, могут быть летальными, особенно у людей с ослабленной иммунной системой.
Источник
По мере развития медицинской науки попытки классифицировать пневмонию предпринимались в разное время неоднократно. Каждый ученый подходил к решению этого вопроса по-своему.
Разнообразие существующих классификаций
Например, существует классификация по клиническому течению заболевания: типичная, атипичная и др. Самой удачной признана классификация по этиологическому признаку (в зависимости от возбудителя или других причин возникновения болезни). Такой подход позволяет подобрать максимально эффективную антибактериальную или противовирусную терапию.
Этиологическая классификация
При современных методах лабораторной диагностики удается определить возбудителя заболевания через 1-2 суток после взятия материала на посев. Трудности заключаются в том, что примерно в 30% случаев не удается достоверно определить микроорганизм-возбудитель по разным причинам:
- недостаточное количество биоматериала (непродуктивный кашель с недостаточным количеством выделяемой мокроты);
- невозможность определения внутриклеточной культуры стандартными методами;
- слишком долгое получение результатов посева;
- проблемы в дифференциальном определении и разграничении микробов «возбудителя» и «свидетеля» (т. е. присоединившейся инфекции, которая сама не является этиологической причиной пневмонии);
- прием мощных антибактериальных препаратов до обращения к врачу.
Получается, что в каждом третьем случае определить возбудителя на ранних стадиях заболевания не представляется возможным, что делает этиологическую классификацию бесполезной для применения в практической медицине.
Синдромная классификация
Были попытки разделить пневмонию на «типичную» и «атипичную», но и этот подход оказался неудачным. Пневмонии, вызванные атипичными возбудителями, нередко клинически проявляют себя как типичные. И наоборот, типичная пневмония может имитировать атипичные клинические проявления.
Деление на острую, подострую и хроническую пневмонии тоже не получило положительного признания у практикующих врачей. Пневмония уже изначально подразумевается как острое заболевание. Хроническое рецидивирующее течение заболеваний органов дыхания требует тщательного обследования пациента для установки действительного диагноза. Определение «хроническая пневмония» — это нонсенс.
Современная классификация
В настоящее время врачи предпочитают подразделять пневмонии по времени развития болезни и учитывая условия инфицирования:
- внебольничная пневмония;
- нозокомиальная (внутрибольничная) пневмония;
- аспирационная;
- пневмония при иммунодефиците.
Нозокомиальные пневмонии проявляются уже после госпитализации пациента в стационар при отсутствии характерных рентгенологических и клинических признаков на момент поступления больного в больницу.
Аспирационные (связанные с заглатыванием пищи, жидкости, слюны в дыхательные пути) пневмонии характерны для лиц, страдающих психическими расстройствами, для алкоголиков и наркоманов, при токсическом отравлении.
Иммунодефицит может стать причиной пневмонии у онкологических больных, которые получают иммуносупрессивное лечение, у ВИЧ-инфицированных и наркоманов.
Внебольничная пневмония в зависимости от типа возбудителя подразделяется на типичную (бактериальную, вирусную, грибковую, паразитарную), связанную с иммунодефицитом, аспирационную. Внебольничная пневмония – это острое заболевание, которое возникло до обращения больного за медицинской помощью или в течение 2-х суток после госпитализации. Симптомы характерны для инфекционного поражения дыхательной системы (влажный кашель с обильным выделением мокроты, боль в груди, гипертермия – повышение температуры, одышка, выраженные недомогание и слабость).
Последнее время принято в отдельную группу определять пневмонии, возникновение которых связано с оказанием медицинской помощи, например, пребывание в домах престарелых или в других медицинских учреждениях длительного содержания (интернаты, санатории, пансионаты для престарелых и пожилых, дома инвалидов).
Внебольничная пневмония характеризуется следующими факторами риска:
- алкоголизм;
- курение;
- хронический бронхит;
- сахарный диабет в период декомпрессии;
- проживание в домах престарелых, домах инвалидов, других медицинских учреждениях длительного пребывания;
- грипп;
- несанированная ротовая полость;
- муковисцидоз;
- наркомания;
- бронхиальная обструкция (например рак бронхов, пищевода, легкого);
- длительное пребывание в помещении с кондиционерами, увлажнителями воздуха;
- вспышки специфической инфекции в ограниченном коллективе.
Внебольничная пневмония является распространенным заболеванием даже в странах с развитой системой здравоохранения. Статистически заболеваемость составляет 10 человек на 1000. Больше всего заболеванию подвержены дети и люди пожилого возраста. Смертность составляет 50 человек на 100 000 населения (6-е место среди всех причин смерти).
Международная классификация болезней (МКБ) 10-го пересмотра
Согласно МКБ-10 каждое заболевание органов дыхания имеет собственный код от J00 до J99. Каждый вид пневмонии согласно МКБ-10 имеет код от J12 до J18.
| Код | Возбудитель, нозология |
| J12 | Не классифицированная вирусная пневмония |
| J12.0 | Аденовирус |
| J13 | Streptococcus pneumoniae |
| J14 | Haemophilus influenzae |
| J15.0 | Не классифицированная бактериальная пневмония |
| J15.1 | Klebsiella pneumoniae |
| J15.2 | Staphylococcus spp |
| J15.3 | Стрептококки группы В |
| J15.4 | Другие стрептококки |
| J15.5 | Escherichia coli |
| J15.6 | Другие аэробные грамотрицательные бактерии |
| J15.7 | Mycoplasma pneumoniae |
| J15.8 | Другие бактериальные пневмонии |
| J15.9 | Не уточненная этиология |
| J16.0 | Chlamydia spp. |
| J16.8 | Другие установленные возбудители |
| J17.0 | Пневмония при заболеваниях, классифицированных в других рубриках |
| J17.0 | Пневмония при актиномикозе, сибирской язве, гонорее, нокардиозе, сальмонеллёзе, туляремии, брюшном тифе, коклюше |
| J17.1 | Пневмония при цитомегаловирусной болезни, кори, краснухе, ветряной оспе |
| J17.2 | Пневмония при микозах |
| J17.3 | Пневмония при паразитозах |
| J17.8 | Пневмония при орнитозе, ку-лихорадке, острой ревматической лихорадке, спирохетозе |
| J18 | Пневмония без уточнения возбудителя |
Еще совсем недавно в странах бывшего СССР пользовались классификацией Н. С. Молчанова (1962) в редакции Е. В. Гембицкого (1983). Сейчас этот подход уже практически не применяется, общепринятой стала классификация МКБ-10.
АВТОР

Ульяна Гусева
Все в наших руках, поэтому их нельзя опускать
78 записей
Вирус герпеса очень распространен, он живет в организме у 90% людей. Заразиться этим вирусным заболеванием очень легко, но полностью вылечить его невозможно. […]
Бронхолегочные заболевания предоставляют собой группу патологических процессов инфекционного или неинфекционного происхождения, которые поражают не только дыхательные пути, но и другие органы, чем […]
Микробы – растения? Чем удивить современного человека? Может быть, этим: микробы – одноклеточные растения? Со всеми присущим растениям особенностями. Кроме способности к […]
Туберкулез позвоночника представляет собой воспалительное заболевание, появляющееся в результате гематогенной диссеминации микобактерии, приводящей к разрушению пораженных позвонков и нарушениям в позвоночном столбе. […]
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Другие названия и синонимы
Гипостатическая пневмония.
Названия
Название: Застойная пневмония.
Застойная пневмония
Синонимы диагноза
Гипостатическая пневмония.
Описание
Застойная пневмония. Вторичное воспаление легких, развивающееся на фоне локальных гемодинамических и вентиляционных нарушений. Клинически застойная пневмония протекает с кашлем, одышкой, выделением мокроты, субфебрильной (реже фебрильной) температурой тела, появлением плеврального выпота. В диагностике застойной пневмонии первостепенную роль играют аускультативные и рентгенологические данные. В лечении застойной пневмонии применяют антибиотики, бронхолитики, сердечные гликозиды, мочегонные средства, ингаляции, ЛФК, массаж спины и грудной клетки. При необходимости прибегают к проведению пункции плевральной полости или перикарда.
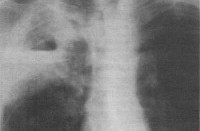
Застойная пневмония
Дополнительные факты
Пневмония является одним из наиболее часто диагностируемых заболеваний в пульмонологии. Пневмония может возникать в виде первичной, самостоятельной патологии, а также служить осложнением инфекций нижних дыхательных путей (обструктивного бронхита, бронхоэктатической болезни), хронической сердечной недостаточности, состояний иммунодефицита. К числу вторичных пневмоний относится застойная (гипостатическая) пневмония. Опасность застойной пневмонии состоит в том, что она развивается у больных с отягощенным соматическим анамнезом, приводя к декомпенсации состояния, нередко становясь непосредственной причиной гибели пациента.
Причины
Патоморфологической основой для развития застойной пневмонии служит застой в малом круге кровообращения. Гемодинамические расстройства сопровождаются нарушением дренажной функции бронхов и легочной вентиляции. В условиях гипостаза и гиповентиляции в бронхах скапливается густая и вязкая мокрота, развивается условно-патогенная и патогенная микрофлора, вызывающая развитие застойной пневмонии.
Как правило, застойная пневмония возникает у пациентов, имеющих в анамнезе соматические заболевания: ИБС, атеросклероз, атеросклеротический и постинфарктный кардиосклероз, стенокардию, пороки сердца (стеноз митрального клапана), гипертоническую болезнь, экстрасистолию, мерцательную аритмию, бронхиальную астму, эмфизему легких, бронхоэктатическую болезнь, хронический пиелонефрит, сахарный диабет и тд.
Кроме соматической патологии, к развитию застойной пневмонии предрасполагает возраст пациентов старше 60 лет; длительное вынужденное пассивное положение в постели при травмах костей (переломах костей таза и нижних конечностей), черепно-мозговых травмах, инсульте, онкопатологии, в послеоперационном периоде; искривление позвоночника (сколиоз, кифоз), деформации грудной клетки.
Микробиологическим субстратом застойной пневмонии обычно выступают типичные бактериальные агенты: пневмококк, стрептококки, стафилококк, гемофильная палочка. Застойная пневмония чаще развивается в нижних отделах правого легкого, а в некоторых случаях бывает двусторонней.
Патогенез
Патофизиологический механизм застойной пневмонии связан с пассивным переполнением венозных сосудов вследствие нарушения оттока крови. В первой фазе застоя развивается так называемая венозная гиперемия легочной ткани, сопровождающаяся удлинением и расширением капилляров с последующим сдавлением альвеол (альвеолярным коллапсом). Рентгенологически данная фаза застойной пневмонии характеризуется усилением легочного рисунка и понижением прозрачности легочной ткани.
Во вторую фазу застоя происходит пропотевание транссудата (жидкой части крови) из сосудов в межуточную ткань и альвеолы, что рентгенологически соответствует картине бронхопневмонии или паренхиматозной пневмонии. В третьей фазе застойной пневмонии возникает выраженный межуточный отек, разрастание фиброзной ткани с последующим развитием пневмосклероза и бурой индурации легкого.
Симптомы
Выраженность клинических проявлений застойной пневмонии зависит от степени гемодинамических и вентиляционных расстройств, присоединения воспалительного компонента, тяжести основной патологии.
При застойной пневмонии температура может быть нормальной или субфебрильной; реже отмечается фебрилитет. Характерно появление кашля с отхождением слизистой или слизисто-гнойной мокроты, кровохарканья, нарастающей слабости и одышки, снижение толерантности к физическим нагрузкам.
По времени возникновения застойная пневмония может быть ранней (развиваться в первые 2-3 дня постельного режима) и поздней (развиваться в период от 2 до 6 недели). Ранние застойные пневмонии нередко маскируются симптоматикой основной патологии. Так, при инсульте на первый план выходят нарушения сознания и расстройства дыхания (шумное, аритмичное, клокочущее). При сердечно-сосудистых заболеваниях проявлением застойной пневмонии может являться нарастание признаков сердечной недостаточности.
Боль в груди слева. Боль в груди справа. Боль в грудной клетке. Высокая температура тела. Кашель. Кровохарканье. Лейкоцитоз. Ломота в теле. Мокрота. Ночная потливость у мужчин. Одышка. Увеличение СОЭ.
Диагностика
Распознавание застойной пневмонии затруднено ввиду малоспецифичности клинической симптоматики и преобладания выраженности проявлений основного заболевания. Медицинские специалисты – пульмонологи, кардиологи, неврологи, травматологи – всегда должны помнить о возможности развития застойной пневмонии у пациентов с отягощенным сопутствующим фоном.
Аускультация легких при застойной пневмонии выявляет жесткое дыхание, влажные мелкопузырчатые хрипы в задненижних отделах легких. Доказательными признаками застойной пневмонии являются рентгенологические изменения. Рентгенография легких позволяет обнаружить одно- или двустороннее снижение прозрачности легочных полей, очаговые и фокусные тени, усиление легочного рисунка, линейные тени (линии Керли) в базальных отделах, узелки гемосидерина, расширение тени корней легкого.
Наличие выпота в полости плевры и сердечной сумке уточняют с помощью УЗИ плевральной полости и перикарда. В инструментальной диагностике застойной пневмонии существенную роль играют данные ЭКГ, ЭхоКГ. Изменения показателей периферической крови при застойной пневмонии минимальны: отмечается незначительный лейкоцитоз с нейтрофильным сдвигом, увеличение СОЭ. При микроскопическом исследовании мокроты у пациентов с застойной пневмонией обнаруживаются группы клеток сердечных пороков, содержащих гемосидерин.
Лечение
Алгоритм лечения застойной пневмонии включает борьбу с бактериальной инфекций, регуляцию вентиляции и перфузии в легких, уменьшение отека. В комплексной терапии застойной пневмонии применяют антибиотики, отхаркивающие, антиоксидантные, иммуномодулирующие препараты, диуретики, сердечные гликозиды, средства, улучшающие метаболизм сердечной мышцы. Назначается кислородотерапия, массаж спины и грудной клетки, ингаляционная терапия, лечебная гимнастика. Для эвакуации мокроты из трахеобронхиального дерева выполняются санационные бронхоскопии и бронхоальвеолярный лаваж.
При наличии плеврального или перикардиального выпота показано проведение торакоцентеза и пункции перикарда. Параллельно с лечением застойной пневмонии необходима коррекция тех фоновых состояний, которые послужили развитию вторичного воспаления в легких.
Профилактика
У пациентов, длительно находящихся на постельном режиме, следует уделять должное внимание предупреждению застойной пневмонии. С этой целью необходима частая смена положения больного, выполнение пациентом активных движений в кровати, дыхательных упражнений. Целесообразно проведение перкуторного массажа грудной клетки, баночного массажа, постановка компрессов и горчичников. Ослабленным пациентам требуется организация сбалансированного, разнообразного и обогащенного витаминами питания.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник


