Синдром острой пневмонии при инфекционных заболеваниях

Такое заболевание как острая пневмония все чаще диагностируется у взрослых и у детей. Пневмония входит в пятерку самых распространенных и опасных заболеваний дыхательной системы, поэтому нужно знать, как избежать воспаления легких, и методы лечения, если профилактика оказалась бессильной.
Причины развития острой формы пневмонии
Пневмония возникает при попадании в легкие патогенных микроорганизмов. Примерно у 2/3 пациентов обнаруживаются бактериальные возбудители: стрептококки и стафилококки, реже гемофильная палочка, клебсиеллы, легионеллы и другие бактерии. У некоторых пациентов острая пневмония возникает как осложнение после тяжелых вирусных заболеваний: гриппа, герпеса, вирусных инфекций. К ослабленному вирусами организму часто присоединяется бактериальная инфекция.
Острая форма пневмонии может возникнуть по следующим причинам:
- инфицирование простейшими;
- поражение дыхательных путей токсинами;
- воздействие аллергенов на легкие;
- лучевая терапия.
Наиболее подвержены развитию воспалительного процесса в легких лежачие больные, заядлые курильщики, пациенты с хроническими заболеваниями органов дыхания и врожденными патологиями дыхательных путей.
Классификация острой пневмонии
Для правильного лечения пневмонии важно знать форму и тяжесть течения воспалительного процесса. Для этого воспаление легких классифицируют по нескольким видам.
По длительности заболевания
Остротекущая пневмония стремительно развивается и стремительно заканчивается. Период от появления симптомов остротекущей пневмонии до полного выздоровления составляет не более 3–4 недель.
Затяжная пневмония – развивается на фоне сильного снижения иммунитета и ослабленного организма. Затяжная форма воспаления легких может длиться до 2 месяцев.

По тяжести течения
 Легкая – при таком течении болезни очень часто симптомы имеют смазанную картину. Пациенты чувствуют себя хорошо, температурные показатели незначительно отклоняются от нормы, а заподозрить воспаление легких можно по затяжному кашлю. Легкое течение болезни объясняется слабой интоксикацией, именно поэтому при своевременном лечении очень быстро наступает выздоровление.
Легкая – при таком течении болезни очень часто симптомы имеют смазанную картину. Пациенты чувствуют себя хорошо, температурные показатели незначительно отклоняются от нормы, а заподозрить воспаление легких можно по затяжному кашлю. Легкое течение болезни объясняется слабой интоксикацией, именно поэтому при своевременном лечении очень быстро наступает выздоровление.
Средняя – для этой тяжести характерна умеренная интоксикация, выражающаяся легкой слабостью, повышением температуры, головными болями и отклонениями в процессе дыхания. Отсутствие лечения может привести к развитию хронической формы пневмонии.
Тяжелая – наблюдаются признаки дыхательной недостаточности и тяжелой интоксикации. При тяжелом течении пневмонии лечение проходит строго в стационарных условиях, так как возможно развитие нарушения кровообращения, присоединение осложнений – менингита, энцефалита, сепсиса.
По топографическим признакам
На первом месте стоит острая правосторонняя пневмония. Намного реже поражается левое легкое, но заболевание носит очень тяжелый характер – требуется длительный период лечения и восстановления после выздоровления. Двухсторонняя пневмония крайне опасна для жизни, поэтому лечение проходит под наблюдением специалистов.
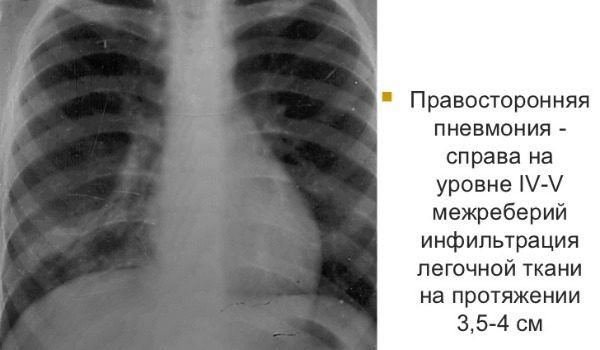
Правосторонняя пневмония
По условиям возникновения
Внебольничная пневмония – болезнь начинается в домашних условиях, как правило, исход благоприятный.

Госпитальная (больничная) пневмония – развивается через несколько суток после поступления в стационар с другим заболеванием. Причины инфицирования: несоблюдение санитарных условий и заражение от других пациентов.

Аспирационная пневмония – воспалительный процесс начинается из-за попадания в дыхательные пути инородных предметов. В зоне риска — больные с неврологическими заболеваниями, нарушением дыхательной и глотательной функций, лежачие пациенты.

Иммунодефицитное воспаление легких — развивается у пациентов с тяжелыми иммуносупрессивными патологиями: СПИД, онкологические и аутоиммунные заболевания, врожденный иммунодефицит. Иногда причиной становится длительный прием препаратов, подавляющих иммунную систему.

Иммунодефицитное воспаление легких
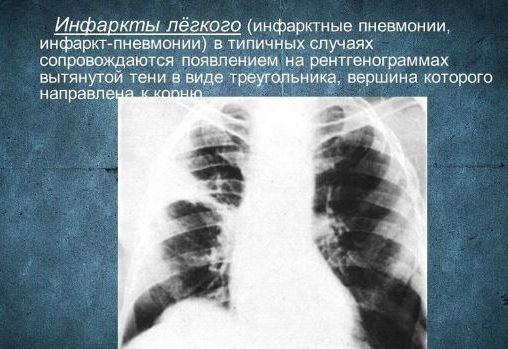
Инфаркт-пневмония – возникает, когда в легочной ткани нарушается кровообращение. Самая частая причина – тромбоэмболия легочных артерий.
По морфологическим признакам
Крупозная пневмония – очаг локализуется полностью в легком или затрагивает одну долю. Возбудитель болезни проникает в альвеолы, где и начинается воспалительный процесс.

Очаговое воспаление легких – является последствием бронхита, ОРВИ и других заболеваний дыхательных путей. Чаще всего поражаются нижние доли легких, но также для этой формы характерно чередование пораженных и здоровых участков легочной ткани.
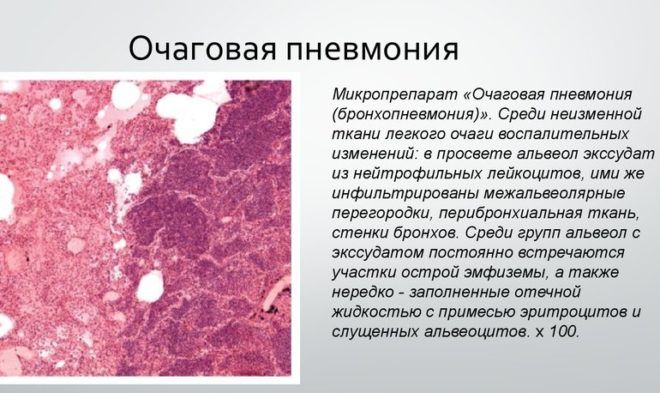
Интерстициальная пневмония – воспалительный процесс затрагивает паренхиму и альвеолы, вызывая фиброзные изменения в легочной структуре. Отсутствие лечения приводит к неблагоприятному исходу.

При диагностике важно учитывать размер очага – поражение локализуется на небольшом участке легочной доли, граничит с несколькими долями или образует крупные очаги, охватывая полностью одну или несколько долей легкого.
Клинические проявления острой формы пневмонии
Признаки острой пневмонии зависят от многих факторов: возбудителя заболевания, наличия сопутствующих болезней, возраста пациента и состояния больного. В целом можно выделить стандартные признаки воспаления легких:
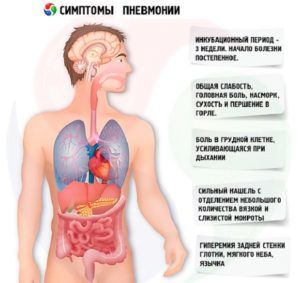
Симптомы острой формы пневмонии
- высокая температура тела;
- появление кашля;
- избыточная потливость;
- озноб, лихорадочное состояние;
- побледнение кожных покровов;
- одышка;
- нарушение сердцебиения;
- головные боли;
- нарушения сна;
- отсутствие аппетита.
Кашель при пневмонии может быть различного характера, сухим, преимущественно ночным, с отделением мокроты. Наличие коричневых или рыжих выделений говорит о развитии гнойного воспаления. При кашле многие пациенты жалуются на боли в груди или в спине в области лопатки.
При вялом течении болезни кашель чаще всего редкий и незначительный, легкие плохо прослушиваются, а температура держится в пределах нормы. В этом случае на протяжении длительного течения болезни ставят ошибочные диагнозы и назначают некорректное лечение, а пневмонию определяют только по снимку легких, когда состояние пациента становится очень плохим.

Температура тела при крупозной пневмонии до 40 градусов
При крупозной форме воспаления легких симптомы возникают внезапно: резко поднимается температура до 38–40 °C, нарушаются дыхательные функции, отходит мокрота коричнево-оранжевого цвета с гноем или прожилками крови, наблюдаются признаки тахикардии.
Очаговая форма пневмонии протекает с кашлем без одышки, с легкими болями в груди. Температура тела может подниматься до 37,5 °C только в первые три дня болезни, или держаться в пределах 38–38,5 °C до 10 дней.
В детском возрасте чаще диагностируется вирусная пневмония, а чем старше становится ребенок, тем выше становятся шансы подхватить бактериальное воспаление легких.
Диагностирование острой формы пневмонии
Во многих случаях поставить диагноз можно по клиническим признакам заболевания. Для этого врач осматривает пациента, прослушивает дыхание и опрашивает на наличие жалоб. Если есть подозрение, что у больного острая пневмония, ему назначают дополнительные методы диагностики, позволяющие подтвердить диагноз. Самый эффективный и быстрый способ диагностики – рентгенография грудной клетки. На снимке видны очаги и их локализация в легочных тканях.
Другие методы диагностики:
- лабораторные исследования крови и мочи;
- исследование мокроты на микрофлору;
- КТ и МРТ (в тяжелых случаях).
При затяжной пневмонии назначают ФВД, бронхоскопию и бронхографию, чтобы выявить наличие осложнений. Важно правильно дифференцировать воспаление легких от других патологий: онкологических процессов в легких, туберкулеза, бронхита, плеврита.
Методы лечения острой пневмонии
Лечение острой пневмонии может проходить в домашних условиях, при условии, что пациент старше двух лет, и течение болезни классифицируется как легкое или среднее. Маленьким детям и пожилым людям необходимо постоянно находиться под присмотром специалистов, поэтому их направляют на стационарное лечение. В зависимости от возбудителя назначают препараты, подавляющие жизнедеятельность патогенных микроорганизмов:
- антибиотики;
- противовирусные препараты;
- противогрибковые средства.

Антибиотики для лечения пневмонии
Другие группы препаратов:
- Для снятия спазмов и расширения бронхов необходим прием препаратов бронхорасширяющего действия: Беродуал, Атровент, Пульмикорт.
- Муколитики назначают для разжижения и лучшего отхождения мокроты из дыхательных путей: АЦЦ, Амброксол.
- Для поддержания иммунной системы нужны иммуномодулирующие средства: Генферон, Анаферон, Виферон, Полиоксидоний, настой эхинацеи.
- Чтобы снять отек и предотвратить развитие аллергии, назначают антигистаминные препараты: Цетиризин, Лоратадин, Зодак, Супрастин.
- Для предотвращения развития воспалительного процесса в гортани назначают спрей Мирамистин, полоскания с Фурацилином и Хлоргексидином.
Наибольшую эффективность приносит лечение, которое проводится с помощью компрессионного небулайзера. С его помощью лекарства поступают непосредственно к очагу воспалительного процесса, тем самым ускоряя выздоровление и предотвращая развитие негативных реакций в ЖКТ.
Дополнительные методы терапии
После снижения высокой температуры и снятия острого состояния назначают дополнительные методы лечения:

Электрофорез при острой пневмонии
- электрофорез;
- магнитотерапия;
- УВЧ;
- парафинотерапия;
- дыхательная гимнастика;
- массаж грудной клетки и спины.
Чтобы медикаментозная терапия дала результат, необходимо с первого дня лечения соблюдать специальный режим. Следует соблюдать все рекомендации врача по лечению, и сообщать ему, если наступило ухудшение или возникла аллергия на лекарство.
Пациент должен исключить из рациона всю вредную пищу, стараться питаться правильно, чтобы в рационе было как можно больше овощей и фруктов. Питание должно быть легкоусвояемым и питательным.
Важно соблюдать питьевой режим – достаточное количество жидкости поможет организму восполнить недостаток воды в организме, ускорить разжижение мокроты и выводить скопившиеся токсины.
Комната больного должна часто проветриваться, но так, чтобы он не находился на сквозняке. Проветривание и частая влажная уборка необходима для того, чтобы воздух, поступающий в больные легкие, был без примесей пыли. Больной должен как можно больше отдыхать и не перенапрягать организм. Нельзя заниматься спортом и любыми другими физическими нагрузками как минимум еще две недели после выздоровления.
Опасность острой пневмонии
Острая пневмония опасна гнойным воспалением – абсцессом, гангреной и эмпиемой легких. Гнойные процессы утяжеляют течение болезни и часто оставляют очаги с нарушением структуры легочных тканей. Такие осложнения опасны развитием сепсиса и летальным исходом. Обструкция опасна развитием дыхательной недостаточности, и, как следствие – нарушением сердечной деятельности. Пациенты с обструкцией должны находиться в стационаре, по крайней мере, пока не наступит стойкое улучшение.

Осложнением острой пневмонии является менингит
К другим осложнениям относятся:
- переход инфекции на верхние дыхательные пути;
- менингит;
- энцефалит;
- эндокардит;
- воспаление почек и другие инфекционные состояния.
Нередко заболевание сказывается на психоэмоциональном состоянии пациента.
Профилактика пневмоний
Так как пневмония часто является осложнением других болезней органов дыхания, основой профилактики считается своевременно и адекватное лечение этих заболеваний. Важно лечить любые очаги инфекции в организме, ведь даже кариозные зубы могут спровоцировать воспаление легких у пациентов со сниженным иммунитетом.
Другие меры профилактики:

Проводить достаточно времени на свежем воздухе для профилактики пневмонии
- избегать скопления людей в периоды эпидемий;
- не перегревать и не переохлаждать организм;
- своевременно проводить вакцинацию;
- полноценно питаться;
- проводить достаточно времени на свежем воздухе;
- закаляться.
Такие профилактические меры помогут укрепить организм и избежать не только пневмонии, но и многих других болезней.
Видео по теме: Пневмония
Источник
 Острая пневмония (воспаление легких)
Острая пневмония (воспаление легких)
Острая пневмония может развиться у человека в любом возрасте. Но настоящей проблемой это заболевание становится для детей и людей старше 65 лет.
Острая пневмония (воспаление легких) – острое воспаление легочной ткани с преимущественным поражением альвеол и ткани легкого, возникающее самостоятельно или осложняющее другие заболевания – как правило, инфекционного происхождения.
Заболеваемость пневмонией зависит от времени года, частота ее нарастает с января по март и уменьшается с апреля по октябрь; кроме того, она повышается во время вспышек гриппа. Чаще всего пневмония, как и бронхит, поражает курильщиков и людей с ослабленным иммунитетом.
Пневмонии классифицируют
По патогенезу:
- бронхогенные;
- аспирационные;
- гиповентиляционные;
- гематогенные (тромбоэмболические).
По клинико-рентгенологической характеристике:
- очаговые;
- долевые.
По характеру течения:
- остротекущие;
- вялотекущие (затяжные, хронические).
Причины острой пневмонии
Возможны три пути проникновения в легкие возбудителей пневмоний: бронхогенный, гематогенный (при сепсисе и при общеинфекционных заболеваниях) и лимфогенный (при ранениях грудной клетки). По типу возбудителя острые пневмонии бывают:
- бактериальные (пневмококковые, стрептококковые, клебсиеллезные и др.);
- вирусные (гриппозные, аденовирусные) и микоплазматические;
- сочетанной природы (бактериально-вирусные и др.).
Факторы риска развития острой пневмонии
- изменения местного и общего иммунитета;
- нарушение бронхиальной проходимости;
- нарушение подвижности грудной клетки и диафрагмы.
Симптомы острой пневмонии
- повышение температуры тела до субфебрильной (37,0–38,00С) или фебрильной (выше 38,00С);
- кашель сухой, а затем с выделением слизисто-гнойной мокроты;
- слабость, недомогание, головная боль.
Для крупозной пневмонии характерно более тяжелое течение: резкая боль в боку, усиливающаяся на вдохе, кашель с выделением мокроты, иногда кровянистой («ржавой»), учащенное дыхание, отставание половины грудной клетки при дыхании (в случаях одностороннего процесса).
Осложнения острой пневмонии
- острая сосудистая и сердечная недостаточность;
- кровохарканье;
- абсцесс;
- возможно вовлечение в воспалительный процесс печени и почек.
Прогноз при острой пневмонии
С применением антибиотиков прогноз, как правило, благоприятный. В случае неадекватной терапии или иммунодефицита пневмония может привести к летальному исходу.
Диагностика острой пневмонии
- рентгенологическое исследование;
- общий анализ крови;
- общий анализ мочи.
Лечение и реабилитация при острой пневмонии
Лечение острых пневмоний комплексное. Основные принципы:
- стационарный режим, в некоторых случаях возможно амбулаторное лечение под наблюдением врача;
- противомикробные средства (антибиотики широкого спектра действия);
- противовоспалительные препараты – стероидные и нестероидные;
- средства, повышающие резистентность организма;
- дезинтоксикационная терапия;
- препараты для бронхиального дренажа;
- антиаллергическая терапия;
- сердечно-сосудистые средства;
- оксигенотерапия;
- при затяжной пневмонии – кортикостероиды в сочетании с антибиотиками.
Очень важен индивидуальный подход к лечению с учетом тяжести течения острой пневмонии.
Кишечная флора после приема антибиотиков в большинстве случаев восстанавливается самостоятельно и не требует применения препаратов. Для профилактики дисбактериоза желательно провести курс восстановления кишечной микрофлоры.
Nota Bene!
Заболевания органов дыхания, называемые пневмониями и перипневмониями, выделялись еще во времена Гиппократа за 2000 лет до н.э. Но только введение в практику методов перкуссии и аускультации, а позже – рентгенологического исследования позволило изучить их более подробно и выделить среди прочих заболеваний легких острые воспалительные процессы – острые пневмонии.
Профилактика острой пневмонии
Своевременное лечение острых респираторных вирусных инфекций, хронических бронхитов, а также санация хронических инфекций носоглотки у детей. Для взрослых – избегать вредных привычек (курение, алкоголизм).
Существует вакцина против пневмококковой инфекции, эффективность которой достигает 90%.
Эксперт: Попова Е., врач
Создано по материалам:
- McLuckie [editor] A. Respiratory disease and its management. – New York: Springer, 2009. – P. 51.
- Таточенко В. К. Антибактериальная терапия пневмоний у детей // Фарматека. 2002. № 11.
В материале использованы фотографии, принадлежащие shutterstock.com
Источник
Вирусная пневмония — это пневмония, при которой причиной нарушения газообмена на уровне лёгочных альвеол является воспалительный процесс, вызываемый вирусом или являющийся следствием иммунной реакции организма на вирус[3]. Чаще всего вызывается вирусами гриппа, респираторно-синцитиальным вирусом и человеческим метапневмовирусом[4]. К вирусным пневмониям более предрасположены младшие дети и пожилые люди[5].
Лечение обычно поддерживающее, может включать в себя кислородную терапию, жидкостную терапию в случае необходимости, отдых для снижения потребления кислорода, а также лечение сопутствующих заболеваний и бактериальных осложнений[3]. Бактериальные осложнения обычно вызываются золотистым стафилококком (Staphylococcus aureus), пневмококком (Streptococcus pneumoniae) и гемофильной палочкой (Haemophilus influenzae). Против отдельных вирусных инфекций существуют противовирусные средства, которые могут применяться для лечения и профилактики в группах риска[4].
В большинстве же случаев вирусная пневмония проходит в лёгкой форме, а улучшение наступает через 1—3 недели без какого-либо лечения[5]. Однако бывают тяжёлые случаи, требующие госпитализации и механической вентиляции лёгких[6]. К тяжёлым случаям предрасположены люди с ослабленной иммунной системой, включая недоношенных новорождённых, детей с нарушениями лёгких или сердца и людей с иммунодефицитами[5].
Общие сведения[править | править код]
Вирусы — один из двух ведущих факторов, вызывающих пневмонию, другой — бактериальная инфекция; менее распространёнными факторами являются грибковая инфекция и паразиты.
Вирусная инфекция является наиболее частой причиной пневмонии у детей, тогда как взрослые чаще подвержены угрозе пневмонии, вызванной бактериальной инфекцией, либо имеющей смешанную вирусно-бактериальную природу.
Симптомы[править | править код]
Симптомы вирусной пневмонии часто схожи с симптомами ОРВИ или гриппа и включают в себя лихорадку, непродуктивный кашель, насморк, и системные проявления (напр. миалгию, головную боль, озноб, одышку). Возможны также симптомы общей интоксикации организма — тошнота, рвота, диарея[источник не указан 30 дней].
Симптомы вирусной и бактериальной пневмоний схожи, однако симптомы вирусной пневмонии могут быть более разнообразными. Свистящее дыхание чаще наблюдается при вирусных инфекциях[7]. Ранние симптомы вирусной пневмонии могут включать в себя[8]:
- головную боль,
- нарастание одышки,
- боль в мышцах,
- слабость,
- обострение кашля.
Этиология[править | править код]
Самыми распространёнными причинами вирусной пневмонии являются:
- вирусы гриппа типов A и B;
- респираторно-синцитиальный вирус, наиболее частая причина вирусных пневмоний среди маленьких детей[3];
- вирусы парагриппа (у детей).
Также вирусная пневмония вызывается более редкими вирусами:
- аденовирусами;
- метапневмовирусом;
- вирусом SARS-CoV, вызывающим тяжёлый острый респираторный синдром;
- коронавирусом MERS-CoV, вызывающим ближневосточный респираторный синдром[9];
- коронавирусом SARS-CoV-2, вызывающим COVID-19[10].
Другие разновидности вирусов могут лишь в отдельных случаях вызывать пневмонию:
- вирус простого герпеса (HSV), чаще приводит к развитию пневмонии у новорождённых;
- вирус ветряной оспы;
- цитомегаловирус, чаще вызывает пневмонию у людей со сниженным иммунитетом;
- вирус кори[11];
- вирус краснухи;
- лихорадка денге[12].
Патогенез[править | править код]
Вирусы атакуют клетки организма, чтобы размножаться внутри них. Обычно вирус попадает в лёгкие воздушно-капельным путём: на вдохе, через рот или через нос. Затем вирус проникает внутрь клеток, выстилающих дыхательные пути, и в альвеолы лёгких. В результате клетка чаще всего погибает, убитая напрямую вирусом либо в результате саморазрушения путём апоптоза.
Дальнейшие повреждения лёгких происходят в результате иммунного ответа организма на вторжение инфекции. Белые кровяные тельца, в особенности лимфоциты, отвечают за активацию разнообразных химических веществ (цитокинов), что вызывает скопление жидкости в альвеолах. Сочетание саморазрушения клеток и скопления жидкости в лёгких приводит к нарушениям в кислородном обмене и кислородному голоданию.
Кроме воздействия на бронхо-лёгочную систему, многие вирусы атакуют также другие органы и могут приводить к тяжёлым последствиям с нарушением различных функций организма. Вирусы также ослабляют иммунную защиту организма, вследствие чего он становится более подвержен бактериальной инфекции.
Присоединение бактериальной инфекции приводит к развитию бактериальной пневмонии на фоне первоначальной вирусной пневмонии и значительно утяжеляет течение заболевания.
Осложнения[править | править код]
К осложнениям относятся:
- присоединение бактериальных инфекций (например, S. pneumoniae, Staphylococcus aureus, H. influenzae и др.), бактериальная пневмония;
- плеврит;
- бронхообструктивный синдром;
- отёк лёгких;
- респираторный дистресс-синдром;
- различные внелёгочные осложнения.
Диагностика[править | править код]
Для отдельных вирусов нет какой-либо специфической клинической картины, лабораторных отличий, биомаркеров и рентгенографических особенностей[6]. Диагноз обычно подтверждается методом ПЦР с обратной транскрипцией с анализом секрета из верхних или нижних дыхательных путей. Однако результаты должны интерпретироваться с осторожностью, с учётом клинической картины и эпидемиологической обстановки[13]. Обнаружение вируса в верхних дыхательных путях не подразумевает обнаружение причины пневмонии, поскольку вирус может оказаться причиной инфекции верхних дыхательных путей. Также возможно одновременное заражение вирусной и бактериальной инфекцией[14]. Обнаружить вирусы гриппа могут помочь экспресс-тесты, однако у них низкая чувствительность и они могут выдавать ложноположительные результаты, поэтому при подозрении на пневмонию, вызванную вирусами гриппа, необходимо произвести тестирование секрета нижних дыхательных путей методом ПЦР с обратной транскрипцией[15].
Диагноз вирусной пневмонии не может быть поставлен с уверенностью без рентгенологического исследования. При вирусных пневмониях могут обнаруживаться интерстициальные двусторонние инфильтраты, в то время как бактериальным свойственны долевые альвеолярные инфильтраты. Однако клинические признаки неспецифичны и могут пересекаться у вирусных и бактериальных инфекций, особенно в случае бактериально-вирусной коинфекции. У пожилых людей и у людей с нарушениями работы иммунитета могут быть атипичные проявления[16]. На визуализации компьютерной томографии (КТ) при вирусной пневмонии чаще обнаруживаются инфильтраты по типу «матового стекла»[17]. Компьютерная томография может оказаться более точной в плане установки диагноза пневмонии и определении вызвавшего патогена, однако доказательств обоснованности использования КТ в массовой практике пока не хватает[14].
В случае быстрого развития заболевания у взрослых с повышенными уровнями лейкоцитов и нейтрофилов можно предположить бактериальную пневмонию[16], при вирусной пневмонии уровень лейкоцитов обычно в норме[18]. Также при бактериальной пневмонии могут быть повышенными уровни C-реактивного белка, прокальцитонина и интерлейкина-6, однако эти же маркеры обнаруживаются и при вирусных инфекциях, поэтому точность подобной диагностики остаётся под вопросом[14].
Лечение[править | править код]
Препаратов для лечения вирусной пневмонии, вызванной ТОРС (тяжёлый острый респираторный синдром, атипичная пневмония), аденовирусом, вирусом парагриппа, в настоящее время не существует. Возможны симптоматическое лечение и поддерживающее лечение.
При подозрении на вирусную пневмонию, вызванную вирусами гриппа, лечение должно начинаться как можно раньше, до лабораторного подтверждения. Выбор противовирусного средства осуществляется исходя из сезонной чувствительности. Римантадин и амантадин не рекомендуются, поскольку все сезонные вирусы нечувствительны к ингибиторам M2-каналов. В США разрешены к применению ингибиторы нейраминидазы осельтамивир, занамивир и внутривенный перамивир. При этом эффективность перамивира против вируса гриппа B в случае тяжёлого заболевания до конца не установлена[19].
В случае пневмонии, вызванной респираторно-синцитиальным вирусом, лечение поддерживающее. В США для детей разрешён рибавирин, но он также используется и у пациентов с нарушениями работы иммунной системы[20].
При пневмонии, вызванной цитомегаловирусом, может использоваться внутривенный ганцикловир. Эффективность валганцикловира (англ.)русск. пока не установлена[21]. В случае вируса ветряной оспы может применяться ацикловир с высокой дозировкой, однако его применение должно начаться лишь после подтверждения диагноза, а длительность терапии должна составлять не менее 7 дней, применение же стероидов является спорным[22]. Эффективность лечения пневмонии, вызванной вирусами простого герпеса, требуется установить в ходе рандомизированных контролируемых испытаний[23].
Профилактика[править | править код]
В случае гриппа эффективной профилактикой является вакцинация, которая показана группам риска. В общем случае для профилактики вирусной пневмонии рекомендуется исключить курение. Людям с ослабленной иммунной системой следует избегать скоплений людей, предупреждая посетителей с симптомами простуды о необходимости ношения медицинской маски и мытья рук[5].
Пероральная вакцина против аденовируса перестала выпускаться в 1999 году, но вакцинация возобновилась с 2011 года, что привело к снижению вспышек острого респираторного дистресс-синдрома среди военнослужащих[24], однако применение ограничено категорией военнослужащих[25].
После возможного заражения вирусом ветряной оспы для профилактики пневмонии рекомендована вакцинация[22].
Примечания[править | править код]
- ↑ 1 2 Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ 1 2 3 Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 3 Andrew M. Freeman, Townes R. Leigh. Viral Pneumonia (англ.) // StatPearls. — Treasure Island (FL): StatPearls Publishing, 2020. — January. — PMID 30020658.
- ↑ 1 2 Editorial Team. Overview of pneumonia (англ.). BMJ Best Practice (October 2019). Дата обращения 2 апреля 2020.
- ↑ 1 2 3 4 Viral pneumonia: MedlinePlus Medical Encyclopedia (англ.). MedlinePlus. U. S. National Library of Medicine. Дата обращения 2 апреля 2020.
- ↑ 1 2 Dandachi, Rodriguez-Barradas, 2018, Abstract, p. 957.
- ↑ Пневмония. Информационные бюллетени. Всемирная организация здравоохранения (2 августа 2019). Дата обращения 2 апреля 2020.
- ↑ Pneumonia (англ.). John Hopkins Medicine. Дата обращения 2 апреля 2020.
- ↑ Коронавирус Ближневосточного респираторного синдрома (БВРС-КоВ). — ВОЗ, 2019. — 21 января.
- ↑ Darden et al., 2020, Implications for COVID-19.
- ↑ Баженков, Семён Корь. причины, пути заражения, симптомы, лечение и профилактика болезни у детей. Вести Медицина (16 апреля 2017).
- ↑ Лихорадка Денге // Вестник инфектологии и паразитологии : [сайт]. — ISSN 1609-9877.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Conclusion, p. 963.
- ↑ 1 2 3 Dandachi, Rodriguez-Barradas, 2018, Diagnosis, p. 958.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Influenza pneumonia, p. 958.
- ↑ 1 2 Dandachi, Rodriguez-Barradas, 2018, Diagnosis, p. 957.
- ↑ Ji Eun Kim, Uh Jin Kim, Hee Kyung Kim, Soo Kyung Cho, Joon Hwan An. Predictors of viral pneumonia in patients with community-acquired pneumonia (англ.) // PloS One. — 2014. — 22 December (vol. 9, iss. 12). — P. e114710. — ISSN 1932-6203. — doi:10.1371/journal.pone.0114710. — PMID 25531901.
- ↑ Darden et al., 2020, Clinical Presentation of Viral Pneumonia.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Influenza pneumonia, p. 958—959.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Rsv pneumonia, p. 960.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Cytomegalovirus (CMV) pneumonia, p. 962—963.
- ↑ 1 2 Dandachi, Rodriguez-Barradas, 2018, Varicella pneumonia, p. 962.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Herpes simplex virus (HSV), p. 963.
- ↑ Darden et al., 2020, Vaccination as Prevention and Potential Treatment of Viral Pneumonia.
- ↑ Dandachi, Rodriguez-Barradas, 2018, Adenovirus pneumonia, p. 961.
Литература[править | править код]
- Dima Dandachi, Maria C. Rodriguez-Barradas. Viral pneumonia: etiologies and treatment : [англ.] // Journal of Investigative Medicine. — 2018. — Vol. 66, no. 6 (August). — P. 957–965. — ISSN 1708-8267 1081-5589, 1708-8267. — doi:10.1136/jim-2018-000712.
- Dijoia B. Darden. The Clinical Presentation and Immunology of Viral Pneumonia and Implications for Management of Coronavirus Disease 2019 : [англ.] / Dijoia B. Darden, Russell B. Hawkins, Shawn D. Larson … [] // Critical Care Explorations. — 2020. — Vol. 2, no. 4 (April). — ISSN 2639-8028. — doi:10.1097/CCE.0000000000000109.