Синдром пневмонии при инфекционных заболеваниях
Инфекционная пневмония – воспаление легких, обусловленное патогенной активностью бактерий, вирусов, грибов в полости легких. Инфекционная пневмония нередко становится осложнением сопутствующих заболеваний респираторного тракта, воспаления органов дыхания.
В зависимости от типа возбудителя проявляется и симптоматическая картина инфекционной пневмонии. Любой тип воспаления легких требует обязательного лечения во избежание серьезных осложнений у детей и взрослых.
Причины возникновения
Основная причина возникновения инфекционной пневмонии – поражение организма патогенными средами, преимущественно, бактериальной природы. Среди основных возбудителей выделяют кокковые инфекции, хламидии, аденовирусы, респираторные штаммы вирусов, туберкулезную палочку. Инфекция передается воздушно-капельным путем и отличается высокой контагиозностью.
Воспаление легких спровоцировано такими факторами:
Слабый иммунитет
- сниженный иммунитет, врожденные или приобретенные аутоиммунные заболевания;
- длительный стаж курения;
- хронические интоксикации организма на фоне нарушения функции почек, печени;
- рецидивирующие респираторные инфекции;
- недоношенные дети, пожилые и часто болеющие пациенты;
- постоперационный период;
- длительная медикаментозная терапия;
- хронические обструктивные патологии легких;
- переохлаждение.
Способствовать развитию пневмонии могут аномалии строения или развития внутренних органов. Так, при нарушении анатомической нормы легких или при сдавливании полости легочных структур другими органами может изменяться качество вентиляции легких. Если легкие полностью не наполняются кислородом, происходит оседание и инфицирование слизи в нижних отделах легочных полостей.
Клинические проявления
Течение инфекционного воспаления легких характеризуется стадией развития болезни. Заболевание имеет несколько этапов развития:
- инкубационный период от 2-3 дней с момента воспаления;
- активная фаза и появление специфических симптомов;
- угасание признаков (при адекватной терапии);
- период восстановление организма и легочной ткани.
При ослабленном иммунитете, воспаление легких нередко отличается волнообразным течением. Если воспаление является самостоятельным патологическим процессом, первые симптомы появляются на 2-3 день с момента инфицирования. Признаками инфекционной пневмонии являются:
Болезненность в груди
- нарушение дыхательной функции;
- общее недомогание, вялость, сонливость;
- высокая температура тела;
- учащенное дыхание;
- румянец на щеках, синюшность кожных покровов в области носогубных складок;
- болезненность в груди, усиливающаяся при дыхании, кашле, глубоком вдохе.
Течение пневмонии у детей разного возраста и взрослых резко отличается. У новорожденных может отсутствовать температура, однако стремительно развиваются симптомы хронической интоксикации, дыхательной недостаточности. У взрослых, напротив, симптомы дыхательной недостаточности проявляются на стадии прогрессирующего воспаления легких, а сначала пациенты жалуются на высокую температуру, боли в грудине, недомогание.
Диагностические процедуры
Диагностика заболевания заключается в изучении жалоб пациента, физикальном осмотре, аускультации легких, выслушивании сердечных тонов. Другими важными диагностическими мероприятиями являются:
Флюорография
- анализы крови, мочи;
- рентген органов грудной клетки;
- флюорография (для определения грубых морфологических изменений легких);
- анализ мокроты для дифференциации туберкулезной болезни.
При сомнительных анализах и данных инструментальных исследований могут потребоваться магнитно-резонансная томография, проба Манту, рентгеноконтрастные методы исследования легочного рисунка. Одновременно проводится консультация кардиолога для исключения миокардита, перикардита у больного человека.
Методы лечения заболевания
Лечение начинают с назначения антибиотиков цефалоспоринового ряда широкого спектра действия. После получения данных о типе возбудителя инфекции принимают решение о необходимости коррекции лечения.
Нередко назначаются несколько типов антибиотиков. Если возбудителем являются грибы или вирусные штаммы, антибактериальная терапия сочетается с противовирусными или антигрибковыми препаратами. Курс терапии против инфекционного воспалительного процесса в легких выглядит следующим образом:
Суспензия для ингаляций Пульмикорт
- антибактериальная терапия (антибиотики широкого спектра воздействия или направленного действия против выявленного возбудителя);
- бронхолитические средства для купирования кашля, спазмов бронхиального дерева (Беродуал, Беротек, Лазолван, Пульмикорт);
- гормональные препараты при остром течении пневмонии наряду с другими воспалительными заболеваниями респираторной системы (адренокортикотропный гормон, Кортизон);
- отхаркивающие и муколитики для наилучшего выведения мокроты из легких (Амбробене, АЦЦ);
- средства от боли и жара (Ибупрофен, Кетопрофен, Нурофен, Миг, Цитрамон Ц);
- витаминные комплексы для повышения сопротивляемости организма.
Дополнительно снижают нагрузку на пищеварительный тракт при помощи диеты. Во время болезни исключаются агрессивные и тяжелые для переваривания продукты. Важно соблюдать активный питьевой режим и все врачебные рекомендации.
Терапия инфекционной пневмонии всегда комплексная, направлена на устранение основной причины воспаления, подавление патогенной активности бактерий, восстановление организма. Лечение заболевания обычно проходит в стационарных условиях, но после улучшения состояния и положительной динамики терапию можно продолжить в домашних условиях или амбулаторно. После курса антибактериальной терапии необходимо лечение пробиотиками для восстановления микрофлоры желудочно-кишечного тракта.
Профилактические меры
Основная профилактика против воспаления легких заключается в своевременном лечении и устранении провоцирующих факторов. Соблюдая нехитрые правила, можно значительно уменьшить риск возникновения инфекционной пневмонии. Для предупреждения заболевания важно:
Вакцинация от пневмококковой инфекции
- направить силы на усиление иммунитета, особенно в сезоны респираторных инфекций;
- нормализовать питание, отказаться от вредных привычек, привести в порядок режим сна и бодрствования;
- вовремя провести вакцинацию от пневмококковой инфекции;
- не посещать места общественных скоплений при высоких эпидемиологических рисках.
К сожалению, ни одна мера профилактики не может гарантировать защиту от инфекционной пневмонии, учитывая заразность болезни. Профилактика направлена лишь на уменьшение рисков воспаления легочных тканей.
Возможные осложнения
Осложнения при своевременно начатом лечении возникают редко, поэтому так важно обращаться к врачу при подозрении на болезни легких, органов дыхания и респираторной системы. Основными осложнениями считаются:
Бронхиальная астма
- гнойничковые очаги в легочной ткани;
- морфологическое изменение плевры;
- расстройство дыхательной функции;
- бронхиальная астма;
- инфекционно-токсический шок;
- стойкое снижение гемоглобина;
- миокардит.
Несмотря на эффективность современной терапии против воспаления легких любого вида, случаи детской и взрослой смертности встречаются до сих пор. Летальность обусловлена ослабленностью организма и несвоевременной или неадекватной терапией.
Прогноз при заболевании преимущественно благоприятный, особенно при правильно оказанном лечении. При осложненном течении вероятно развитие осложнений, вплоть до летального исхода. Именно из-за сложного течения пневмония требует обязательного обращения к врачу и госпитализации.
Источник
Энциклопедия / Заболевания / Легкие и бронхи / Пневмония у взрослых
Автор статьи — Чуклина Ольга Петровна, врач общей практики, терапевт. Стаж работы с 2003 года.
Пневмонией называют острое инфекционное заболевание, для которого характерно развитие воспаления легочной ткани, обязательно в процесс вовлекаются альвеолы
Выделяют следующие возможные причины заболевания:
- бактерии;
- вирусы;
- грибки.
Среди бактерий ведущая роль принадлежит Стрептококку pneumonia (пневмококк), редко вызывают пневмонию микоплазма, легионелла, хламидия, клебсиелла.
Привести к развитию пневмонии может вирус гриппа, в том числе вирус типа А (H1N1), аденовирус, риновирус.
Грибковую пневмонию вызывает грибок рода Кандида.
Заражение происходит воздушно-капельным путем (при чихании, кашле) от больного человека, либо инфекция в легочную ткань может попасть из очагов хронической инфекции (хронические синуситы, тонзиллиты, кариес зубов).
Факторами, способствующими развитию заболевания, являются:
- переохлаждение организма;
- хронические заболевания легких (бронхит);
- снижение иммунитета;
- возраст больного старше 65 лет;
- табакокурение;
- злоупотребление алкоголем;
- вдыхание вредных веществ на производствах;
- наличие хронических заболеваний (сердечнососудистой системы, сахарный диабет, болезни почек);
- нахождение больного на аппарате искусственной вентиляции легких.
Пневмония может быть:
- первичной – пневмония является самостоятельным заболеванием;
- вторичной – пневмония развивается на фоне сопутствующего заболевания (застойная);
- аспирационной – развивается при занесении бактерий в бронхи с рвотными массами, инородными телами;
- послеоперационной;
- посттравматической – в результате травмы легкого.
По этиологи
- типичная – вызванная типичными возбудителями (пневмококк, вирус);
- атипичная – вызванная нетипичными возбудителями (хламидии, микоплазмы, легионеллы, клебсиеллы).
По морфологическим признакам:
- очаговая – поражается небольшой участок легкого;
- крупозная – поражаются доли легкого, может быть односторонней и двусторонней.
По происхождению:
- внебольничные – развиваются вне стационара;
- внутрибольничные – развиваются через 2 или более дней после поступления больного в стационар.
Внутрибольничные пневмонии отличаются более тяжелым течением.
Клиническая картина воспаления легких во многом зависит от типа возбудителя, от состояния здоровья человека, наличия сопутствующих заболеваний, иммунодефицита.
В большинстве случаев пневмония имеет очаговую форму и характеризуется следующими симптомами:
- острое начало;
- температура тела повышается до фебрильных цифр (38,5 – 40 градусов);
- общая слабость;
- боль в груди при глубоком вдохе и кашле;
- повышенное потоотделение;
- быстрая утомляемость;
- кашель в начале заболевания сухой, позже становится продуктивным (влажным);
- одышка.
Для пневмонии характерны и местные признаки – при аускультации слышно либо ослабление дыхание, либо мелкопузырчатые, крепитирующие хрипы.
При небольших очаговых пневмониях может не быть изменений при аускультации легких.
Температура при пневмонии держится в течение трех-четырех дней, при условии своевременно начатого лечения.
Признаки крупозной пневмонии
Крупозная пневмония отличается выраженным интоксикационным синдромом, температура резко повышается до 39 – 40 градусов, развивается тахикардия (увеличивается частота сердечных сокращений).
Чаще всего при крупозной пневмонии возникает сильная одышка, учащается частота дыханий, рано появляется влажный кашель.
Важно! Особенностью влажного кашля при крупозной пневмонии является наличие «ржавой мокроты» (в мокроте присутствуют прожилки крови).
Бессимптомная пневмония
Возможно и бессимптомное течение пневмонии, это может быть при небольших очаговых пневмониях, при снижении иммунитета.
У больного нет характерных признаков заболевания – кашля, повышения температуры. Может быть только общая слабость, повышенная утомляемость.
Обнаруживают такую пневмонию случайно при проведении флюорографического обследования.
Особенности вирусной пневмонии
Для вирусной пневмонии характерно то, что у больного в начале присутствуют признаки респираторного заболевания. А через одни или двое суток появляется симптоматика пневмонии — кашель с прожилками крови, повышается температура, возникает одышка.
Диагностика воспаления легких основывается на наличии характерной клинической картины заболевания, данных осмотра и характерных изменениях при обследовании больного.
При осмотре можно выявить:
- при аускультации – ослабление дыхания, наличие мелкопузырчатых влажных хрипов, крепитации.
- может быть отставание грудной клетки при вдохе на стороне поражения;
- при развитии дыхательной недостаточности – учащение дыхательных движений, втяжение межреберных промежутков при вдохе, акроцианоз.
Проводятся лабораторные и инструментальные обследования:
Общий анализ крови. В нем обнаруживается лейкоцитоз, ускоренное СОЭ.
Общий анализ мокроты. Характерно наличие признаков воспаления (лейкоциты), крови, выявление возбудителя.
Бак.посев мокроты – для определения возбудителя и определения его чувствительности к антибиотикам.
Биохимический анализ крови. Наблюдается повышение АЛТ, АСТ, С-реактивного белка.
Рентгеногрфия грудной клетки в двух проекциях (прямой и боковой). При пневмониях видны очаговые затемнения, либо долевые.
При необходимости проводится компьютерная или магнитно-резонансная томография легких.
Для определения степени дыхательной недостаточности проводится пульсоксиметрия (определяют насыщение крови кислородом, это неинвазивный метод).
С чем можно спутать пневмонию
Дифференциальная диагностика пневмонии проводится с:
- опухолевыми образованиями – отсутствует температура, либо она субфебрильная, нет острого начала, отсутствие эффекта от антибиотиков;
- туберкулезом легких – также начало не острое, нет гипертермии, характерная рентгенологическая картина, отсутствие положительного эффекта при терапии.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Важно! Данный раздел написан в соответствии с Федеральным стандартом первичной медико-санитарной помощи при пневмонии
Лечение не тяжелых форм пневмонии может осуществляться амбулаторно, тяжелая пневмония подлежит госпитализации в стационар.
Существуют общие рекомендации:
- соблюдение постельного режима;
- регулярное проветривание помещения;
- обильный питьевой режим (способствует снятию интоксикации);
- увлажнение вдыхаемого воздуха;
- пища должна быть легкоусвояемой.
Основным лечением является применение антибактериальных препаратов.
Какие антибиотики показаны при воспалении легких
Не тяжелые пневмонии начинают лечить с защищенных пенициллинов:
Если у больного имеется непереносимость данной группы или противопоказания, недавнее применение препаратов данной группы, больному назначают макролиды:
Также макролиды назначаются при атипичных пневмониях.
Препаратами третьего ряда являются респираторные фторхинолоны, цефалоспорины.
К респираторным фторхинолонам относятся:
К цефалоспоринам относятся:
При легком течении курс антибактериальной терапии от 7 до 10 дней.
Эффективность антибактериальной терапии оценивается через 48-72 часа от начала терапии, если нет признаков улучшения состояния (снижение интоксикации, температуры тела, снятие одышки), то производят смену антибиотика.
Тяжелые пневмонии начинают лечить в условиях стационара инъекционными формами антибактериальных препаратов, также возможно назначение сразу двух препаратов из разных групп.
При тяжелых формах пневмонии курс антибактериальной терапии составляет не менее 10 дней.
В случае атипичных пневмоний лечение проводится от 14 до 21 дня.
Помимо антибактериальной терапии назначается и жаропонижающая терапия. Жаропонижающие назначаются при повышении температуры от 38,5 градусов:
Для разжижения мокроты применяются муколитики:
Эффективны ингаляции через небулайзер:
- раствора натрия хлорида 0,9%;
- водного раствора Лазолвана;
- при наличии одышки – Беродуала.
Важно! Сиропы от кашля не подходят для использования в небулайзере. Для этого подходят водные растворы для ингаляций на водной основе.
Из физиолечения возможно проведение:
- электрофореза на грудную клетку;
- УФО грудной клетки;
- магнитотерапия;
- вибрационный массаж грудной клетки.
После выздоровления человек подлежит диспансерному наблюдению в течение одного года.
В случае неправильно подобранного или несвоевременного лечения пневмония может давать серьезные осложнения.
- Развитие острой дыхательной недостаточности.
- Плеврит – воспаление оболочки легких.
- Абсцесс легкого – формирование полости заполненной гнойным содержимым.
- Отек легких.
- Сепсис – распространение инфекции по всему организму по кровеносным сосудам.
Существует специфическая профилактика пневмококковых инфекций – пневмококковая вакцина.
Она применяется у детей младшего возраста и больных из группы риска. Формируется иммунитет на пять лет, затем нужно проводить ревакцинацию.
Существуют также и общие рекомендации:
- Избегать переохлаждений.
- Отказ от вредных привычек.
- Лечение хронических заболеваний.
- Ведение здорового образа жизни.
- Закаливание организма и регулярные физические нагрузки.
Источник: diagnos.ru
Источник
Инфекционная пневмония – форма воспаления легких, которая поражает человеческий организм, попавшей в него бактериальной инфекцией.
- Пути передачи заболевания
- Диагностика
- Лечение и профилактика
Возбудители заболевания и факторы риска
Помимо бактерий, причинами, вызывающими инфекционное воспаление легких, могут быть паразиты и грибки.
Бактерии наиболее часто являются причиной заболевания. Так, воздействие пневмококка наблюдается в половине случаев, гемофильной инфекции в 20%, хламидий – 13%, микоплазмы – 3%.
Бактериальные высевы также содержат золотистый стафилококк, легионеллу, катаральную моракселлу, грамотрицательные бактерии. Количество видов бактерий, вызывающих данное инфекционное заболевание постоянно растет, повышается их устойчивость к лекарственным средствам.
 Факторы риска увеличивают вероятность заболевания:
Факторы риска увеличивают вероятность заболевания:
- при алкоголизме происходит усиленное развитие анаэробных организмов, пневмококка и микробактерий туберкулеза,
- при курении развивается пневмококк, гемофильная инфекция, моракселла, легионелла,
- при аспирации содержимого желудка – анаэробные организмы,
- при кистозном фиброзе – синегнойная полочка и золотистый стафилококк.
Заражение инфекционным воспалением легких через вирусы у взрослых происходит в два раза чаще, чем у детей.
Заболевание основывается проникновением в организм: коронавируса, риновируса, аденовируса, парагриппа, респираторно-синцитиального вируса и вируса гриппа.
 Иногда инфекция может быть вызвана герпесом. Этот вирус представляет опасность для новорожденных, раковых больных и т. д. Цитомегаловирусная пневмония может возникнуть при слабом иммунитете или у больных, которые перенесли пересадку органов.
Иногда инфекция может быть вызвана герпесом. Этот вирус представляет опасность для новорожденных, раковых больных и т. д. Цитомегаловирусная пневмония может возникнуть при слабом иммунитете или у больных, которые перенесли пересадку органов.
Часто вместе с вирусами в организм проникают бактерии: золотистый стафилококк, гемофильная палочка, стрептококк. Примерно в 30 случаях из 100 возбудителей выявить не могут.
Возникнет заболевание или нет, определяется многими факторами, среди которых основной – состояние иммунной системы. Ее ослабление повышает вероятность болезни. Пневмония может стать следствием:
- контакта с человеком, который болен инфекционным воспалением легких,
- острых, респираторных заболеваний,
- нахождения в месте большого скопления людей,
-
 загрязнения воздуха,
загрязнения воздуха, - курения, как активного, так и пассивного,
- переохлаждения,
- употребления алкоголя или наркотических веществ,
- перенесенной операции,
- хронических обструктивных процессов в легких,
- возраста (наиболее подвержены болезни старики и младшее поколение),
- перестройки грудной клетки,
- стресса, переутомления, неправильного питания,
- беременности.
Пути передачи заболевания
Данный вид пневмонии является острым инфекционным заболеванием. Заразиться ей можно следующими способами:
- Воздушно-капельным (актуален только при попадании в организм определенных типов бактерий). Болезнь передается при разговоре с больным человеком, посредством поцелуя. Возможность заражения возникает только при ослабленном иммунитете.
-
 Через кровь. Если в каком-либо органе существует очаг инфекции, болезнь может распространяться посредством крови на другие ткани и органы, от матери к будущему ребенку.
Через кровь. Если в каком-либо органе существует очаг инфекции, болезнь может распространяться посредством крови на другие ткани и органы, от матери к будущему ребенку. - Длительными застойными процессами в дренажной функции легких. Секрет, который скапливается в дыхательных путях, способствует размножению микробов.
- Закупориванием бронх, которое создает хорошие условия для жизнедеятельности патогенных организмов.
Заражение детей может происходить также аспирационным (при вдыхании пыли или капелек с возбудителями болезни) и вертикальным (во время родов) путями.
При благоприятных обстоятельствах, в человеческом организме, возбудители оседают в альвеолах, бронхах и соединительной ткани.
Токсины, выделяемые патогенными микроорганизмами, становятся причиной воспаления.
Инкубационный период
Стандартное протекание воспаления легких делится на 4 этапа. Это отрезок времени между заражением и обнаружением первых признаков болезни. Период определяется укреплением и активным размножением возбудителя в организме. В течение этой фазы симптомы обычно не наблюдаются.
 Первый этап может длиться как несколько дней, так и несколько недель, смотря в каком состоянии иммунитет человека и какой вид инфекционного паразита атаковал организм. При выявлении болезни на данном этапе прибегают к анализу крови и мазку из зева. Обычно такие анализы рекомендуют пациентам из группы риска.
Первый этап может длиться как несколько дней, так и несколько недель, смотря в каком состоянии иммунитет человека и какой вид инфекционного паразита атаковал организм. При выявлении болезни на данном этапе прибегают к анализу крови и мазку из зева. Обычно такие анализы рекомендуют пациентам из группы риска.
Зачастую начало развития воспаления легких напоминает простуду и пациенты не уделяют ему должного внимания. Также заболевание может иметь стремительное развитие.
Клинические признаки:
- сухой кашель, постепенно становящийся влажным, с выделением большого количества мокроты. У младенцев до двух месяцев кашель не наблюдается,
- лихорадка, которую может сопровождать озноб. Она часто отсутствует у пожилых людей и при тяжелом течении болезни,
- повышение температуры может быть постепенным или резким,
- болезненные ощущения в горле во время глотания, заложенный нос,
- боль в мышцах и суставах.
 Встречается и более тяжелая симптоматика, которая характеризуется:
Встречается и более тяжелая симптоматика, которая характеризуется:
- посинением кожи и слизистых оболочек,
- жаждой,
- судорогами,
- рвотой,
- чередованием лихорадки с предобморочным состоянием.
Пожилые пациенты более тяжело переносят заболевание. А дети младше 5 лет испытывают явную лихорадку. Наблюдается учащенное дыхание, кашель и одышка.
Хуже всего переносят пневмонию новорожденные или недоношенные дети, которые имеют недостаточно развитую легочную систему. У заболевших малышей ухудшается пищеварение, ощущается беспокойство и вялость.
Классическая картина заболевания может дополняться иными симптомами, которые определены видом инфекционного паразита.
 Легионелла становится причиной диареи и болей в брюшной полости. Стрептококк сопровождается мокротами ржавого цвета. Кровохарканье вызывается клебсиеллой (кровь в мокроте может свидетельствовать о туберкулезе, абсцессе легких, грамотрицательной пневмонии, бронхите в острой форме). При воздействии микоплазмы происходит отек шейных лимфатических узлов, обостряются болевые ощущения в суставах, может инфицироваться среднее ухо. Болезнь затрудняет дыхание и становится причиной хрипов.
Легионелла становится причиной диареи и болей в брюшной полости. Стрептококк сопровождается мокротами ржавого цвета. Кровохарканье вызывается клебсиеллой (кровь в мокроте может свидетельствовать о туберкулезе, абсцессе легких, грамотрицательной пневмонии, бронхите в острой форме). При воздействии микоплазмы происходит отек шейных лимфатических узлов, обостряются болевые ощущения в суставах, может инфицироваться среднее ухо. Болезнь затрудняет дыхание и становится причиной хрипов.
Своевременное обнаружение и надлежащее принятие мер способствует быстрому излечению инфекционной пневмонии. Далее организм начинает восстанавливаться самостоятельно.
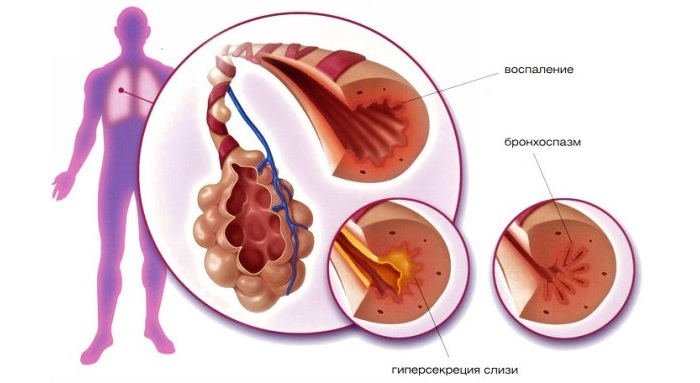
Заболевание нередко сопровождается осложнениями: абсцессом легких, астмой, плевритом. Проявляется отек легких и дыхательная недостаточность, носящая острую форму. Возможен дистресс-синдром.
Внелегочные синдромы выражаются: инфекционно-аллергическим миокардитом, эндокардитом, гепатитом, менингитом, анемией. А так же – перикардитом, гломерулонефритом, инфекционно-токсическим шоком.
Бронхиальная астма
Интоксикационный психоз становится следствием особо тяжелых случаев. Пневмония является таким заболеванием, которое может закончиться летальным исходом.
Диагностика
Диагностика инфекционной пневмонии сочетает определение болезни по физическим признакам и с помощью рентгена. Иногда, даже с применением новейших технологий, специалисты не отличают инфекционную и классическую пневмонию.
При неосложненных случаях болезни падает давление и уровень кислорода в крови, учащается сердцебиение и дыхание.
Изменения в грудной клетке не наблюдаются, но происходит подавление дыхательных движений со стороны поражения. Крепитация на вдохе в районе воспаленного легкого и хрипы можно слышать при аускультации.
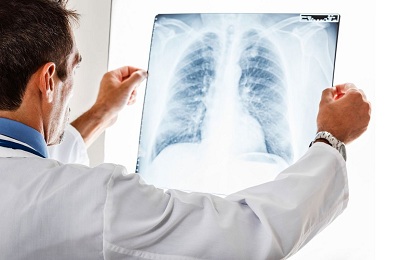 В месте инфекционного очага при простукивании прослушиваются глухие звуки (перкуссия). Визуальными методами при диагностике являются рентген и компьютерная томография.
В месте инфекционного очага при простукивании прослушиваются глухие звуки (перкуссия). Визуальными методами при диагностике являются рентген и компьютерная томография.
Такие способы диагностики, в большинстве случаев, дают исчерпывающую информацию о заболевании и дополнительных исследований не требуют. В некоторых случаях специалисты прибегают к микробиологическому исследованию мокроты.
Лечение и профилактика
Самолечение при инфекционной пневмонии не допускается. После обнаружения первых симптомов необходимо срочно обратиться к специалистам. Ранние стадии заболевания могут лечиться в домашних условиях, но в большинстве случаев больного помещают в стационар.
 Антибиотик подбирает врач в каждом конкретном случае. Возраст, состояние иммунитета, вид возбудителя, индивидуальная переносимость препарата – это те факторы, которые влияют на выбор специалиста.
Антибиотик подбирает врач в каждом конкретном случае. Возраст, состояние иммунитета, вид возбудителя, индивидуальная переносимость препарата – это те факторы, которые влияют на выбор специалиста.
Отхождение мокроты происходит при помощи муколитиков и отхаркивающих препаратов, которые также назначает врач. Физиотерапия и иглорефлексотерапия допускаются на стадии выздоровления.
Народные средства могут применяться параллельно с медицинскими, и только по согласованию с врачом. При заболевании необходимо соблюдать постельный режим и употреблять большое количество жидкости.
Во избежание данного заболевания необходимо:
- укреплять иммунную систему,
- отказаться от вредных привычек,
- не контактировать с зараженными людьми,
- своевременно лечить простудные заболевания,
- пройти профилактическую вакцинацию.
Необходимо помнить, что инфекционная пневмония может привести не только к тяжелым осложнениям, но и к смерти.
Своевременное обращение к врачу и точное выполнение его рекомендаций – залог успешного выздоровления.
Загрузка…
Источник