Сколько дней лежат в больнице с пневмонией у новорожденного ребенка
Редактор
Анна Сандалова
Пульмонолог, врач высшей категории
Пневмония — группа заболеваний, характеризующаяся развитием воспалительных процессов в легочных тканях. Пневмония является острым инфекционным заболеванием, которое широко распространено, как у взрослых, так и у детей.
В данной статье мы рассмотрим особенности болезни у новорожденных, а также как и за сколько она лечится.
Особенности болезни у младенцев
В случае пневмонии у новорожденных инфекция распространяется внутри утробы или сразу после родов. В связи с этим их пневмонию подразделяют на два вида:
- Врожденная — инфекция распространилась при беременности через плаценту, околоплодные воды или по родовым путям.
- Приобретенная — заражение произошло после родов внутри больницы или вне ее.
Обычно симптомы проявляются сразу или, в случае заражения при родах, в течение двух суток. Чаще всего заболевание появляется, если плод недоношенный, у матери инфицированы половые органы или при длительных родах.
К другим факторам развития относятся:
- асфиксия и недостаток кислорода в утробе;
- травмы, полученные по время родов;
- врожденные пороки сердца с развитием сердечной недостаточности;
- недоразвитость мышц.
Вероятные травмы у ребенка во время родов
По статистике причин детской смертности лидирует воспаление легких. Ранее смерть среди новорожденных, страдающих этой болезнью, достигала 80%. Сейчас показатель упал до 50%, но по-прежнему высок. Меры необходимо принимать немедленно после диагностики.
К диагностике, лечению и профилактике у грудничков также существуют определенные клинические рекомендации (в конце статьи).
Симптомы
Симптомы врожденной пневмонии у младенцев следующие: асфиксия, сильное и резкое повышение температуры, слабый и глухой крик, посиневшая кожа, учащенное сердцебиение и дыхание, отрыжка, возможна рвота. Приобретенная форма имеет аналогичные симптомы, однако к ним часто прибавляется диарея, общая слабость.
Для диагностики проверяются на наличие инфекций родители, проводится общий осмотр больного, дополнительные инструментальные и лабораторные анализы.
Лечение
При обнаружении воспаления легких у грудничка его необходимо тут же госпитализировать. В первые несколько месяцев жизни лечится только стационарно, дети находятся под постоянным наблюдением. Врачи должны тщательно следить за поддержанием правильных условий (температура, влажность), питанием, состоянием грудничка.
Общая схема антибиотикотерапии
Все формы пневмоний у новорожденных и грудничков лечатся при помощи антибактериальных средств. В большинстве случаев лекарственный препарата вводится парентерально (инъекция), но не исключен и пероральный прием (проглатывание).
Четко дифференцировать пневмонию (какого она происхождения) сложно, а длительная диагностика по определению возбудителя только мешает начать своевременное лечение.
Для предотвращения осложнений терапию нужно начинать как можно скорее. Типичные формы заболевания рекомендуют лечить препаратами первого выбора. К таким относится амоксициллин. Препарат хорошо переносится, имеет низкую стоимость, обладает широким спектром антибактериальной активности.
В качестве аналогов по терапевтическому действию можно применить следующие антибиотики:
- ко-амоксиклав (пенициллин);
- спирамицин, кларитромицин, азитромицин, эритромицин (макролиды);
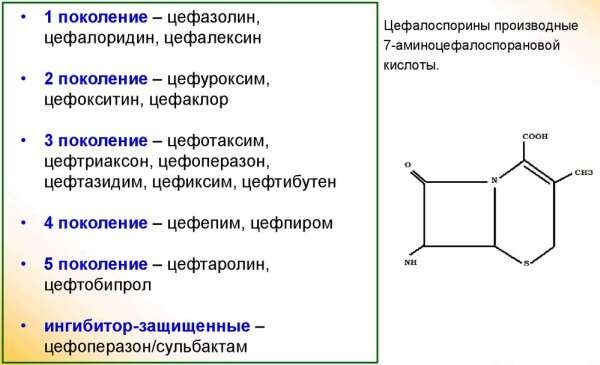
- цефаклор, цефуроксим, цефтриаксон, цефотаксим (цефалоспорины).
Цефалоспориновая группа антибиотиков
Если на фоне применения пенициллинов нет эффекта, необходимо «подключать» макролидную группу, особенно при подозрении на пневмонию, вызванную хламидиями или микоплазмой. Терапия проводится внутримышечно или внутривенно. Расчет дозы для новорожденных проводит неонатолог. Дозы определяются с учетом веса малыша.
При отсутствии эффекта от макролидов в течение 48 часов следует менять тактику лечения. В такой ситуации требуется применение препаратов цефалоспориновой группы. Например, новорожденному может быть предложен цефуроксим, его назначают из расчета 30 мг/кг/сут. Вводится препарат парентерально.
При отсутствии положительной динамики после применения цефалоспоринов, скорее всего, возникнет потребность в использовании хлорамфеникола (10-15 мг/кг). После улучшения состояния применяется оральная форма средства.
Важно! Рационализировать применение антибиотиков позволяет только предварительный бакпосев на чувствительность к антибиотикам. Его результаты позволяют однозначно определить, какая бактерия нанесла вред. К сожалению, результаты бакпосева иногда приходится ждать до 5 дней и более.
Выбор антибиотиков в зависимости от формы болезни
Анаэробные пневмонии лечатся клиндамицином, линкомицином (по инструкции разрешен с месячного возраста, на практике используют раньше), ингибиторозащищенными пенициллинами.
Атипичные формы пневмонии поддаются макролидам.
Препарат Бисептол 480 (ко-тримоксазол)
Цитомегаловирусная пневмония требует применения специфического антицитомегаловирусного иммуноглобулина. Если причиной пневмонии стал вирус герпеса, следует использовать противовирусное средство ацикловир.
Иммунодефицитные пневмонии нуждаются в таких препаратах, как ванкомицин +амикацин. Также для лечения этой формы пневмонии рекомендуются цефалоспорины III-IV поколений.
Пневмоцистные пневмонии у новорожденных лечатся ко-тримоксазолом (назначают с 6 недели жизни).
Терапия грибковых пневмоний проходит при помощи противогрибковых средств, например, амфотерицина В.
Течение и период выздоровления
Лечебная терапия, особенно при тяжелом течении пневмонии, требует контрольных рентгенологических исследований. В ряде случаев, при появлении тяжелых осложнений: плеврита, пневмоторакса, деструктивных осложнений, приходится прибегать к хирургическим методам лечения.
Новорожденные, перенесшие пневмонию, в обязательном порядке ставятся на диспансерный учет. Кратность приемов определяет педиатр. Обычно осмотры назначаются через 1, 3, 6 и 12 месяцев.
Исчезновение интоксикации и втяжения нижней части грудной клетки, нормализация температуры тела – главные критерии эффективности лечения.
Кроме того, ребенку дают глюкозу (поддержание энергии и жизни), солевые растворы (детоксикация), лекарственные средства для облегчения симптомов. В частности, капли в нос, отвары шиповника, настои, компрессы и другое. Младенца также необходимо переворачивать с боку на бок, чтобы не было застоя слизи.
Важно! Родителям не следует заниматься самолечением, самостоятельно менять курс лечения или использовать антибиотики без ведома врача!
Сколько лечится?
Сколько времени лечится новорожденный, зависит в большей степени от самого ребенка и его иммунитета, нежели от вида болезни. По степени поражения выделяют следующие типы:
- Очаговая — воспаление отдельных небольших участков легких.
- Крупозная — воспаление одной доли.
- Сегментарная — поражение одного или нескольких сегментов.
- Интерстициальная — поражение соединительной ткани эластических волокон и гладкой мускулатуры, составляющих интерстициальную ткань легких.
- Тотальная — воспаление тканей всего органа.
Длительность антибиотикотерапии в зависимости от тяжести, этиологии и места терапии
Сколько лежат в больнице новорожденные (недоношенные) также зависит от болезни, самого грудничка, как долго длятся патогенетические симптомы и других данных.
Как правило, острый период легочных воспалений длится 2 недели. При положительных результатах терапия продолжается еще 1–2 недели, после чего ребенок выздоравливает.
В среднем выздоровление у новорожденных занимает 4–5 недель. Оно считается законченным, когда пропадают все клинические симптомы и стабильно работает нервная система, к грудничку возвращается нормальное состояние.
После выписки из стационара новорожденного ребенка перенаправляют на диспансерный учет в поликлинику. Осмотр врачом раз в неделю.
Осложнения
Могут развиться осложнения, тогда потребуются внутривенные вливания. Осложнения возможны следующие:
- появление судорог;
- отравление организма ядовитыми веществами;
- постоянная высокая температура;
- резкое снижение аппетита;
- повышенный уровень ацетона.
Последствия осложнений различны: абсцесс, дыхательная недостаточность, плеврит, ИТШ (инфекционно-токсический шок). Они же могут быть вторичными изменениями, катализаторами осложнений. В крайне тяжелых случаях возможен смертельный исход. Поэтому ни в коем случае не стоит заниматься самостоятельной диагностикой и лечиться без контроля высококвалифицированного специалиста.
Народные методы
Важно! Лечение народными методами такой тяжелой болезни как пневмония, крайне не рекомендуется. Их можно использовать только как профилактику или дополнение к основному курсу!
При лечении новорожденного народными средствами важно учитывать, что многие из существующих методов могут вызвать аллергические реакции у ребенка. Поэтому от народных средств лучше отказаться.
Существуют общие рекомендации:
- соблюдение постельного режима;
- дробное и тщательно подобранное питание;
- своевременный прием прописанных лекарств.
Кормление грудью
Как долго лечится и длится процесс выздоровления? В целом, если у ребенка не острая стадия, порядка 2 недель.
Физиотерапия
Физиотерапия — один из самых современных и лучших дополнительных методов лечения пневмонии, при котором активируются определенные общие и местные защитные процессы в организме, улучшается его функциональная активность и ускоряется процесс выздоровления. При использовании физиотерапии риск осложнений снижается.
Одним из главных противопоказаний к физиотерапии является наличие острых инфекционных заболеваний (воспаление легких входит в их число). Однако использование данной процедуры возможно, когда острая стадия пневмонии проходит.
Другие противопоказания:
- Высокая (от 38°C) температура;
- Наличие сердечно-сосудистой недостаточности;
- Свежие травмы и кровотечения;
- Судороги;
- Тяжелое состояние больного.
Обратит внимание! Выбор конкретной процедуры зависит от возраста новорожденного и рекомендаций лечащего врача.
Недоношенные и после “Кесарева”
Недоношенные и рожденные после “Кесарева” младенцы гораздо более восприимчивы к различного рода инфекциям, в том числе к возбудителям пневмонии. Некоторое отличие имеют симптомы. Если у недоношенных младенцев они часто будут аналогичны стандартным, то у рожденных после кесарева они несколько отличаются:
- приобретение кожей землистого оттенка;
- шевеление крыльев носа во время дыхания;
- частый плач;
- затрудненное дыхание.
Сам же курс лечения имеет лишь незначительные отличия. О них вы можете прочитать в других статьях: пневмония после Кесарева, пневмония у недоношенных.
Клинические рекомендации (скачать)
Кликните по нужному документу для скачивания:
Прогноз и что делать после выздоровления
Прогноз благоприятный при своевременной диагностике и применении антибактериальной терапии. В запущенных случаях возможно возникновение осложнений, хроническая затрудненность дыхания, токсикоз, хронические болезни бронхов. В худшем случае — летальный исход.
После пневмонии необходимо обеспечить новорожденному ребенку покой, проследить, чтобы ни у кого из взрослых не было простуды и иных болезней, а также регулярный осмотр врачом. Основой профилактики являются:
- предупреждение инфекционных заболеваний;
- кормление грудью;
- дробное правильное питание;
- здоровый образ жизни.
Таким образом, своевременное обращение к доктору в медицинское учреждения, а также тщательное соблюдение клинических рекомендаций повышают шансы на выздоровление.
Полезное видео
Предлагаем вам посмотреть познавательное видео, на котором профессор Ильина Н.А. выступает с докладом на тему “Пневмония у детей и новорожденных”
Источник
Пневмония — группа заболеваний, характеризующаяся развитием воспалительных процессов в легочных тканях. Пневмония является острым инфекционным заболеванием, которое широко распространено, как у взрослых, так и у детей.
В данной статье мы рассмотрим особенности болезни у новорожденных, а также как и за сколько она лечится.
Особенности болезни у младенцев
В случае пневмонии у новорожденных инфекция распространяется внутри утробы или сразу после родов. В связи с этим их пневмонию подразделяют на два вида:
- Врожденная — инфекция распространилась при беременности через плаценту, околоплодные воды или по родовым путям.
- Приобретенная — заражение произошло после родов внутри больницы или вне ее.
Обычно симптомы проявляются сразу или, в случае заражения при родах, в течение двух суток. Чаще всего заболевание появляется, если плод недоношенный, у матери инфицированы половые органы или при длительных родах.
К другим факторам развития относятся:
- асфиксия и недостаток кислорода в утробе,
- травмы, полученные по время родов,
- врожденные пороки сердца с развитием сердечной недостаточности,
- недоразвитость мышц.
По статистике причин детской смертности лидирует воспаление легких. Ранее смерть среди новорожденных, страдающих этой болезнью, достигала 80%. Сейчас показатель упал до 50%, но по-прежнему высок. Меры необходимо принимать немедленно после диагностики.
К диагностике, лечению и профилактике у грудничков также существуют определенные клинические рекомендации (в конце статьи).
Симптомы
Симптомы врожденной пневмонии у младенцев следующие: асфиксия, сильное и резкое повышение температуры, слабый и глухой крик, посиневшая кожа, учащенное сердцебиение и дыхание, отрыжка, возможна рвота. Приобретенная форма имеет аналогичные симптомы, однако к ним часто прибавляется диарея, общая слабость.
Для диагностики проверяются на наличие инфекций родители, проводится общий осмотр больного, дополнительные инструментальные и лабораторные анализы.
Подробнее о симптомах у новорожденных >,>,
Лечение
При обнаружении воспаления легких у грудничка его необходимо тут же госпитализировать. В первые несколько месяцев жизни лечится только стационарно, дети находятся под постоянным наблюдением. Врачи должны тщательно следить за поддержанием правильных условий (температура, влажность), питанием, состоянием грудничка.
Общая схема антибиотикотерапии
Все формы пневмоний у новорожденных и грудничков лечатся при помощи антибактериальных средств. В большинстве случаев лекарственный препарата вводится парентерально (инъекция), но не исключен и пероральный прием (проглатывание).
Четко дифференцировать пневмонию (какого она происхождения) сложно, а длительная диагностика по определению возбудителя только мешает начать своевременное лечение.
Для предотвращения осложнений терапию нужно начинать как можно скорее. Типичные формы заболевания рекомендуют лечить препаратами первого выбора. К таким относится амоксициллин. Препарат хорошо переносится, имеет низкую стоимость, обладает широким спектром антибактериальной активности.
В качестве аналогов по терапевтическому действию можно применить следующие антибиотики:
- ко-амоксиклав (пенициллин),
- спирамицин, кларитромицин, азитромицин, эритромицин (макролиды),
- цефаклор, цефуроксим, цефтриаксон, цефотаксим (цефалоспорины).

Если на фоне применения пенициллинов нет эффекта, необходимо «подключать» макролидную группу, особенно при подозрении на пневмонию, вызванную хламидиями или микоплазмой. Терапия проводится внутримышечно или внутривенно. Расчет дозы для новорожденных проводит неонатолог. Дозы определяются с учетом веса малыша.
При отсутствии эффекта от макролидов в течение 48 часов следует менять тактику лечения. В такой ситуации требуется применение препаратов цефалоспориновой группы. Например, новорожденному может быть предложен цефуроксим, его назначают из расчета 30 мг/кг/сут. Вводится препарат парентерально.
При отсутствии положительной динамики после применения цефалоспоринов, скорее всего, возникнет потребность в использовании хлорамфеникола (10-15 мг/кг). После улучшения состояния применяется оральная форма средства.
Важно! Рационализировать применение антибиотиков позволяет только предварительный бакпосев на чувствительность к антибиотикам. Его результаты позволяют однозначно определить, какая бактерия нанесла вред. К сожалению, результаты бакпосева иногда приходится ждать до 5 дней и более.
Выбор антибиотиков в зависимости от формы болезни
Анаэробные пневмонии лечатся клиндамицином, линкомицином (по инструкции разрешен с месячного возраста, на практике используют раньше), ингибиторозащищенными пенициллинами.
Атипичные формы пневмонии поддаются макролидам.
Цитомегаловирусная пневмония требует применения специфического антицитомегаловирусного иммуноглобулина. Если причиной пневмонии стал вирус герпеса, следует использовать противовирусное средство ацикловир.
Иммунодефицитные пневмонии нуждаются в таких препаратах, как ванкомицин +амикацин. Также для лечения этой формы пневмонии рекомендуются цефалоспорины III-IV поколений.
Пневмоцистные пневмонии у новорожденных лечатся ко-тримоксазолом (назначают с 6 недели жизни).
Терапия грибковых пневмоний проходит при помощи противогрибковых средств, например, амфотерицина В.
Течение и период выздоровления
Лечебная терапия, особенно при тяжелом течении пневмонии, требует контрольных рентгенологических исследований. В ряде случаев, при появлении тяжелых осложнений: плеврита, пневмоторакса, деструктивных осложнений, приходится прибегать к хирургическим методам лечения.
Новорожденные, перенесшие пневмонию, в обязательном порядке ставятся на диспансерный учет. Кратность приемов определяет педиатр. Обычно осмотры назначаются через 1, 3, 6 и 12 месяцев.
Исчезновение интоксикации и втяжения нижней части грудной клетки, нормализация температуры тела – главные критерии эффективности лечения.
Кроме того, ребенку дают глюкозу (поддержание энергии и жизни), солевые растворы (детоксикация), лекарственные средства для облегчения симптомов. В частности, капли в нос, отвары шиповника, настои, компрессы и другое. Младенца также необходимо переворачивать с боку на бок, чтобы не было застоя слизи.
Важно! Родителям не следует заниматься самолечением, самостоятельно менять курс лечения или использовать антибиотики без ведома врача!
Сколько лечится?
Сколько времени лечится новорожденный, зависит в большей степени от самого ребенка и его иммунитета, нежели от вида болезни. По степени поражения выделяют следующие типы:
- Очаговая — воспаление отдельных небольших участков легких.
- Крупозная — воспаление одной доли.
- Сегментарная — поражение одного или нескольких сегментов.
- Интерстициальная — поражение соединительной ткани эластических волокон и гладкой мускулатуры, составляющих интерстициальную ткань легких.
- Тотальная — воспаление тканей всего органа.
Сколько лежат в больнице новорожденные (недоношенные) также зависит от болезни, самого грудничка, как долго длятся патогенетические симптомы и других данных.
Как правило, острый период легочных воспалений длится 2 недели. При положительных результатах терапия продолжается еще 1–2 недели, после чего ребенок выздоравливает.
В среднем выздоровление у новорожденных занимает 4–5 недель. Оно считается законченным, когда пропадают все клинические симптомы и стабильно работает нервная система, к грудничку возвращается нормальное состояние.
После выписки из стационара новорожденного ребенка перенаправляют на диспансерный учет в поликлинику. Осмотр врачом раз в неделю.
Осложнения
Могут развиться осложнения, тогда потребуются внутривенные вливания. Осложнения возможны следующие:
- появление судорог,
- отравление организма ядовитыми веществами,
- постоянная высокая температура,
- резкое снижение аппетита,
- повышенный уровень ацетона.
Последствия осложнений различны: абсцесс, дыхательная недостаточность, плеврит, ИТШ (инфекционно-токсический шок). Они же могут быть вторичными изменениями, катализаторами осложнений. В крайне тяжелых случаях возможен смертельный исход. Поэтому ни в коем случае не стоит заниматься самостоятельной диагностикой и лечиться без контроля высококвалифицированного специалиста.
Народные методы
Важно! Лечение народными методами такой тяжелой болезни как пневмония, крайне не рекомендуется. Их можно использовать только как профилактику или дополнение к основному курсу!
При лечении новорожденного народными средствами важно учитывать, что многие из существующих методов могут вызвать аллергические реакции у ребенка. Поэтому от народных средств лучше отказаться.
Существуют общие рекомендации:
- соблюдение постельного режима,
- дробное и тщательно подобранное питание,
- своевременный прием прописанных лекарств.

Как долго лечится и длится процесс выздоровления? В целом, если у ребенка не острая стадия, порядка 2 недель.
Физиотерапия
Физиотерапия — один из самых современных и лучших дополнительных методов лечения пневмонии, при котором активируются определенные общие и местные защитные процессы в организме, улучшается его функциональная активность и ускоряется процесс выздоровления. При использовании физиотерапии риск осложнений снижается.
Одним из главных противопоказаний к физиотерапии является наличие острых инфекционных заболеваний (воспаление легких входит в их число). Однако использование данной процедуры возможно, когда острая стадия пневмонии проходит.
Другие противопоказания:
- Высокая (от 38°C) температура,
- Наличие сердечно-сосудистой недостаточности,
- Свежие травмы и кровотечения,
- Судороги,
- Тяжелое состояние больного.
Обратит внимание! Выбор конкретной процедуры зависит от возраста новорожденного и рекомендаций лечащего врача.
Недоношенные и после Кесарева
Недоношенные и рожденные после Кесарева младенцы гораздо более восприимчивы к различного рода инфекциям, в том числе к возбудителям пневмонии. Некоторое отличие имеют симптомы. Если у недоношенных младенцев они часто будут аналогичны стандартным, то у рожденных после кесарева они несколько отличаются:
- приобретение кожей землистого оттенка,
- шевеление крыльев носа во время дыхания,
- частый плач,
- затрудненное дыхание.
Сам же курс лечения имеет лишь незначительные отличия. О них вы можете прочитать в других статьях: пневмония после Кесарева, пневмония у недоношенных.
Клинические рекомендации
Ссылка на клинические рекомендации Республиканского Центра Развития Здравоохранения
Прогноз и что делать после выздоровления
Прогноз благоприятный при своевременной диагностике и применении антибактериальной терапии. В запущенных случаях возможно возникновение осложнений, хроническая затрудненность дыхания, токсикоз, хронические болезни бронхов. В худшем случае — летальный исход.
После пневмонии необходимо обеспечить новорожденному ребенку покой, проследить, чтобы ни у кого из взрослых не было простуды и иных болезней, а также регулярный осмотр врачом. Основой профилактики являются:
- предупреждение инфекционных заболеваний,
- кормление грудью,
- дробное правильное питание,
- здоровый образ жизни.
Таким образом, своевременное обращение к доктору в медицинское учреждения, а также тщательное соблюдение клинических рекомендаций повышают шансы на выздоровление.
Полезное видео
Предлагаем вам посмотреть познавательное видео, на котором профессор Ильина Н.А. выступает с докладом на тему Пневмония у детей и новорожденных
Загрузка…
Источник

