Смерть от пневмонии в москве
Почему больных пневмонией проверяют на коронавирус
В Москве всех заболевших проверяют на коронавирус.
По словам заведующего кафедрой инфекционных болезней Российского национального исследовательского медицинского университета им. Н.И. Пирогова Владимира Никифорова, хотя коронавирус вызывает осложнение в виде пневмонии, «у подавляющего большинства он протекает на уровне чихания и кашля». «Коронавирусная пневмония почти не отличима от гриппозной, у них абсолютно одинаковы клиника и патогенез — механизм развития болезни. Проверить, о какой именно пневмонии идет речь, возможно только с помощью лабораторной диагностики. Вероятно, сейчас именно для этих целей и проводятся обследования», — пояснил Никифоров.
Общее число подтвержденных случаев заражения коронавирусом в России достигло 34. В стране за последние сутки нашли шесть новых заразившихся: четырех в Москве, одного в Калининграде и одного в Краснодарском крае.
Причины роста заболеваемости
Роста уровня заболеваемости пневмонией в России в 2020 году нет, и он сопоставим с прошлогодним показателем, считает главный эпидемиолог Минздрава академик РАН Николай Брико. Он отметил, что релевантно сравнивать показатели с разницей минимум в пять лет.
Академик подчеркнул, что необходимо решить вопрос с вакцинацией населения от пневмонии. «Есть проблемы со своевременностью начала вакцинации у детей по пневмококковой инфекции: она в значительном числе случаев происходит позже, не так, как прописано в Национальном календаре профилактических прививок. Со взрослыми ситуация хуже: за пять лет вакцинации против пневмококковой инфекции ее прошли порядка 1,9 млн человек, то есть 1,5% от общего количества», — сообщил он.
Брико также отметил, что, несмотря на тенденцию к снижению, смертность от пневмонии остается высокой, в группу риска попадают дети, пожилые люди и страдающие хроническими заболеваниями.
Главный внештатный пульмонолог Московской области Станислав Терпигорев пояснил РБК, что данные о росте заболеваемости могут говорить как об улучшении качества диагностики, так и об увеличении числа контактов с вирусоносителями во время роста заболеваемости гриппом.
«Катастрофического увеличения нет. Кроме того, увеличение может говорить о качестве диагностики: если пациентам чаще делают компьютерную томографию, даже небольшие изменения легочной ткани могут быть диагностированы как пневмония, хотя клинически это может не иметь отношения к острому инфекционному процессу. Количество пневмоний колеблется из года в год, что может быть связано с целым рядом факторов: уровнем иммунитета, вирусов, количеством солнечных дней в году», — считает он.
Пневмония — форма острой респираторной инфекции, для которой характерно поражение альвеол и соединительной ткани легких. Одним из наиболее распространенных возбудителей является пневмококк — бактерия из рода стрептококков. Чаще всего инфекции подвержены дети младше пяти лет и люди старше 65. Пневмония может передаваться воздушно-капельным путем и через кровь. Является одним из наиболее частых осложнений после гриппа.
Источник
Вирус постоянно заражает новые клетки, и они сами становятся источником нового вируса. Поэтому здесь работают несколько другие механизмы иммунитета — как раз Т-клетки, макрофаги, антитела.
Верно ли, что при тяжелой пневмонии легкие перестают насыщать кровь кислородом и человек умирает от удушья?
В случае с бактериальной пневмонией разрушаются структуры, альвеолы заполняются инфильтратом, содержащим остатки клеток, бактерии, клетки иммунной системы. По сути, легкое превращается в заполненную жидкостью губку. Чем большую часть легкого занимает инфильтрат, тем хуже человек дышит. В какой-то момент у него просто формируется критическая дыхательная недостаточность.
Этому может сопутствовать нарушение сердечной деятельности, может сформироваться отек мозга. Но неизбежно и снижение концентрации кислорода в крови, и она может упасть до уровня, не совместимого с жизнью.
Схема, демонстрирующая проникновение инфильтрата в альвеолу при пневмонии
И этот процесс можно остановить антибиотиками?
Да, препаратами, уничтожающими все бактерии. Иммунной системе останется просто макрофагами вычищать эти мертвые поля, а пациенту — ждать, пока легкие очистятся.
Но и антибиотики не дают стопроцентной гарантии от ОРДС. Я сам много раз видел подобные ситуации: при интенсивном лечении антибиотиками может разрушиться большое количество бактерий, что приводит к выбросу в кровь большого количества токсинов.
А как это работает в случае с вирусами, когда нет чужеродных клеток?
Есть клетки, зараженные вирусом. Каждый вирус выставляет свои антигены на поверхность клетки, и она становится мишенью для нашей иммунной системы. Иммунная система начинает с этой клеткой бороться, уничтожать ее.
Бывает так, что вирус в легких заразил много клеток, но иммунитет сначала сработал слабо. Тогда в ответ на массивное заражение организм может отреагировать чрезмерно и уничтожить слишком много клеток. От такой «атомной войны» на уровне иммунной системы тоже может развиться ОРДС.
Не совсем понятно, почему при одних вирусах ОРДС возникает чаще, чем при других, но «старые» вирус SARS и вирус птичьего гриппа, и даже в большей степени новый коронавирус способны вызывать такую реакцию.
Вы упоминали, что у вирусной пневмонии другая картина, что это интерстициальная пневмония. А в чем разница?
Легкие состоят из воздушных «мешочков» — альвеол, а между группами этих мешочков находится интерстиций. Это можно сравнить с гроздьями винограда, которые упакованы каждая в отдельном пакете. Если разрезать мандарин, то между дольками мы найдем крупные перегородки, — вот так же и между альвеолами есть это промежуточное интерстициальное пространство.
При бактериальной пневмонии инфильтрат может заполнять альвеолы, а при вирусной он попадает в интерстициальное пространство, и это способно вызвать серьезную дыхательную недостаточность. При этом на рентгене может быть ничего не видно, а на КТ будут какие-то легкие изменения. При коронавирусной пневмонии так и происходит: тяжелая одышка, признаки дыхательной недостаточности — и легкие изменения на компьютерной томографии.
Есть ли какой-то способ остановить сползание в пневмонию на ранних стадиях? В случае с бактериальной инфекцией можно пить антибиотики, а в случае с вирусом?
Это другой случай. Доказанных способов профилактики пневмонии, препаратов для специфической антивирусной терапии в России нет, и ничего порекомендовать мы пока не можем.
Китайцы описали использование хлорохина, антималярийного препарата, который, по их заявлениям, обладает противовирусным эффектом. Но эти данные надо исследовать. Антибиотики профилактически, я думаю, стоит назначать, потому что вторичную бактериальную инфекцию никто не отменял. Но, судя по всему, она не играет большой роли.
Гормоны, похоже, не работают. Противовирусные препараты, скорее всего, тоже не работают, хотя были испробованы разные варианты — и противогриппозные препараты, и препараты от ВИЧ-инфекции. (Подробнее о попытках китайских врачей применять эти и другие препараты читайте в нашем материале «На дне аптечки». — Примечание N + 1.)
Что происходит в крайней ситуации, когда легкие перестают работать? Можно включить аппарат ИВЛ, но при этом необходимо, чтобы сами легкие поглощали кислород. А если они заполнены жидкостью?
Для борьбы с гипоксемией у пациентов есть много разных методов: можно вручную раздуть легкие, можно расправить даже слипшиеся альвеолы. Все это до поры до времени работает. Но, наверное, один из самых лучших на сегодня — ЭКМО, экстракорпоральная мембранная оксигенация.
Мы создаем специальную мембрану, через которую проходит кровь. Мембрана позволяет насыщать кровь кислородом подобно тому, как она насыщается, когда проходит через легкие. То есть мы как бы создаем искусственные легкие, такие жабры.
Это может спасти человека, хотя и не всегда. Буквально в прошлом году закончилось одно из рандомизированных исследований по ЭКМО, и оно не показало снижения риска смерти у пациентов с ОРДС, хотя прежние исследования его показывали. И все же часть пациентов очень быстро выздоравливают после ОРДС, оно не дает стопроцентной летальности.
Вообще надо понимать: когда у пациента настолько критическое состояние, что требуется ЭКМО, то, как правило, ситуация не ограничивается одними легкими. У него развивается полиорганная недостаточность. Мы спасаем легкие, а у него почки отказывают. Спасаем почки — начинается потеря мозга.
А могут ли легкие восстановится, может ли человек вернуться после ЭКМО?
У нас есть стволовые клетки, способные в той или иной степени восстановить легкие. Есть, конечно, определенные «но». Новые легкие вырасти не могут, но эпителий поменяться может, мембрана восстановиться может.
Есть несколько сценариев ОРДС. При благоприятном клетки начинают регенерироваться. Но при неблагоприятном сценарии погибает базальная мембрана и вместо регенерации начинается фиброз, когда вместо клеток начинает расти соединительная ткань. Это не смертельно, но при фиброзе нарушается функция легких за счет того, что теряется архитектура альвеолы, легочной доли.
Но на стадии, когда приходится применять ИВЛ, восстановление здоровья еще возможно?
Возможно, конечно. Согласно статистике, минимум 50 процентов пациентов выживают. В некоторых центрах, я думаю, при суперэкспертизе, суперпроработаных протоколах, смертность составляет не более 20-25 процентов случаев.
Сколько времени человек может прожить на искусственной вентиляции легких?
Этот срок не ограничен — если нет повреждения легких, человек может всю жизнь прожить на аппарате ИВЛ. Но обычно где-то за месяц происходит регенерация.
То есть в отсутствие противовирусных средств в борьбе с вирусной пневмонией мы можем рассчитывать только на собственную иммунную систему? Надеяться, что она вовремя задавит инфекцию и в процессе не убьет своего хозяина?
Да. Но сценарий большинства случаев новой коронавирусной инфекции таков: 80 процентов заболевших переносит ее в легкой форме, 15 процентов — в средне-тяжелой. И в той, и в другой ситуации, как правило, ИВЛ не требуется. И только за счет самых тяжелых случаев — это 5 процентов заболевших — в основном и растет летальность.
Это люди, у которых неправильно — не вовремя или слишком сильно — работает иммунная система?
Судя по всему, дело в возрасте. Дискутируется роль рецепторов к ангиотензину, потому что у гипертоников плотность этих рецепторов в легких больше, а они являются мишенью для вируса — при большом количестве этих рецепторов влияние вируса усиливается. Но это лишь теория, и дискуссия о том, почему гипертоники находятся в группе риска, продолжается. Может быть, это из-за коморбидности, сопутствующих заболеваний, а может быть, действительно, из-за этих рецепторов.
С точки зрения врача, насколько важно знать, инфицирован пациент коронавирусом или нет? Это что-то меняет в практике лечения?
Думаю, что в целом нет. Понятно, что придется принимать всякие эпидемиологические меры. Правильная сортировка и изоляция пациентов очень важны. Но тактику лечения это меняет незначительно.
Получив отрицательный тест на бактериальную инфекцию, мы можем не назначать антибиотики, чтобы снизить нагрузку на организм. Мы можем готовить для пациента аппарат ИВЛ. Ранняя интубация, подключение к аппарату ИВЛ — это один из методов профилактики тяжелого течения ОРДС. Считается, что в этом случае ОРДС течет легче, чем если дать ему несколько дней самостоятельного дыхания.
Что бы вы посоветовали людям, начинающим чувствовать, что у них что-то не то? Когда у них нет высокой температуры, но они покашливают. То ли им сидеть дома, то ли бежать на флюорографию, то ли что-то еще. Как правильно себя вести в этой ситуации?
Если у человека нет факторов риска, связанных с коронавирусной инфекцией, — это возраст 60–65 лет и старше, гипертония, сердечно-сосудистые заболевания, сахарный диабет, ряд других сопутствующих заболеваний, — если это, в общем, здоровый молодой человек и он чувствует себя относительно хорошо, то у него, скорее всего, симпотмы будут как при обыкновенной простуде.
Можно поставить в известность поликлинику. Позвонить, сказать: у меня простуда, посоветоваться. Если они скажут приходить — прийти. Но я бы не стал.
Потому что сейчас сидеть дома — это дополнительная мера профилактики распространения инфекции. То есть если человек чувствует себя больным, он должен максимально самоизолироваться. Это самое главное. Я не могу настаивать на том, чтобы все звонили в поликлинику и требовали прихода врача. Потому что ресурсы врачей очень ограниченны, особенно в период эпидемии.
Но правильно будет поставить в известность поликлинику и узнать про красные флаги. Это нарастающая одышка, постоянно высокая температура, слабость, которая не дает передвигаться, мокрота с кровью. Вот эти нехорошие симптомы — повод вызвать «скорую помощь», чтобы ехать в больницу.
Но у 8 из 10, даже у 9 из 10 человек болезнь будет протекать в легкой форме. И надо просто самоизолироваться, стараться никого не заразить, помнить, что большинство заболевших — по китайским данным — это кластеры в семье. Когда в семье заболевает один человек, заболевает вся семья. Изолировать семью сложно, потому что человек заразен еще до появления симптомов. Но, например, если планируются гости, свадьбы, другие семейные мероприятия, лучше отложить их на послеэпидемический порог.
Мыть руки, умывать лицо, минимизировать встречи с людьми, по возможности работать удаленно, не ездить в общественном транспорте, ходить пешком, либо сейчас на велосипеде можно, либо на машине или такси. Не пожимать руки. Просто все рукопожатия вообще прекратить. Ну, и стараться не пользоваться общими вещами, типа общей кружки где-нибудь в офисе. Все должно быть индивидуальное.
Ну и при первых признаках ОРВИ остаться дома и не ходить никуда ни в коем случае, пока не будет получен отрицательный результат на коронавирусную инфекцию.
Текст подготовил Андрей Украинский
Оригинал
Читайте также:
Антитело к старому коронавирусу нейтрализовало новый коронавирус
У клеток человека нашли вторую «дверь» для коронавируса
Гидрогель помог очистить картины Джексона Поллока
Источник
В стране растёт заболеваемость воспалением лёгких, в ряде регионов школы закрывают на карантин
Если кто-то думает, что пневмония — это очередная страшилка с целью сподвигнуть людей массово делать себе профилактические прививки, то нет. Всё гораздо серьёзнее.
Заболеваемость внебольничной пневмонией в стране выросла в 2019-м в сравнении с предыдущим годом уже на 12 процентов, и, вероятно, итоговые цифры по двенадцати месяцам будут ещё хуже.
Настораживает и увеличение числа заболевших в возрасте до 17 лет, а особенно детей младшего возраста.
Болезнь не щадит никого
Уже в нескольких регионах школы и детсады закрылись на карантин. На такие меры пришлось пойти, в частности, Курской области (почти 200 случаев заболевания пневмонией только за последнюю неделю, основной возраст пациентов — от 7 до 14 лет), на Ямале (более 120 заболевших, треть из которых — школьники), в Тюменской области (среди заболевших — несколько десятков учеников, шесть школ на карантине), во Владимирской области.
В Ростове-на-Дону тоже пришлось закрыть одну из школ: 25 учеников попали в больницу с этим диагнозом.
В Оренбургской области, как сообщили Царьграду в региональном Роспотребнадзоре, вообще 300 и более заболеваний в неделю, 40% из которых приходится на детей. В ряде городов, включая областной центр, и районов непосредственно в образовательных учреждениях зафиксированы очаги распространения инфекции. Также в целях профилактики в части учебных заведений прекращены занятия. Однако, утверждают местные специалисты, превышения эпидуровня не отмечается.
 Фото: Jochen Tack / Globallookpress
Фото: Jochen Tack / Globallookpress
А вот в Свердловской области, где с 11 по 17 ноября было зарегистрировано 1043 случая с предварительным диагнозом «пневмония», прошлогодний уровень превышен на 18 процентов, а средний, то есть многолетний, — более чем в полтора раза!
Медики бьют тревогу по всей стране: пневмония — коварная болезнь, которую зачастую не распознают сразу, но потом человек может «сгореть» буквально в течение нескольких дней. Она не щадит никого — ни детей, ни взрослых, — не делая различия в социальном положении и роде деятельности.
Буквально накануне, например, с пневмонией госпитализировали известного советского и российского актёра и режиссёра Юрия Соломина («Адъютант его превосходительства», «ТАСС уполномочен заявить», «Обыкновенное чудо»).
Как стало известно, худрук Государственного академического Малого театра несколько дней провёл дома с высокой температурой, у него ломило всё тело, но народный артист категорически запрещал домашним привлекать врачей. В итоге, когда уже стало совсем невмоготу, «скорую» всё-таки вызвали, и его увезли в больницу. Сейчас, впрочем, 84-летний Соломин чувствует себя нормально, успокоили в Малом театре.
Зачастую люди не понимают, что они уже подхватили воспаление лёгких
«И Соломину, очень любимому и уважаемому мной лично актёру, и большинству остальных, кто всё-таки был госпитализирован, на самом деле, можно сказать, повезло, — считает терапевт Марина Василенко. — Вычислить пневмонию самостоятельно, даже обладая медицинскими знаниями и ориентируясь исключительно на симптомы, крайне сложно».
 Ю. Соломин. Фото: АГН Москва / Globallookpress
Ю. Соломин. Фото: АГН Москва / Globallookpress
Очень многие, по её словам, почувствовав недомогание, зафиксировав подъём температуры, делают ошибку, начиная лихорадочно искать в интернете схожую симптоматику, а затем, начитавшись рекомендаций, бегут в аптеку покупать жаропонижающие препараты.
Да, можно получить некий краткосрочный эффект, облегчение, но в реальности просто затягивается процесс, вот и всё, — продолжает эксперт в интервью Царьграду. — И о враче вспоминают, когда уже болезнь развилась.
Конкретные симптомы непосредственно пневмонии: лихорадка, озноб с подъёмом температуры до 38-39 градусов, кашель — сначала сухой, потом влажный, с обильным выделением мокроты, — одышка. Некоторые больные ощущают дискомфорт или боль в груди. При этом практически все пациенты отмечают общую слабость, падение работоспособности, повышенную утомляемость, потливость, нарушение сна, снижение аппетита.
 Фото: CHROMORANGE / Bilderbox / Globallookpress
Фото: CHROMORANGE / Bilderbox / Globallookpress
«Хуже всего то, что значительное число пациентов, уже понимая, что есть какое-то заболевание, принимают его или за простуду, или за грипп, машут рукой, мол, ничего, сейчас приму чего-нибудь эдакого, на крайний случай пропью курс антивирусных препаратов либо антибиотиков, и всё будет в порядке, — продолжает Василенко. — И ходят при этом на работу. А там ведь тоже люди. И они заражаются, потому что инфекция, как правило, распространяется воздушно-капельным путём — дело в том, что практически всегда её вызывают бактерии, вирусы или грибки».
Поэтому-то, собственно, Роспотребнадзор и рекомендует отменять массовые мероприятия, вводить карантин в школах и детсадах.
«Основные возбудители пневмонии — это пневмококк, стафилококк, гемофильная палочка, а также «атипичные» инфекции, — уточняет специалист. — Начинается всё практически незаметно, именно с различных вирусных инфекций, которые далее вызывают воспаление верхних дыхательных путей, обеспечивая тем самым необходимые условия для развития бактериальных возбудителей».
В зоне риска — дети и пожилые люди, курильщики, затем — люди, имеющие хронические заболевания лёгких, сердца, почек и желудочно-кишечного тракта, те, у кого есть иммунодефицит, а также все, кто в силу обстоятельств находится в массовых местах, то есть, например, каждый пассажир метро уже оказывается в потенциально опасной среде.
Также повышает вероятность возникновения пневмонии наличие таких сопутствующих факторов, как заболевание ОРВИ (как правило, катализатором становится грипп), длительное переохлаждение (поскольку нарушается микроциркуляциия в организме, снижается очистка бронхов от вредных микроорганизмов), а также стресс, отсутствие витаминов, переутомление,
— констатирует терапевт.
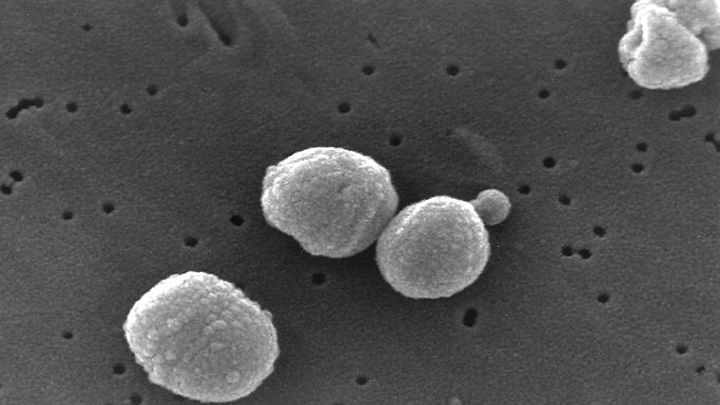 Пневмококк. Фото: Custom Medical Stock Photo / Globallookpress
Пневмококк. Фото: Custom Medical Stock Photo / Globallookpress
Вакцины конкретно от пневмонии нет
В России, по данным Роспотребнадзора, в 2017 году внебольничным воспалением лёгких переболели 605 тысяч человек, в 2018-м — 722 тысячи, и это на 19 процентов больше — на каждые 100 тысяч населения пришлось порядка 500 заболевших. Самое печальное, что сильно выросло количество детей, заразившихся инфекцией: по статистике, болезнь подхватил примерно каждый сотый юный житель страны.
С учётом 12-процентного роста заболеваемости с начала года, надо полагать, что итоговые цифры по 2019-му тоже окажутся совсем нехорошими. Известно, что пневмония за девять месяцев уже унесла жизни почти 18 тысяч человек.
И, к сожалению, специальной вакцины конкретно от этой заразы учёные до сих пор не придумали, на данный момент можно лишь снизить риск заболевания, сделав антипневмококковую прививку. Также профилактическим барьером служит иммунизация против гриппа.
«Такая вакцина не гарантирует стопроцентную защиту от пневмонии, однако, с одной стороны, снижает всё-таки риск заболевания, а с другой — поможет легче перенести его, если всё-таки заражение случилось», — отмечает Марина Василенко.
Главное, впрочем, по её словам, — это сам образ жизни человека: соблюдение режима труда и отдыха (дабы исключить переутомляемость), правильное питание, включение в рацион витаминов, физическая активность и обязательно ежедневные прогулки на свежем воздухе.
Любое снижение иммунитета — это, можно сказать, сигнал для бактерий, которые уже попали в дыхательные пути, к действию. Соответственно, они начинают активизироваться, распространяться и заболевание становится неизбежным,
— подчёркивает эксперт.
Кроме того, в целях профилактики просто необходимо соблюдать гигиену, в частности мыть руки или же протирать их спиртовыми салфетками.
Источник
