Средства выбора для лечения внебольничной пневмонии
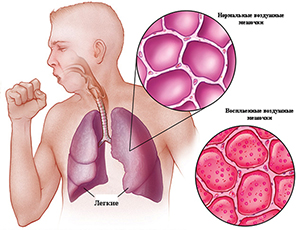
Американское общество по инфекционным болезням (IDSA) и Американское торакальное общество (ATS) опубликовали основные принципы клинической практики при внебольничной пневмонии (ВП) у взрослых (октябрь 2019 года).
Краткое изложение рекомендаций без анализа и комментариев.
Диагностика
Диагноз внебольничной пневмонии является определенным при наличии у больного рентгенологически подтвержденной очаговой инфильтрации легочной ткани и, по крайней мере, двух клинических признаков из числа следующих: а) остролихорадочное начало заболевания (Т > 38, 0°С) ; б) кашель с мокротой; в) физические признаки (фокус крепитации и/или мелкопузырчатых хрипов, жесткого/бронхиального дыхания, укорочения перкуторного звука) ; г) лейкоцитоз (>10·109/л) и/или палочкоядерный сдвиг (>10%). При этом необходимо учитывать и возможность известных синдромосходных заболеваний/патологических состояний.
Окраска по Граму и посев мокроты
Рутинный посев мокроты и окраска по Граму не рекомендованы для взрослых амбулаторных больных с внебольничной пневмонией.
У госпитализированных пациентов предварительная окраска по Граму и посев секрета дыхательных путей рекомендуются для взрослых с ВП, которая считается тяжелой (особенно у интубированных пациентов) или если ВП удовлетворяет одному из следующих условий:
- в настоящее время пациент проходит эмпирическое лечение метициллин-резистентного золотистого стафилококка (MRSA) или Pseudomonas aeruginosa.
- ранее имела место инфекция MRSA или P. aeruginosa , особенно инфекция дыхательных путей.
- пациент был госпитализирован в течение предшествующих 90 дней и по любой причине получал парентеральные антибиотики.
Культура крови
Посев крови не рекомендуется проводить у взрослых амбулаторных больных с ВП.
Рутинные посевы крови не рекомендуются для госпитализированных взрослых пациентов с ВП.
Посевы крови перед лечением рекомендуются проводить для госпитализированных взрослых пациентов с ВП, которая классифицируется как тяжелая, или которая отвечают одному из следующих условий:
- В настоящее время проходит эмпирическое лечение MRSA или P aeruginosa
- Ранее была инфекция MRSA или P aeruginosa , особенно дыхательных путей
- Был госпитализирован в течение предшествующих 90 дней и по любой причине получал парентеральные антибиотики.
Анализ на антиген Legionellа и пневмококкового антигена в моче
Рутинное исследование мочи на наличие пневмококкового антигена не рекомендуется у взрослых с ВП, кроме случаев, когда ВП является тяжелой.
Рутинное тестирование мочи на наличие антигена Legionella не рекомендуется у взрослых с ВП, за исключением случаев, когда ВП является тяжелой или есть указание на предрасполагающие эпидемиологические факторы (например, вспышка Legionella или недавние путешествия).
Тестирование на Legionella должно состоять из оценки мочевого антигена и сбора секреции нижних дыхательных путей для культивирования на селективных средах или амплификации нуклеиновых кислот (ПЦР-диагностика).
Тестирование на грипп
Если в обществе циркулирует вирус гриппа, рекомендуется проводить тестирование на грипп у взрослых пациентов с ВП.
Определение прокальцитонина
Эмпирическая антибиотикотерапия рекомендуется взрослым пациентам с клинической картиной ВП и рентгенологически подтвержденным диагнозом ВП независимо от исходного уровня прокальцитонина в сыворотке крови пациента.
Лечение
Решение о госпитализации
Решение о госпитализации у взрослых с ВП должно базироваться прежде всего на оценке степени тяжести заболевания (предпочтительно использовать шкалу PSI (Community-Acquired Pneumonia Severity Index (PSI) for Adults).
Прямое поступление в отделение реанимации рекомендуется для пациентов с ВП, у которых есть гипотония, требующая вазопрессорной поддержки или дыхательная недостаточность, требующая искусственной вентиляции легких.
Амбулаторные схемы лечения антибиотиками
Антибиотики, рекомендованные для взрослых пациентов с ВП, которые в остальном здоровы:
- Амоксициллин 1 г три раза в день ИЛИ
- Доксициклин 100 мг два раза в день ИЛИ
- В областях с пневмококковой устойчивостью к макролидам <25%: макролид (азитромицин 500 мг в первый день и затем 250 мг в день или кларитромицин 500 мг два раза в день или кларитромицин пролонгированого высвобождения 1000 мг в день)
Для амбулаторных взрослых с ВП, у которых есть сопутствующие заболевания, рекомендуются следующие схемы приема антибиотиков:
- Комбинированная терапия:
- Амоксициллин / клавуланат 500 мг / 125 мг 3 раза в день ИЛИ амоксициллин / клавуланат 875 мг / 125 мг два раза в день ИЛИ 2000 мг / 125 мг два раза в день ИЛИ цефалоспорин (цефподоксим 200 мг два раза в день или цефуроксим 500 мг два раза в день) ПЛЮС
- Макролид (азитромицин 500 мг в первый день, затем 250 мг в день, кларитромицин [500 мг два раза в день или пролонгированного высвобождения 1000 мг один раз в день] ) или доксициклин 100 мг два раза в день ИЛИ
- Монотерапия: респираторный фторхинолон (левофлоксацин 750 мг в день, моксифлоксацин 400 мг в день или гемифлоксацин 320 мг в день)
Стационарные схемы лечения антибиотиками
Следующие эмпирические схемы лечения рекомендуются взрослым пациентам с нетяжелой формой ВП, у которых нет факторов риска MRSA или P. aeruginosa :
- Комбинированная терапия бета-лактамом (ампициллин плюс сульбактам 1, 5–3 г каждые 6 часов, цефотаксим 1-2 г каждые 8 часов, цефтриаксон 1-2 г ежедневно или цефтаролин 600 мг каждые 12 часов) и макролидом (азитромицин 500 мг ежедневно или кларитромицин 500 мг два раза в день) ИЛИ
- Монотерапия дыхательным фторхинолоном (левофлоксацин 750 мг в день, моксифлоксацин 400 мг в день)
Следующие схемы рекомендуется для взрослых пациентов с тяжелой ВП без факторов риска MRSA или P. aeruginosa :
- Бета-лактам плюс макролид ИЛИ
- Бета-лактам плюс респираторный фторхинолон
Использование антибактериальных препаратов, активных в отношении анаэробных микроорганизмов при подозрении на аспирационную пневмонию не рекомендуется, за исключением случаев, когда подозревается абсцесс легкого или эмпиема.
Антибактериальная терапия препаратами расширенного спектра в отношении MRSA или P. aeruginosa
Эмпирическое назначение антибиотиков, активных в отношении MRSA или P. aeruginosa рекомендуется для взрослых пациентов с ВП только при наличии локально подтвержденных факторов риска.
Эмпирические варианты лечения MRSA включают ванкомицин (15 мг/кг каждые 12 часов) или линезолид (600 мг каждые 12 часов).
Эмпирические варианты лечения P. aeruginosa включают пиперациллин-тазобактам (4, 5 г каждые 6 часов), цефепим (2 г каждые 8 часов), цефтазидим (2 г каждые 8 часов), азтреонам (2 г каждые 8 часов), меропенем (1 г каждый) 8 часов) или имипенем (500 мг каждые 6 часов).
Эмпирическая терапия с учетов возможности наличия MRSA или P. aeruginosa продолжается до получения лабораторных культуральных данных.
Кортикостероидная терапия
Рутинное назначение кортикостероидов не рекомендуется у взрослых пациентов с ВП или при тяжелой пневмонией на фоне гриппа. Одобрено их применение у пациентов с рефрактерным септическим шоком.
Противогриппозная терапия
Противогриппозное лечение (например, осельтамивир) следует назначать всем взрослым с ВП, у которых тест на грипп положительный.
Антибактериальная терапия у больных гриппом
Стандартное антибактериальное лечение следует изначально назначать взрослым с клиническими и рентгенологическими признаками ВП, у которых тест на грипп положительный.
Продолжительность лечения
Продолжительность антибиотикотерапии должна основываться на клинических данных в виде стабилизации состояния пациента и продолжаться не менее 5 дней после достижения клинического улучшения.
Критерии достаточности антибактериальной терапии пневмонии:
- Температура < 37, 5°С
- Отсутствие интоксикации
- Отсутствие дыхательной недостаточности (частота дыхания менее 20 в минуту)
- Отсутствие гнойной мокроты
- Количество лейкоцитов в крови < 10 х 109/Л, нейтрофилов < 80%, юных форм < 6%
- Отсутствие отрицательной динамики на рентгенограмме.
Рентгенологическая динамика отмечается медленнее по сравнению с клинической картиной, поэтому контрольная рентгенография грудной клетки не может служить критерием для определения длительности антибактериальной терапии.
Последующая визуализация грудной клетки
Рутинное последующее обследование не рекомендовано для взрослых пациентов с ВП, у которых симптомы купировались в течение 5-7 дней.
Показания для госпитализации
В соответствии с современными подходами к ведению взрослых больных внебольничной пневмонией значительное их число может с успехом лечится на дому. В этой связи особое значение приобретают показания для госпитализации:
- Возраст старше 60-65 лет.
- Наличие сопутствующих заболеваний (хронический бронхит/хроническая обструктивная болезнь легких, бронхоэктазия, злокачественные новообразования, сахарный диабет, хроническая почечная недостаточность, застойная сердечная недостаточность, хронический алкоголизм, наркомания, упадок питания, цереброваскулярные заболевания).
- Госпитализации (по любому поводу), имевшие место в течение последних 12 месяцев.
- Данные физического обследования: частота дыхания ≥ 30/мин; диастолическое артериальное давление ≤ 60 мм рт. ст. ; систолическое артериальное давление < 90 мм рт. ст. ; частота сердечных сокращений ≥ 125/мин; температуры тела < 35, 0°С или ≥ 40, 0°С; нарушения сознания.
- Лабораторные и рентгенологические данные: количество лейкоцитов периферической крови < 4, 0·109/л или > 30, 0·109/л; SaO2 < 92% (по данным пульсоксиметрии), РаО2 < 60 мм рт. ст. и/или РаСО2 > 50 мм рт. ст. при дыхании комнатным воздухом; креатинин сыворотки крови > 176, 7 мкмоль/л или азот мочевины > 7, 0 ммоль/л (азот мочевины = мочевина, ммоль/л / 2, 14) ; пневмоническая инфильтрация, локализующаяся более чем в одной доле; наличие полости (полостей) распада; плевральный выпот; быстрое прогрессирование очагово-инфильтративных изменений в легких (увеличение размеров инфильтрации > 50% в течение ближайших 2-х суток) ; гематокрит < 30% или гемоглобин < 90 г/л; внелегочные очаги инфекции (менингит, септический артрит и др. ) ; сепсис или полиорганная недостаточность, проявляющаяся метаболическим ацидозом (рН < 7, 35), коагулопатией.
- Невозможность адекватного ухода и выполнения всех врачебных предписаний в домашних условиях.
- Предпочтения пациента и/или членов его семьи.
Источник:
Metlay JP, Waterer GW, Long AC, Anzueto A, Brozek J, Crothers K, et al. Diagnosis and Treatment of Adults with Community-acquired Pneumonia. An Official Clinical Practice Guideline of the American Thoracic Society and Infectious Diseases Society of America. Am J Respir Crit Care Med. 2019 Oct 1. 200 (7):e45-e67.
https://www.iacmac.ru/rus/all/metod/pneumonia/08.shtml
https://www.iacmac.ru/rus/all/metod/pneumonia/09.shtml
Статья добавлена 21 января 2020 г.
Источник
Пневмония относится к числу наиболее распространенных острых заболеваний, это — группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
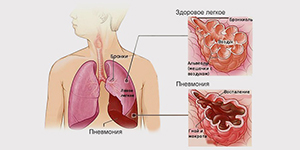 Внебольничная пневмония (синонимы: домашняя, амбулаторная) — это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и «свежими» очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Внебольничная пневмония (синонимы: домашняя, амбулаторная) — это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и «свежими» очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Причинами развития воспалительной реакции в респираторных отделах легких могут быть как снижение эффективности защитных механизмов организма, так и массивность дозы микроорганизмов и/или их повышенная вирулентность. Аспирация содержимого ротоглотки — основной путь инфицирования респираторных отделов легких, а значит и основной патогенетический механизм развития пневмонии. В нормальных условиях ряд микроорганизмов, например Streptococcus pneumoniae, могут колонизировать ротоглотку, но нижние дыхательные пути при этом остаются стерильными.
 В случаях же повреждения механизмов «самоочищения» трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
В случаях же повреждения механизмов «самоочищения» трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
Этиология внебольничной пневмонии непосредственно связана с нормальной микрофлорой, колонизующей верхние отделы дыхательных путей. Из многочисленных микроорганизмов лишь некоторые, обладающие повышенной вирулентностью, способны при попадании в нижние отделы дыхательных путей вызывать воспалительную реакцию.
Такими типичными возбудителями внебольничной пневмонии являются:
- Streptococcus pneumoniae;
- Haemophilus influenzae.
Определенное значение в этиологии внебольничной пневмонии имеют атипичные микроорганизмы, хотя точно установить их этиологическую значимость сложно:
- Chlamydophila (Chlamydia) pneumoniae;
- Mycoplazma pneumoniae;
- Legionella pneumophila.
К типичным, но редким возбудителям внебольничной пневмонии относятся:
- Staphylococcus aureus;
- Klebsiella pneumoniae, реже другие энтеробактерии;
- Streptococcus pneumoniae — самый частый возбудитель внебольничной пневмонии у лиц всех возрастных групп.
Препаратами выбора при лечении пневмококковой пневмонии являются беталактамные антибиотики — бензилпенициллин, аминопенициллины, в том числе защищенные; цефалоспорины II-III поколения. Также высокоэффективны новые фторхинолоны (левофлоксацин, моксифлоксацин).
Достаточно высокой антипневмококковой активностью и клинической эффективностью обладают макролидные антибиотики (эритромицин, рокситромицин, кларитромицин, азитромицин, спирамицин, мидекамицин, ) и линкозамиды. Но все же макролидные антибиотики при этой пневмонии являются резервными средствами при непереносимости бета-лактамов.
клинически значимый возбудитель пневмонии, особенно у курильщиков и больных ХОБЛ (хроническая обструктивная болезнь легких). Высокой природной активностью в отношении гемофильной палочки обладают аминопенициллины (амоксициллин), «защищенные» аминопенициллины (амоксициллин/ клавуланат), цефалоспорины II-IV поколений, карбапенемы, фторхинолоны (ранние — ципрофлоксацин, офлоксацин и новые — левофлоксацин, моксифлоксацин, гатифлоксацин).
Chlamydophila (Chlamydia) pneumoniae и Mycoplazma pneumoniae
обычно характеризуются нетяжелым течением. Микоплазменные пневмонии — чаще встречается у лиц моложе 40 лет. Средствами выбора для лечения этих пневмоний являются макролиды и доксициклин. Также высокоэффективны новые фторхинолоны.
обычно характеризуется тяжелым течением. Препаратом выбора для лечения легионеллезной пневмонии являются макролидные антибиотики (эритромицин, кларитромицин, азитромицин). Высокоэффективны также ранние и новые фторхинолоны.
нечастый возбудитель внебольничной пневмонии, однако его значение возрастает у пожилых людей, у лиц принимающих наркотики, злоупотребляющих алкоголем, после перенесенного гриппа. Препаратами выбора при стафилококковых пневмониях являются оксациллин, также эффективны амоксициллин/клавуланат, цефалоспорины, фторхинолоны.
и другие энтеробактерии очень редкие возбудители внебольничной пневмонии, имеют этиологическое значение лишь у некоторых категорий пациентов (пожилой возраст, сахарный диабет, застойная сердечная недостаточность, цирроз печени). Наиболее высокой природной активностью в отношении этих возбудителей обладают цефалоспорины III-IV поколений, карбапенемы, фторхинолоны.
Подозрение на пневмонию должно возникать при наличии у больного лихорадки в сочетании с жалобами на кашель, одышку, отделение мокроты и/или боли в груди. Больные часто жалуются на немотивированную слабость, утомляемость, сильное потоотделение, особенно по ночам.

Если у вас наблюдаются подобные
симптомы, советуем
Такие признаки пневмонии, как остролихорадочное начало, боли в груди и.т.д. могут отсутствовать — особенно у ослабленных больных и лиц пожилого возраста.
 При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями — от 14 до 21 дня.
При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями — от 14 до 21 дня.
При указании на легионеллезную пневмонию длительность антибактериальной терапии составляет 21 день. При внебольничной пневмонии крайне важным является проведение быстрой оценки тяжести состояния больных с целью выделения пациентов, требующих проведения неотложной интенсивной терапии. Выделение больных с тяжелой пневмонией в отдельную группу представляется крайне важным, учитывая высокий уровень летальности, наличие, как правило, у пациентов тяжелой фоновой патологии, особенности этиологии заболевания и особые требования к антибактериальной терапии.
Поздняя диагностика и задержка с началом антибактериальной терапии (более 8 часов) обусловливает худший прогноз заболевания.
К сожалению, пневмония может иметь различные осложнения, такие как:
- плевральный выпот;
- эмпиема плевры (скопление гноя в плевральной полости);
- деструкция/абсцедирование легочной ткани (формирование ограниченных полостей в легочной ткани);
- острая дыхательная недостаточность;
- инфекционно-токсический шок;
- сепсис;
- перикардит, миокардит (заболевания сердца);
- нефрит (заболевание почек) и другие.
При пневмонии нужно проводить дифференциальный диагноз с такими заболеваниями как:
- туберкулез легких;
- новообразования (первичный рак легкого, эндобронхиальные метастазы, аденома бронха, лимфома);
- тромбоэмболия легочной артерии и инфаркт легкого;
- иммунопатологические заболевания (идиопатический легочный фиброз, эозинофильная пневмония, бронхоцентрический гранулематоз, облитерирующий бронхиолит с организующейся пневмонией, аллергический бронхолегочный аспергиллез, волчаночный пневмонит, системные васкулиты);
- прочие заболевания/патологические состояния (застойная сердечная недостаточность, лекарственная (токсическая) пневмопатия, аспирация инородного тела, саркоидоз, легочный альвеолярный протеиноз; липоидная пневмония, округлый ателектаз).
В заключении надо сказать, что поставить диагноз, определить степень тяжести заболевания и прогноз может только врач. При наличии у больного повышенной температуры тела, сухого кашля или кашля с отделением мокроты, одышки, боли в груди, немотивированной слабости, утомляемости, сильном потоотделении, особенно по ночам, обратитесь к врачу-терапевту.
Собственная лаборатория и инструментальная база «СМ-Клиника» позволяет быстро провести диагностику и поставить диагноз пневмонии. Вам будет назначено своевременное лечение пневмонии, индивидуальное для каждого, с учетом тяжести заболевания, возраста, сопутствующих заболеваний. Врач-терапевт поможет Вам снова стать здоровым.
Источник


