Стадии пролежней в фото и стадии их лечения

Пролежень — что это?
Пролежни возникают обычно у тяжелобольных пациентов, которые длительное время прикованы к постели или находятся в инвалидном кресле. Если ткани длительное время сдавлены, то кровоснабжение ухудшается, следовательно, и трофика. Обычно тяжелое заболевание сопровождается снижением всех функций организма, особенно регенеративной, а трение и давление на эпидермис приводит к поражениям кожных покровов, порой необратимым, если не принимать меры при начальной стадии пролежней.
Пролежень может образоваться в различных местах тела больного, но особенно часто возникает над костными выступами, так если наибольшее давление испытывает область спины, то поражается затылок, лопатки, поясница, ягодицы, пятки.
Если сдавливанию подвергается боковая поверхность, то пролежни возникают на плечах, локтях, боковых поверхностях бедер и таза.
Факторы, влияющие на образование пролежней
Пролежни очень опасное осложнение у уже тяжелобольного пациента, которое ухудшает процесс лечения основного заболевания и требует отдельного длительного лечения, особенно на последних стадиях.
Для профилактики возникновения пролежней необходимо учитывать факторы, которые приводят к их появлению:
- недостаточное питание с дефицитом белка в рационе;
- отсутствие должного ухода – мокрое постельное белье, жесткий матрац, складки и пуговицы на белье, крошки в постели, недостаточная гигиена;
- аллергические реакции на средства по уходу за кожей;
- смена поз лежачего больного осуществляется недостаточное количество раз или вообще отсутствует;
- диабет;
- нарушение мочеиспускания;
- нарушение физиологических процессов очищения организма от кала и мочи, по причине бессознательного состояния.
Классификация по степени повреждения тканей
Европейская консультативная группа по пролежням выделяет 4 стадии развития пролежней и еще две дополнительные категории, в зависимости от степени поражения эпидермиса и тканей. При отсутствии лечения степени пролежней быстро переходят от начальной стадии к последней. Остановимся на каждой подробнее:
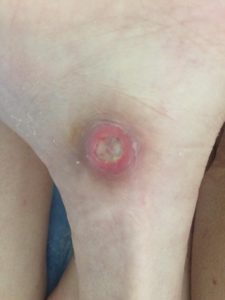
| Первая стадия пролежней – начальное повреждение кожи, на поверхности появляется устойчивое покраснение (эритема), которое не проходит даже при исключении давления. Цвет пораженной кожи отличается от нормальной, может присутствовать небольшая припухлость. | |
| Вторая стадия пролежней – повреждение затрагивает не только эпидермис, но и дерму. На кожных покровах образуется открытая рана, эрозия, с красным или розоватым дном. Может сопровождаться струпьями (корочкой) или фибринозным налетом. | |
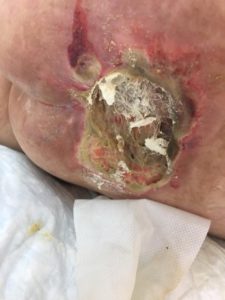
| Третья стадия пролежней – повреждаются все слои кожи, происходят некротические изменения тканей. Подкожно-жировая клетчатка видна на дне повреждений, возможно образование карманов, с гнойным содержимым и свищевые ходы. | |
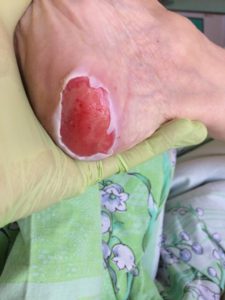
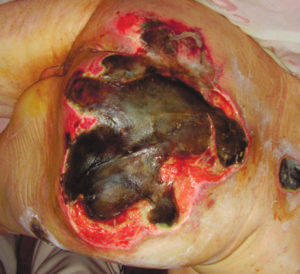
| Четвертая стадия пролежней – повреждены не только все слои кожи и подкожно-жировой клетчатки, но и глубокие структуры тканей – мышечная, костная, сухожилия. Поверхность пролежня частично или полностью покрывают некротические ткани почти черного цвета. Кровоснабжение пораженного участка полностью нарушено. Гнойный экссудат наполняет глубокие свищевые ходы. На этой стадии возможна сильная интоксикация и сепсис. Так, как поражены, кости, то может развиться остеомиелит (нагноение и отторжение костных тканей). |
- Категория I – не классифицируемый пролежень – это омертвение (некроз) тканей, распространяющийся на большую глубину. Дно раны покрывает налет. Цвет налета может меняться от светло-желтого до черного, а также по краям раны возможно образование струпьев. До удаления некротических образований или налета невозможно установить степень поражения тканей.
- Категория II – подозрение на глубокое поражение тканей – очаг поврежденных тканей локализован, имеет четкие границы, цвет обычно темно-бордовый, сильно отличается от обычной кожи. Может быть кровоподтек (гематома) по причине смешения или сдавливания мягких тканей.
Лечение пролежней различных стадий
Терапия проводится в зависимости от стадии развития пролежней, схемы лечения представлены в виде таблицы:
| Стадия пролежня | Схема и методы лечения |
| I стадия | Лечение пролежней на начальной стадии включает в себя, проведение мероприятий, которые будут препятствовать развитию пролежневого поражения кожи дальше, это:· защита тканей от давления, с использованием специальных матрацев, подушек, поролоновых вкладышей;· постоянный контроль состояния пораженных участков, смена позы больного каждые два часа;· применение препаратов стимулирующих кровообращение и иммуностимуляторов;· местная обработка тканей производится трижды в день, с применением 2%-го камфорного спирта, 1%-го салицилового спирта, 0,5% нашатырем, теплой водой. На воспаленные места наносятся мази Солкосерил, Ксероформ, оправдано применение препаратов, содержащих Декспантенол в составе, а также облепихового масла.Можно применять средства домашней аптеки – шампунь и водка в равных долях, болтушка (спирт и шампунь), настои трав, |
| II стадия | Вторая стадия пролежней считается переходной, производят обработку уже образовавшейся раны, изъязвления. Возникает необходимость в хирургической консультации. На 2 стадии образования пролежней для больного организуется ежедневный перевязочный процесс. Применяются препараты с содержанием антибиотиков (Левомеколь, Левосин), антибактериальные средства (мазь Вишневского, Хлоргикседин). После санации раны накладываются мази способствующие регенерации кожи (Винилин, Актовегин, Мультиферм). Главное не допустить появления гноя, пролежень должен оставаться чистым, тогда произойдет купирование процесса, и наступит выздоровление. |
| III стадия | Третья, в отличие от второй стадии пролежней, требует уже хирургического лечения для иссечения омертвевших тканей. Применяются средства комбинированной терапии – противовоспалительные препараты, обезболивающие, средства стимулирующие местный иммунитет и регенерацию тканей (Биосептин). Ферментные лечебные мази – Трипсин, Ируксол, Химотрипсин, способствующие очищению раневой поверхности. На этой стадии требуется длительное лечение и постоянный врачебный контроль. |
| IV стадия | При лечении пролежней 4 степени применяется полноценное хирургическое вмешательство. Вначале для глубокой санации пролежня, очищения от гнойного содержимого, затем для привлечения к перевязочному процессу, требующему специальных навыков. Важно понимать, что глубокое очищение требует применение анестезирующих средств и может вызвать кровотечения. После хирургического удаления некротической ткани и гноя, основная задача – это уход, с учетом всех особенностей течения заболевания, создание влажной стерильной среды для предотвращения инфицирования. Больного укладывают не на постель, а на сооружение в виде гамака или растяжки, чтобы исключить даже минимальное давление или трение пораженного участка. Пролежни 4 стадии опасны тем, что могут привести к заражению крови и смертельному исходу.Если рана не затягивается длительное время, то можно реконструировать отсутствующие участки, путем проведения пластической операции, с использованием собственной кожи и тканей. Для ускорения регенерации тканей можно применять инновационные методики, такие как вакуум-терапия, лазерное лечение. Применение гидрогелиевых и гидроактивных повязок (ГидроКлин Плюс, Сорбалгон) дает хороший лечебный эффект. Современные средства для лечения пролежней более эффективны, чем их традиционные аналоги и приносят быстрое облегчение пациентам. Хирургическое лечение может привести к серьезным осложнениям, особенно у пациентов пожилого возраста, об этом необходимо помнить и правильно соизмерять объем оперативного вмешательства. |
Осложнения, возникающие от пролежней
При неправильной диагностике и установлении степени пролежней, а соответственно и назначении неэффективной терапии могут возникнуть тяжелые осложнения, которые потребуют отдельного лечения. Ниже дано краткое описание каждого осложнения.
Рожа
Рожистое воспаление кожи поражает, в основном лежачих больных пожилого возраста. Стрептококк проникает через поврежденную кожу и вызывает инфекционное заражение. Лечение осуществляют с применением антибиотиков пенициллиновой группы, сульфаниламидов, и нитрофуранов. Это осложнение может проявляться на 2 стадии пролежней.
Флегмона
Острое воспаление клеточного пространства сопровождается гнойным содержимым, лечение затруднено из-за нечеткой границы воспалительного процесса. Возбудитель – стафилококк, кишечная палочка. Основные признаки – боль, отечность, краснота, высокая температура. Лечение проводится вскрытием очага и применением антибиотиков широкого спектра действия.
Гангрена
Это осложнение сопровождается быстрым некрозом тканей. При пальпации слышен специфический хруст, цвет эпидермиса преимущественно темный, от раны исходит гнилостный запах. Внутримышечные инъекции пенициллина дают хороший результат, но в основном, во избежание поражения соседних тканей. Пораженная часть тела, обычно, конечность, подлежит ампутации. Это осложнение сопровождает, при недостаточном или неэффективном лечении, пролежни на 4 стадии развития.
Сепсис
Борьба с этим осложнением эффективна лишь на ранних стадиях. Так как это системный воспалительный процесс, который поражает вес организм в целом, то дальнейшее развитие инфекции приводит к летальному исходу. Проводиться дезинтоксикация организма, противовоспалительное лечение с применением глюкокортикоидов. Септическое заражение организма может сопровождать лечение на 3 и 4 степени пролежней.
Профилактические мероприятия
- Проанализировать анамнез и обеспечить максимальное исключение причин, приводящих к образованию пролежня.
- Применять функциональную кровать для иммобильных пациентов, с противопролежневым матрацем и постельным бельем из натуральных тканей – это достаточно действенный способ недопущения развития пролежней.
- Активизация больного – проведение дыхательных упражнений, лечебная физкультура с учетом физических возможностей пациента, массаж.
- Постоянная и правильная гигиена кожи, особенно в местах трения и давления, с применением средств не вызывающих аллергическую реакцию.
- Организация распорядка дня и режима питания, с учетом состояния больного.
- Рацион должен быть оптимально сбалансирован по витаминно-минеральному составу, чтобы максимально обеспечить правильное функционирование органов и систем, без переедания. Это особенно важно для лежачего больного, лишний вес мешает полноценному процессу реабилитации.
- Регулярный осмотр и консультации специалистов.
Пролежни, как и любое другое заболевание легче предотвратить, чем лечить. Тем более, что длительное лечение требует затрат, как материальных, так и моральных, особенно, при домашнем уходе за лежачими больными.
Видео
010
Источник
На чтение 6 мин. Просмотров 7.8k. Опубликовано 05.04.2018
Пролежни — распространенная проблема, связанная с омертвлением тканей, в результате длительного сдавливания определенных частей тела. Возникают они у людей, которые в связи с болезнью ограничены в движении.
При неправильном уходе пролежни могут глубоко поражать мягкие ткани, что приводит к образованию глубоких ран. Наиболее часто такая проблема возникает у пожилых людей, так как кровообращение в таком возрасте ухудшается, поэтому тканям сложнее восстанавливаться.
Причины возникновения пролежней
Главным фактором является давление твердой поверхности на выпирающие участки тела. Чаще всего поражаются такие области:
- крестец;
- грудной отдел;
- лопатки;
- затылок.
Уязвимость этих зон связана с тем, что там имеется слабая прослойка мышц и жировой ткани между костью и кожей.
Отметим! При положении на боку, основная часть массы давит на область бедренной и подвздошной кости. Частое положение на животе опасно для грудной области. Сидячие пациенты подвержены образованию пролежней в области седалищных бугров, крестца, стоп, пяток, лопаток и пальцев.
Ещё одной причиной появления пролежней является трение и скольжение. Оно возникает при взаимодействии кожи с простыней, когда больной меняет положение сам, либо его переворачивают, либо пересаживают.
Основную группу риска возникновения недуга включают люди, ограниченность движения которых связана с:
- операциями;
- заболевания и травмы, требующие постельного режима, либо нахождение в инвалидном кресте;
- параличи;
- кома.
К другим факторам относят:
- нарушение чувствительности, связанное с неврологическими заболеваниями. При этом пациент не чувствует дискомфорта и сдавливания мягких тканей;
- пожилой возраст. Чем старше человек, тем тоньше становится кожа, теряем эластичность и способность к быстрому заживлению;
- плохое питание и недостаточное употребление жидкости;
- мышечная атрофия и низкий вес. Жировая ткань вместе с мышцами создает прослойку, которая в норме защищает костные выступы и кожу;
- повышенная влажность на коже, либо её сухость;
- недержание мочи или кала. У пациентов с такой проблемой, кожа часто пребывает в мокром состоянии, отсюда возникает среда для размножения бактерий;
- мышечные спазмы. Они приводят к непроизвольным движениям, кожа страдает от трения о постель или одежду;
- вредные привычки. Курение приводит к сужению кровеносных сосудов, отсюда появляется нехватка кислорода.
Все это приводит к замедленным процессам заживления ран.
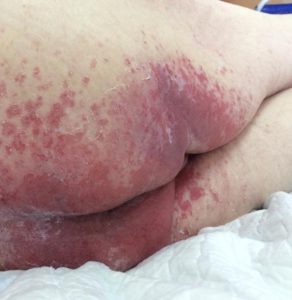
Стадии и фото пролежней у лежачих больных
Выделяют четыре стадии развития пролежней.
1 стадия — начальная
Образуется в результате нарушения кровообращения в коже. Существенных внешних признаков нет, так как гибель клеток ещё не происходит.
Сначала пораженный участок бледнеет, затем появляется краснота, которая перерастает в отек голубоватого или синеватого оттенка.
2 стадия
Характеризуется образованием первых признаков гибели клеток. Процесс проходит на поверхности кожи, без затрагивания мышечной ткани.
На этой стадии возможно появление пузырьков с жидкостью и шелушение.
3 стадия
Развитие некроза опускается до глубины дермы и задевает подкожную жировую клетчатку.
На участках истонченной кожи продолжают образовываться более глубокие пузырьки. При неправильном лечении возможно попадание инфекции и формирование гнойных очагов.
4 стадия
Самая тяжелая и запущенная стадия. Поражаются все слои ткани, вплоть до костей. На этой стадии пролежень выглядит как глубокая рана, сквозь которую можно увидеть сухожилия и костную ткань.
В случае попадания инфекции могут поражаться кости и суставы.
Осложнения пролежней
Неправильный уход и несвоевременное лечение пролежней у больных может приводить к серьезным последствиям.
Таким как:
- нарушение кровообращения;
- образование гангрены;
- сепсис;
- раковые заболевания;
Отметим! Конечно, такие случаи встречаются крайне редко. Но необходимо помнить, что риск все же есть, поэтому следует прикладывать максимальные усилия, дабы перебороть пролежни на ранних стадиях развития.
Лечение пролежней
Лечение назначается в зависимости от степени поражения тела. Обработку пролежней 1 и 2 стадий возможно производить дома. Более сложные случаи с глубокими и гнойными поражениями требуют оперативного вмешательства.
На 1 стадии пролежней необходимо:
- каждые пару часов проводить очищение камфорным спиртом;
- обрабатывать несколько раз в день кожу маслом облепихи;
- поддерживать больное место в чистоте и сухосте
Важно не массажировать больные места, даже при обработке не рекомендуется применять какую-либо силу. Кожа в таких местах очень тонкая и её легко травмировать, что может привести к инфекциям.
2 стадия. На этой стадии одни лишь спирт и масло не помогут. Необходимо добавлять специальные лекарственные препараты.
Рекомендации:
- несколько раз в день обрабатывать рану хлоргексидином, он оказывает антисептическое действие;
- после обработки сразу же наносить специальную мазь;
- накладывать на больные места гидрогелевые повязки;
- использовать специальные аппликации, которые способствуют быстрому заживлению ран. Гидрогелевые повязки и аппликации являются дорогостоящими продуктами, но их применение значительно ускоряет процесс выздоровления.
3 и 4 стадия. На этих стадиях, как правило, появляются значительные раны, которые требуют хирургического вмешательства.
Таким образом проводится:
- очищение раны и участка тела;
- наложение повязок с заживляющим эффектом;
- при наличии в ране большого количества гноя, используют особый вид повязок, типа Биатен. После того, как рана подсушилась, на неё можно наносить специальные лекарственные препараты.
Лечение в домашних условиях
Следует помнить, что лечить пролежни дома необходимо с особой осторожностью. На 1 и 2 стадии допускается обработка ран при помощи каланхоэ. Лист разрезается и привязывается к ране. Сок этого растения выводит из раны вредные жидкости, подсушивает её и ускоряет процесс заживления. Также хорошим помощником станет сок столетника. Компрессы из него прикладывают к пролежням на 20-25 минут.
Примечание! качестве профилактики применяют и картофельный крахмал. Он убирает излишки влаги с поверхности. Специалисты рекомендуют обрабатывать пораженные участки облепиховым маслом, так как среди всех перечисленных препаратов оно обладает лучшим эффектом.
В
Меры профилактики
При уходе за лежачими больными, проверка состояния кожи является обязательной процедурой.
Особое внимание следует уделять местам, которые подвержены образованию пролежней:
- для предотвращения образования ран, необходимо каждые 2-3 часа менять положение больного, при этом важно проводить это с особой осторожностью, дабы избегать лишнего трения и растяжения кожи;
- постельное белье и одежду выбирать из натуральных тканей, желательно чтобы на ней не было пуговиц и других элементов, способных создать риск повреждения кожи;
- поддерживание в комнате с больным оптимальной температуры. Она должна быть не низкая, и не высокая;
- постель должна быть чистой и сухой. Если необходимо, использовать пеленки, либо памперсы.
Важно помнить: что предотвратить болезнь легче, чем потом бороться с её осложнениями. Поэтому, при уходе за лежачими больными необходимо обращать внимание на создание комфортных условий для их жизни, соблюдать правила гигиены, дабы потом не страдать от осложнений.
Источник
Опрелости и пролежни: в чем разница
Видео: Перемещение больного в постелиКак правильно подтянуть человека в постели и переместить его с одного края кровати на другой
У тяжелобольных людей, особенно лежачих, со временем изменяется состояние кожного покрова, уменьшается уровень выработки коллагена и жиров, что приводит к повышению чувствительности, истончению и сухости. При этом кожа легко травмируется и долго заживает, а отсутствие должного ухода и воздушных ванн провоцирует появление раздражения и присоединение инфекций. Чаще всего в этих условиях у пациента и появляются опрелости и пролежни. Качественный уход за пациентами снижает вероятность развития кожных осложнений на 70%.
Опрелости отличаются от пролежней основными симптомами проявлений, механизмом развития и преимущественной локализацией:
- пролежни: изменение цвета кожи с чёткими границами, припухлость, мокнущие раны с быстрым поражением подлежащих тканей (при отсутствии своевременных мер по уходу и лечению); образуются в результате постоянного сдавливания мягких тканей и чаще всего локализуются на пятках, коленях, локтях, копчике, ягодицах и т.д. (локализация зависит от преимущественного положения пациента);
- опрелости: зудящее раздражение, жжение, болезненные ощущения, изменение цвета кожных покровов с размытыми границами, неприятный запах; чаще всего образуются в местах постоянного трения кожи, повышенной влажности и отсутствия воздухообмена: на шее, в подмышечных впадинах, под грудью (у женщин), в складках живота, в паховых складках, между пальцами.
Как распознать, на какой стадии повреждение кожи
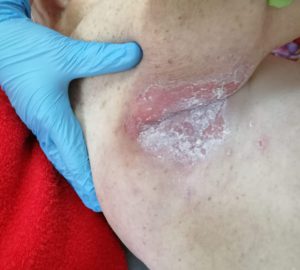
Опрелости — воспалительный процесс, образующийся в результате постоянного контакта кожного покрова с сальным секретом, отсутствия гигиены, повышенной влажности и трения кожного покрова. В случае инфицирования и отсутствия ухода опрелости становятся хроническим заболеванием.
Опрелости в ягодичной области. Фото: ЦПП |
Опрелости в подмышечной впадине. Фото: ЦПП |
Выделяют 3 степени развития опрелостей:
1 степень — начальная: покраснение и зуд без видимых повреждений кожного покрова.
2 степень — поражения средней тяжести: кожные покровы повреждены (язвы), что сопровождается зудом и жжением.
3 степень — тяжелые поражения: глубокие незаживающие трещины, неприятный запах и увеличение площади поражения в сочетании с жжением и болевыми ощущениями.
Пролежни — это участки ишемии и некроза тканей, возникающие в результате сдавливания, сдвига или смещения их между скелетом человека и поверхностью постели.
Выделяют 4 стадии развития пролежней:
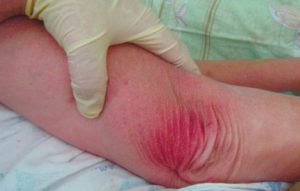
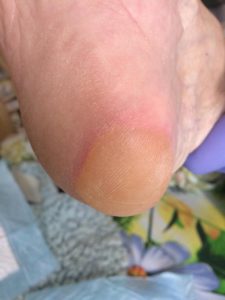
1 стадия — бледнеющее покраснение: бледный участок кожи или устойчивая гиперемия, не проходящая после прекращения давления; кожные покровы не повреждены; давление пальцем в центре зоны покраснения вызывает побледнение кожи, — это явление доказывает, что микрокровообращение не нарушено.
Пролежень 1 стадии на спине. Фото: ЦПП |
Пролежень 1 стадии. Фото: Центр ЕЦДО |
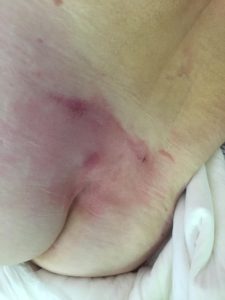
2 стадия — небледнеющее покраснение: цвет кожи — синюшно-красный, с чёткими краями; поверхностное нарушение целостности кожных покровов (потёртости, пузыри или плоский кратер) с распространением на подкожную клетчатку; обычно сопровождается болью.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 2 стадии. Фото: ЦПП |
3 стадия — повреждение кожи до мышечного слоя или с проникновением в мышцы: края раны хорошо отграничены, окружены отеком и покраснением; дно раны может быть заполнено жёлтым некрозом или красной грануляцией; могут быть жидкие выделения и болевые ощущения.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 3 стадии. Фото: ЦПП |
4 стадия — повреждение всех мягких тканей, видны сухожилия и кости: образуется много ям, которые могут соединяться; дно раны часто заполняется чёрным некрозом и черно-коричневыми массами распадающихся тканей.
Пролежень 4 стадии. Фото: ЦПП |
Пролежень последней стадии, некроз тканей. Фото: Центр ЕЦДО |
Причины появления
Опрелости и пролежни — первый признак того, что нужно внимательнее следить за больным, что уход за ним недостаточный.
Основные причины появления опрелостей:
Внутренние:
- избыточная масса тела;
- повышенное потоотделение, недержание мочи;
- нарушение кровообращения;
- аллергические реакции;
- изменение уровня сахара в крови, нарушение обменных процессов в организме.
Внешние:
- недостаточный уход;
Уход за тяжелобольным человеком – это не просто сидетьЧто такое патронажный уход за тяжелобольным человеком, какие перемены происходят в доме и почему важно сохранять навыки
- неблагоприятные условия окружающей среды: жаркая погода, плохо вентилируемая комната, где находится пациент;
- неудобная и тесная одежда, неправильно подобранное постельное и одноразовое белье.
Среди основных причин и факторов риска развития пролежней есть как обратимые (состояния и условия, которые поддаются коррекции), так и необратимые.
Обратимые:
- Внутренние: истощение/ожирение, ограничение подвижности, анемия, обезвоживание, сердечная недостаточность, гипотензия, недержание мочи и кала, боль.
- Внешние: плохой уход, неправильно подобранные средства и методы ухода, нарушение правил расположения больного в кровати или на кресле, несоблюдение техники перемещения, недостаток белка и аскорбиновой кислоты в питании (снижение или отсутствие аппетита), приём лекарственных препаратов (цитостатики, НПВС, гормоны), изменение микроклимата кожи (перегрев, переохлаждение, избыточное увлажнение, сухость).
Необратимые:
- Внутренние: старческий возраст, терминальное состояние, неврологические нарушения (чувствительные, двигательные), изменение сознания (спутанность или выключение сознания).
- Внешние: предшествующее обширное хирургическое вмешательство продолжительностью более 2 часов, травмы.
Профилактика пролежней и опрелостей
Профилактика пролежней осуществляется в соответствии с ГОСТ 56819 — 2015 (утвержден и введён в действие Приказом Федерального агентства по техническому регулированию и метрологии 30.11.2015, номер 2089-ст, дата последних изменений 01.11.2017) по следующим направлениям:
Уход за теломКак правильно мыть человека в кровати, как оборудовать ванную комнату и за чем следить во время гигиенических процедур
- своевременная оценка риска развития пролежней (факторы риска образования пролежней см. выше) проводится с помощью специальных шкал: шкала Нортона (в гериатрических отделениях), шкала Ватерлоу (применима ко всем категориям больных), шкала Брейден (обоснована для прогнозирования возникновения пролежней у пациентов в отделениях неврологии, хирургии, учреждениях сестринского ухода), шкала Меддлей (в отделениях неврологии). Единственное условие: в одном отделении и медицинском учреждении должна использоваться одна и та же шкала для исключения неправильной интерпретации результатов;
- своевременное проведение необходимых мероприятий: изменение положения пациентов в постели каждые 2 часа, уход за кожей и поддержание её чистой и увлажненной (но не мокрой), избежание загрязнения мочой и калом, обращение внимания на состояние кожи в местах, наиболее подверженных возникновению пролежней, поддержание постели в должном состоянии (следить за отсутствием складок на простыне, не допускать присутствия крошек в постели, своевременно менять постельное и нательное белье);
- адекватная техника выполнения медицинских услуг, в том числе по уходу, особенно — соблюдение правил перемещения.
Профилактика опрелостей проводится в соответствии с теми же принципами. При этом особое внимание уделяется:
- очищению кожи и поддержанию её в сухом состоянии, особенно в местах, подверженных трению и опрелости;
- правильному подбору белья (оно не должно быть тесным), своевременной замене одноразового;
- использованию защитных средств;
- рациону питания, из которого должны быть исключены продукты, вызывающие аллергию и провоцирующие потоотделение;
- поддержанию оптимальных микроклиматических условий в комнате, где находится пациент.
Для систематизации действий медицинского персонала целесообразно иметь в истории болезни карту ухода, где отмечаются основные мероприятия.
Подгузники, крема и другие средства
Для качественного ухода желательно иметь следующие приспособления и средства:
- Удобная кровать (функциональная, с регулировкой по высоте): с механическим или электроприводом, с количеством секций и функций от 2 до 5;
- Противопролежневый матрас: ячеистого (для профилактики и лечения пролежней I и II стадий) или баллонного (для профилактики и лечения пролежней всех стадий) типа; матрасы работают по принципу нагнетания и сдувания воздуха в камерах, вследствие чего точки давления на тело постоянно меняются. Возможно также использование и ортопедических матрасов, преимущественно в домашних условиях;
- Приспособления для правильной техники перемещения и мобилизации пациентов (скользящие простыни и рукава, веревочная лестница и т. д.).
Специальные средства для гигиены кожи:
- очищение: моющие крема, лосьоны, гели для купания с нейтральным показателем pH; влажные салфетки (специально предназначенные для ухода за тяжелобольными пациентами), рукавицы пенообразующие, пена для очищения кожи без воды и мыла;
Интимная гигиенаКак создать комфортные условия, подобрать средства по уходу и помочь тяжелобольному избежать стеснения
- улучшение микроциркуляции в тканях: кремы и гели с камфорой и гуараной (увеличивают приток крови к коже, улучшают питание тканей);
- защита кожи на участках, подверженных трению и повышенной влажности: крема с цинком и аргинином (наносятся тонким слоем на чистую, сухую кожу до полного впитывания); подгузники (важен правильный подбор размера — он должен соответствовать размеру пациента, необходимо также учитывать степень наполняемости и время замены) и впитывающие пелёнки;
- увлажнение кожи с помощью специальных лосьонов, эмульсий, кремов для предотвращения сухости кожи.
Кроме этого, нужно уделить внимание качественному питанию — с повышенным содержанием белка: подойдут жидкие и сухие питательные смеси (в качестве самостоятельного питания или дополнения к основным приёмам пищи — с учётом пожеланий пациента).
Если у вас нет возможности приобрести эти приспособления и средства, то в домашних условиях для качественного ухода можно:
- вместо функциональной кровати использовать любую удобную кровать, желательно не узкую и низкую тахту, так как на узкой кровати пациенту будет неудобно лежать, а на низкой за тяжелобольным человеком трудно ухаживать;
- заменить противопролежневый матрас любым ортопедическим матрасом, толщина которого зависит от веса пациента, в дополнение использовать различные подушки под ноги;
- скользящие простыни и рукава можно легко сшить самим из скользящих тканей (например, из тонкой плащевой ткани);
- заменить веревочную лестницу простой веревкой, которую нужно привязать к ножкам кровати.
Самое главное – не забывайте менять положение пациента каждые 2 часа, не допускайте наличие складок и ухаживайте за кожей тяжелобольного.
Лечение пролежней на разных стадиях
Цель лечения пролежней — восстановление нормальных кожных покровов в области пролежня.
На 1 стадии важна профилактика прогрессирования процесса с использованием противопролежневых систем. Особое внимание нужно уделить уходу за пациентом, использовать защитные плёночные дышащие повязки (по типу “второй кожи”). Возможен лёгкий массаж здоровой ткани вокруг зоны покраснения — поглаживание по часовой стрелке, допустимо с активирующими средствами (это средства, улучшающие микроциркуляцию крови в тканях, что ведет к улучшению обменных процессов в тканях, а следовательно, и к улучшению их состояния и повышению устойчивости к воздействию негативных факторов; к таким средствам относятся специальные крема и гели с камфорой или гуараной, но ни в коем случае не камфорный спирт и ему подобные средства).
На 2 стадии проводится профилактика инфицирования раны: ее промывают стерильным физиологическим раствором комнатной температуры, накладывают прозрачные полупроницаемые плёнки, гидроколлоидные и пенистые повязки. Также важно предупреждение распространения процесса — для этого пациенту обеспечивается качественный уход, и используются противопролежневые системы.
На 3 стадии нужно очищать рану от экссудата и некротических масс (иссечение некротических тканей проводят хирургическим путем или растворяют некроз с помощью специальных гелевых повязок, промывают раны физ. раствором, при вторичной инфекции и наличии гнойных выделений — антибактериальными средствами (метронидазолом). Нужно обеспечить абсорбцию отделяемого и защитить от высыхания и инфицирования (используются атравматичные бактерицидные и абсорбирующие повязки: на основе пчелиного воска с бактерицидными свойствами, гидрогелевые, на основе альгината кальция — что может служить и кровеостанавливающим средством). После необходима стимуляция процесса заживления (для чистых ран) и в дальнейшем — качественный уход и использование противопролежневых систем.
На 4 стадии применимы мероприятия 3-й стадии в сочетании (при необходимости) с профилактикой и остановкой кровотечения (для чего применяются атравматичные повязки, местно — раствор этамзилата и аминокапроновой кислоты, альгинат кальция).
Существует большое количество современных повязок, все они делятся на два типа:
- Система последовательного воздействия на рану получила название TIME (от англ. time – время), так как экономит время и материальные средства. Она основана на применении повязок для лечения во влажной среде. Гидроактивные повязки воздействуют на раневую ткань на молекулярном уровне, предотвращая развитие хронического воспаления в ране, связанного с высокой протеазной активностью ткан?