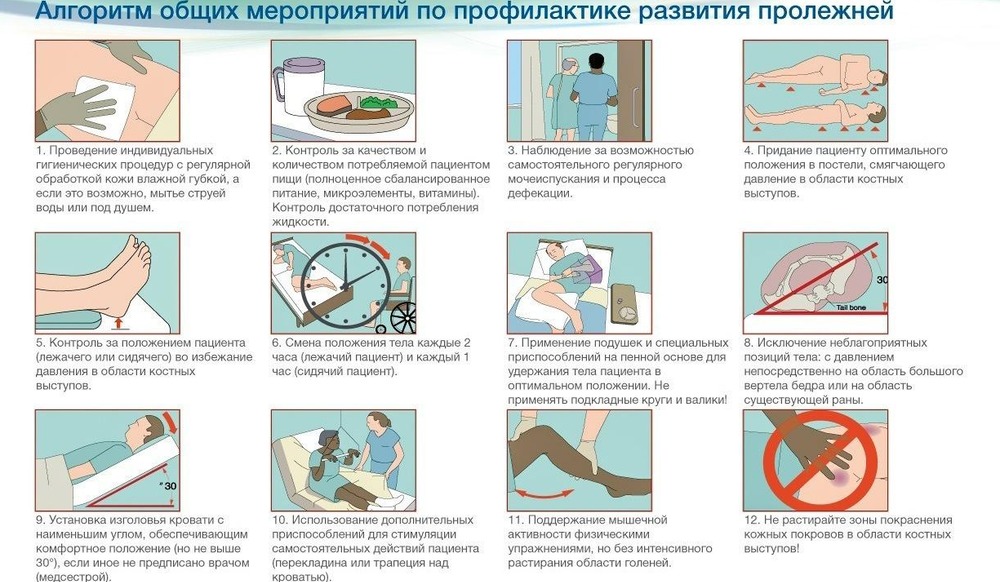
Уход за пациентами с риском развития пролежней
Школа ухода за пациентом организуется и проводится специалистом имеющим среднее профессиональное образование (повышенный уровень) по специальности «лечебное дело», «акушерское дело», «сестринское дело»; высшее медицинское образование по направлению подготовки «сестринское дело» (квалификация (степень) «бакалавр») или по специальности «сестринское дело» (квалификация «менеджер»). Курс обучения может проводиться как в амбулаторных, так и стационарных условиях.
Целью курса является обучение пациента (или его родственников, законных представителей) правильному уходу за пациентом и основным принципам профилактики.
Обучение необходимо сопровождать демонстрацией и комментариями рисунков из настоящей Модели (приложение Е).
Примерный план занятий:
1) Личная гигиена тяжелобольного.
2) Уход за кожей тяжелобольного пациента.
3) Уход за волосами, ногтями, бритье тяжелобольного.
4) Приготовление и смена постельного и нательного белья тяжелобольному.
5) Пособие по смене белья и одежды тяжелобольному.
6) Уход за промежностью и наружными половыми органами тяжелобольных.
7) Пособие при мочеиспускании тяжелобольного.
8) Пособие при дефекации тяжелобольного.
9) Причины и места появления пролежней.
10) Оценка степени риска развития пролежней.
11) Обучение близких уходу за тяжелобольным.
12) Основы эргономики и безопасного перемещения пациента.
13) Основные принципы питания тяжелобольного пациента.
14) Обучение самоуходу.
15) Использование технических средств реабилитации и малой механизации.
Пациент, или лицо, осуществляющее уход за ним или его законный представитель должен иметь информацию:
— о факторах риска развития пролежней;
— целях профилактических мероприятий;
— необходимости выполнения всей программы профилактики, в т. ч. манипуляций, выполненных пациентом или лицами, осуществляющими уход за ним;
— последствиях несоблюдения всей программы профилактики, в т. ч. снижении уровня качества жизни.
Пациент или лицо, осуществляющее уход за ним или его законный представитель должен быть обучен:
— технике изменения положения тела на плоскости с помощью вспомогательных средств (поручней кровати, перекладины или трапеции над кроватью, подлокотников кресла, устройства для приподнимания больного);
— технике дыхательных упражнений;
— приемам самоухода.
Дополнительная информация для лица, осуществляющего уход за пациентом или его законного представителя:
— места образования пролежней;
— техника перемещения;
— особенности размещения в различных положениях;
— диетический и питьевой режим;
— техника гигиенических процедур;
— наблюдение и поддержание умеренной влажности кожи;
— стимулирование пациента к самостоятельному перемещению каждые 2 ч;
— стимулирование пациента к выполнению дыхательных упражнений.
Научить лиц, осуществляющих уход, уменьшать риск повреждения тканей под действием давления:
— регулярно изменять положение тела;
— использовать приспособления, уменьшающие давление (подушки, поролон, прокладки);
— соблюдать правила приподнимания и перемещения: исключать трение и сдвиг тканей;
— осматривать всю кожу пациента не реже 1 раза в день, а участки риска – при каждом перемещении;
— осуществлять правильное питание и адекватный прием жидкости;
— правильно осуществлять гигиенические процедуры: исключать трение.
Приложение Д
(справочное)
Классификация средств по уходу за тяжелобольным пациентом для профилактики пролежней
Д.1 Абсорбирующие средства: подгузник в виде трусов, подгузник в виде прокладки-вкладыша, подгузник в виде раскроя трусов с фиксирующими элементами, впитывающие простыни (пеленки) и др.
Д.2 Средства по уходу за кожей и волосами
Д.2.1 По функциональному действию средства по уходу за кожей в каждой подгруппе делят на: гигиенические (моющие и очищающие), средства общего или косметического ухода (увлажнение, питание, тонизирование), лечебно-профилактические, защитные и специальные.
Д.2.2 По консистенции: мазеобразные/кремообразные (жидкие или густые), твердые (на жировосковой основе), жидкие, желе- или гелеобразные, порошкообразные.
Д.2.3 По целевому назначению: средства ухода за кожей, средства ухода за зубами и полостью рта, средства ухода за волосами, средства ухода за ногтями.
Д.2.4 По назначению: средства для очищения кожи, средства для питания кожи, средства для увлажнения кожи, средства для защиты кожи.
Д.2.5 По типу использования: влажные гигиенические cалфетки, лосьон для тела, очищающая пена, моющий лосьон, шампунь, защитное масло-спрей, тонизирующий гель, молочко, специальные защитные средства (крема, пленки, бальзамы, присыпки и др.).
Д.3 Противопролежненые средства (противопролежневый матрац полиуретановый, противопролежневый матрац гелевый, противопролежневый матрац воздушный (с компрессором), противопролежневая подушка гелевая, противопролежневая подушка полиуретановая, противопролежневая подушка воздушная и др.).
Д.4 Изделия гигиены для ухода (одноразовые пеленки, одноразовые простыни, одноразовые салфетки, перчатки, одноразовые фартуки, одноразовые рукавицы, защитные нагрудники, ватные палочки и др.).
Д.5 Вспомогательные средства (сидение для ванны, поручни для туалета ванны, подголовник надувной для мытья головы, ванна надувная, мочеприемники (судно) и др.
Источник
Вмешательства, выполняемые сестрой самостоятельно, могут значительно изменить состояние пациента.Меры по профилактике пролежней определены ОСТом «Протокол ведения больных. Пролежни.», утвержденным Экспертным советом по стандартизации МЗ РФ. Этим ОСТом регламентируются планы ухода при риске развития пролежней у лежачего и сидячего пациента.
План ухода при риске развития пролежней (у лежачего пациента).
Сестринские вмешательства:
- Проводить текущую оценку риска развития пролежней не менее 1 раза в день (утром) по шкале Ватерлоу.
- Изменять положения пациента не менее 12 раз в течение суток каждые 2 часа:
- 8 – 10 ч – положение Фаулера;
- 10 – 12 ч – положение на левом боку;
- 12 – 14 ч – положение на правом боку;
- 14 – 16 ч – положение Фаулера;
- 16 – 18 ч – положение Симса;
- 18 – 20 ч – положение Фаулера;
- 20 – 22 ч – положение на правом боку;
- 22 – 24 ч – положение на левом боку;
- 0 – 2 ч – положение Симса;
- 2 – 4 ч – положение на правом боку;
- 4 – 6 ч – положение на левом боку;
- 6 – 8 ч – положение Симса.
Выбор положения и их чередование могут изменяться в зависимости от заболевания и состояния пациента.
- Обмывать загрязненные участки кожи ежедневно 1 раз.
- Проверять состояние постели при перемене положения не менее 12 раз в сутки.
- Обучить родственников технике правильного перемещения больного (приподнимая его над постелью).
- Определять количество съеденной пищи (количество белка не менее 120 грамм, аскорбиновой кислоты 500 – 1000 мг в сутки) ежедневно не менее 4 раз.
- В течение дня обеспечить употребление жидкости не менее 1,5 л в сутки: 9 -13 ч – 700 мл.; 13 – 18 ч – 500 мл.; 18 – 22 ч – 300 мл.
- По мере необходимости использовать поролоновые прокладки под участки тела, исключающие давление на кожу.
- При недержании мочи менять памперсы каждые 4 часа. При недержании кала менять памперсы немедленно после дефекации с последующей бережной гигиенической процедурой.
- При усилении болей консультация врача.
- Поощрять пациента изменять положение в постели, обучить пользоваться перекладинами, поручнями и другими приспособлениями.
- Массировать кожу около участков риска ежедневно 4 раза.
- Обучить пациента дыхательным упражнениям и поощрять его выполнять их в течение дня.
- Наблюдать за влажность кожи и поддерживать умеренную влажность.
- Согласовать план ухода с лечащим врачом (ежедневно), получить его подпись.
Результаты деятельности сестринского персонала в соответствии с планом ухода записываются в лист регистрации противопролежневых мероприятий (приложение №2 к ОСТу).
Для повышения самостоятельности пациента можно предпринять следующее:
- довести до сведения пациента и лиц, осуществляющих за ним уход, риск развития пролежней и указать пути предупреждения дальнейших поражений;
- максимально повысить возможности пациента двигаться самостоятельно, используя вспомогательные средства;
- предоставить приспособления и устройства для снятия давления;
- проанализировать факторы окружающей среды, которые ограничивают способность пациента двигаться;
- проводить более эффективное лечение любых сопутствующих заболеваний, усугубляющих повреждение тканей, таких, как недержание мочи и кала.
Для того чтобы пациент осознанно участвовал в профилактике пролежней, он должен получить от врача и медицинской сестры полную информацию об объеме самопомощи и дать информированное согласие на участие. Объем материала для получения информированного согласия и дополнительная информация для пациента и членов его семьи приведены в ОСТе.
Пациент должен знать:
- факторы риска развития пролежней;
- цели всех профилактических мероприятий;
- о необходимости выполнения всей программы профилактики, в том числе манипуляций, осуществляемых пациентом или его близкими;
- о последствиях несоблюдения всей программы профилактики.
Дополнительная информация для родственников:
- места возможного образования пролежней;
- техника перемещения;
- особенности размещения в различных положениях;
- диетический и питьевой режим;
- техника гигиенических процедур.
Неподвижность может быть причиной развития осложнений в различных системах организма.
Чтобы уменьшить риск сердечно- сосудистых осложнений, следует:
- максимально поощрять пациента заниматься самообслуживанием;
- рекомендовать пациенту использовать эластичные чулки;
- регулярно менять положение пациента (горизонтальное – с опущенными ногами);
- обучить пациента перемещаться в постели на выдохе и не задерживать дыхание;
- предупреждать запор;
- стараться избегать переутомления пациента.
Риск осложнений в системе дыхания можно уменьшить следующими вмешательствами:
- предлагать пациенту периодически занимать положение на боку;
- предупреждать метеоризм;
- обеспечить регулярное опорожнение кишечника и мочевого пузыря;
- напоминать пациенту о необходимости менять положение тела и глубоко дышать каждый час;
- предлагать достаточное количество жидкости;
- применять вибрационный массаж;
- применять постуральный дренаж.
При развитии у пациента проблем в психосоциальной сфере рекомендуются следующие вмешательства:
- активизировать пациента насколько это возможно;
- отмечать любой прогресс в выздоровлении, восстановлении функции самообслуживания и др;
- обеспечить пациента очками, слуховым аппаратом (при необходимости);
- поставить в палате часы, повесить календарь, помогать пациенту ориентироваться во времени;
- обеспечить комфортную окружающую обстановку;
- вовлекать пациента в процесс лечения, ухода и реабилитации;
- поощрять общение с семьёй, коллегами, друзьями.
Источник
Дата публикации: 16 ноября 2018.
Врач-анестезиолог-реаниматолог отделения анестезиологии и реанимации №1
Гапеенко И.А.
Пролежни (гангрена мягких тканей — кожи, подкожной клетчатки и др.) образуются в результате нервно-трофических изменений или нарушений кровообращения у ослабленных и тяжелых больных на тех участках тела, которые подвержены длительному сдавливанию чаще всего из – за вынужденного длительного неподвижного нахождения больного в постели.
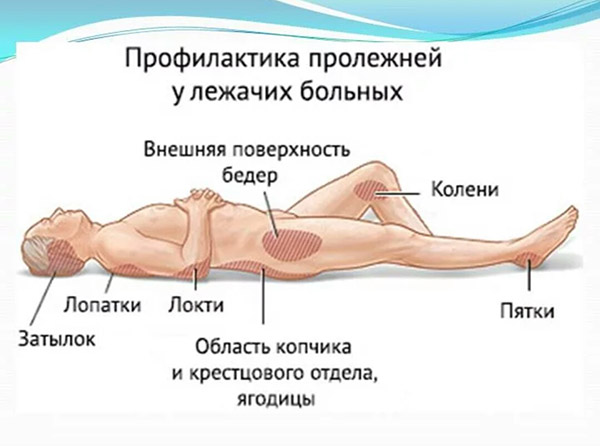
При длительном положении больного на спине, в первую очередь сдавливаются мягкие ткани в области крестца, пяток, затылка, где чаще всего и образуются пролежни. Нередко пролежни появляются и в других местах, где костные выступы расположены непосредственно под кожей (лопатки, большие вертелы бедренных костей и др).
Другими предрасполагающими факторами развития пролежней являются: ожирение или истощение больного; диспротеинемия; анемия; сухость кожи с образованием трещин; повышенная потливость; недержание кала и мочи; любые факторы, вызывающие повышенную влажность постели; любые формы нарушения периферического кровообращения.
Помимо всего прочего пролежни опасны тем, что являются входными воротами для инфекции, что может привести к развитию раневой инфекции и сепсиса.
Классификация по Торрансу
В клинической практике принято классифицировать степени пролежней по 5-ступенчатой разбивке.
- 1 этап. Реактивная гиперемия и покраснение имеет обратимый тип. При надавливании на поражённое место возникает покраснение, которое моментально исчезает. Это говорит о том, что микроциркуляция кровяных сосудов происходит без изменений.
- 2 этап. После надавливания сохраняется эритема (покраснение кожи). Это означает, что участок кожи имеет микрососудистые травмы, воспаление или тканевую отёчность. На кожном покрове формируются явные признаки повреждения (волдыри и так далее). Именно на этом этапе пролежни , начинают приносить пациенту первые болевые ощущения.
- 3 этап. Полное повреждение кожного покрова, доходящее в глубину до границы основной ткани. Края ран имеют чёткие контурные границы. Наблюдается отёчность и эритема. Дно раны заполнено грануляционной тканью, красного или жёлтого цвета распадающихся тканей.
- 4 этап. Как выглядят пролежни на этом уровне заболевания? Повреждены подкожные ткани. Жировой некроз вызван воспалением и тромбозом мелких сосудов. Зона пролежней, как правило, имеет хорошо разграниченные очертания. Дно раны может быть покрыто чёрным некрозом (омертвление тканей).
- 5 этап. Расширенный некроз, с распространением на фасции (плотная оболочка, покрывающая мышцы) и мышечные ткани. Повреждаются суставы и кости, образуя глубокие свищи чёрного цвета.
Различные стадии пролежней имеют определённые методы лечения. На начальном этапе (1, 2 и 3 уровень), достаточным является консервативный метод лечения, основанный на антисептических повязках. При 4 и 5 уровне, исправить положение, можно только при помощи хирургических манипуляций. Надлежащий уход за пролежнями поможет избежать радикальных мер воздействия. Легче болезнь предупредить, чем её лечить, тем более что это очень сложный и трудоёмкий процесс.
Профилактика пролежней. Алгоритм действий

Медицинская сестра должна ежедневно осматривать больного, при выявлении малейших признаков формирования пролежней сообщить врачу. Во многих клиниках широкое распространение получили одноразовые предметы ухода за больными и средства ухода за кожей. Хорошо обезжиривают кожу, разбавленная 1:1 смесь 40% этилового спирта с шампунем. При обтирании обращают внимание на складки кожи, особенно у тучных людей. Больных с нарушением функций органов малого таза, а также длительное время находящимся на постельном режиме следует подмывать не реже двух раз в день. Наиболее известной является система одноразовой санитарной гигиены EURON, включающая различные прокладки с поглощающими слоями разной степени впитываемости; целлюлозные простыни, не образующие складок; влажные бактерицидные салфетки и др.

С целью профилактики пролежней необходимо:
- исключить наличие на постели крошек, складок; длительный контакт кожи с мокрым бельем;
- постельное белье должно быть без рубцов, заплаток, пуговиц;
- область спины, крестца 1-2 раза в день следует протирать камфорным или салициловым спиртом;
- необходимо подкладывать под костные выступы резиновые круги, обернутые негрубой тканью, ватно-марлевые и поролоновые подушки, валики и др. При длительном нахождении больного в кресле-каталке или инвалидной коляске поролоновые или другие прокладки подкладывают под ягодицы, спину и стопы больного. Лучше всего использовать функциональные кровати, и специальные поролоновые или противопролежневые матрацы, наполненные водой, воздухом или гелием;
- несколько раз в день (желательно каждые 2 часа) необходимо переворачивать больного, менять положение тела (на одном, другом боку, положение ФАУЛЕРА с упором для ног и др.); для перемены положения тела больного нельзя сдвигать – только приподнимать, перекатывать и т. д.;
- при поворотах больного кожные покровы в местах возможного формирования пролежней нетравматично массируют, при мытье кожи исключают трение кусковым мылом; используют только жидкое мыло; если кожа сухая ее смазывают защитными кремами или мазями (например, мазью «ПАНТЕТОЛ»); при избыточно влажной коже последнюю протирают мягкой салфеткой, обрабатывают препаратами типа «БЕПАНТЕН», «ВАЗА-ПЕНА»;
- при недержании мочи и кала использовать эффективные моче- и калоприемники, впитывающие прокладки, простыни, памперсы и др.;
- обучать родственников правилам ухода за больным, обучать пациента технике изменения положения тела, в том числе с использованием технических приемов и специальных вспомогательных средств.
При первых признаках пролежней: 1-2 раза в день смазывать места покраснения камфорным спиртом, разрезанным пополам лимоном, спиртовым раствором бриллиантового зеленого, 5-10% раствором марганцовокислого калия, проводить кварцевание.
При развитии пролежня – его обрабатывают 0,5% раствором калия перманганата. При присоединении инфекции рану обрабатывают антисептическими препаратами, в том числе мазевыми; ферментами; веществами, стимулирующими репаративные процессы (СОЛКОСЕРИЛ, АЦЕРБИН, ИРУКСОЛ, АРГОСУЛЬФАН, БЕПАНТЕН ПЛЮС, БАКТРОБАН и др.). Хорошо зарекомендовало себя использование раствора или геля цинка гиалуроната (куриозин). Препарат обладает обезболивающим, антибактериальным эффектами, стимулирует процессы заживления, предотвращает присыхание перевязочного материала и травмирование грануляций. При выраженном компоненте показана хирургическая некрэктомия. При наличии обильного гнойного отделяемого и снижении репаративных процессов могут быть использованы углеродные сорбционные повязки (КАРБОНИКУС С» и др.). При грамотно проведенных лечебных мероприятиях пролежень заживает.
Берегите своих близких, и будьте всегда здоровы!
Источник
Здоровый человек во время сна периодически меняет положение в постели, поскольку при сдавливании одного участка кожи мозг сигнализирует телу о необходимости прекращения компрессии. Таким образом исключается долговременное воздействие на одну область кожного покрова.
Пациент с нарушением мозгового кровообращения не имеет возможности переворачиваться вследствие двух причин. Во-первых, мозг не посылает сигнал о необходимости изменения положения тела из-за изменения сознания. Во-вторых, больной в результате развития парезов и параличей теряет способность двигаться, поэтому не может откликнуться на посылаемый сигнал.
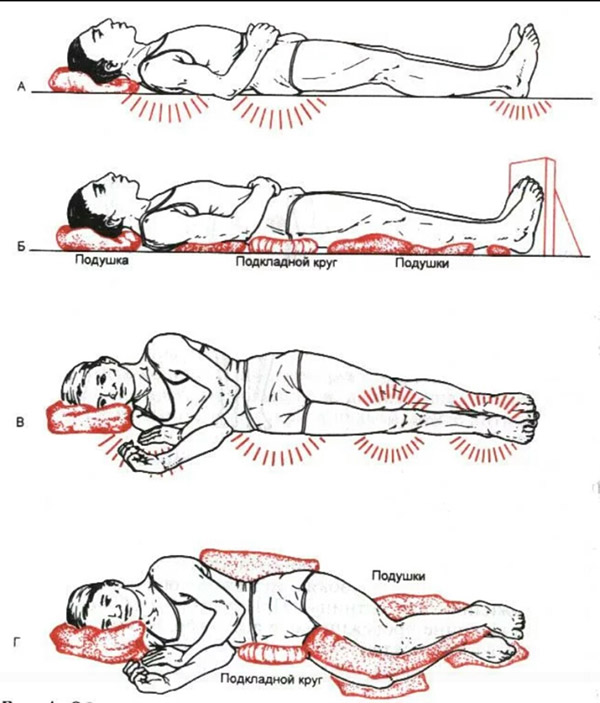
Для ухода за парализованным больным после инсульта необходимо иметь представление о критических точках появления пролежней. Такие зоны в наибольшей степени подвержены сдавливанию, когда пациент лежит в кровати:
- в положении лежа на спине – лопатки, седалищные бугры, крестец, затылок, локти, пятки;
- когда больной лежит на животе, наибольшей компрессии подвергаются скулы и область лобка;
- в положении на боку сдавливаются, соответственно, сбоку бедра, лодыжки и колени.
Какой уход необходим для профилактики пролежней? Существует три основных правила, которые помогут их избежать.
Во-первых, нужно как можно чаще переворачивать пациента, изменяя его положение в постели. При этом не забывайте внимательно осматривать те участки кожных покровов, где могут появиться пролежни. Не забывайте, что компрессия происходит только в местах соприкосновения с твердой поверхностью. Это может быть прикроватная мебель, угол жесткого матраса, изголовье или бортики кровати. Существует метод, позволяющий выявить предрасположенность к появлению пролежней. Он заключается в надавливании пальцем на участок, вызывающий опасение. Если цвет кожи не становится прежним сразу же после того, как вы надавили, то риск достаточно велик.
Уход за лежачим больным
Во-вторых, противопролежневый уход за больными после инсульта каждый день должен включать обтирание всего тела. Такая процедура носит название «купание в постели». Ее осуществляют с помощью обтирания губкой всех участков кожных покровов по очереди. Больному, находящемуся в положении лежа, оботрите кожу лица, шеи, груди, живота и ног. Затем переверните пациента на бок и повторите процедуру, включив в уход область таза и спины. Проделайте те же манипуляции, перевернув больного на другой бок.
Не следует применять для обтирания камфорный спирт, поскольку он вызывает пересыхание и растрескивание кожи. Лучше приобрести в аптеке специальные средства для ухода за лежачими больными – пенку, шампунь, жидкое мыло.
Насколько часто рекомендуется изменять положение тела пациента? Больных, имеющих высокий риск появления пролежней, следует переворачивать через два часа днем и через 3–4 часа в ночное время.
Учтите, что использование памперсов также может вызывать пролежни. Поэтому, если у больного после инсульта присутствует нарушение мочеиспускания, рекомендуется установка катетера.
В-третьих, уход должен включать легкий массаж, который делается по окончании обтирания. Он состоит из поглаживаний и аккуратной вибрации областей кожных покровов, подверженных риску образования пролежней. Обхватите пальцами участок кожи и слегка потрясите, чтобы улучшить кровообращение.
Если не удалось избежать пролежней, уход за больным после инсульта необходимо дополнить следующими лечебными процедурами:
- применять мази для заживления раневых поверхностей, также оказывающие антибактериальное и противовоспалительное воздействие: левомеколь, ируксол, актовегин, левосин, солкосерил (накладывайте их два раза в день, закрывайте пораженные участки сухой повязкой);
- используйте специальные коллагеновые губки, салфетки, пластыри;
- не прекращайте описанные ранее профилактические мероприятия.
При отсутствии (несмотря на лечение) положительной динамики в течение месяца необходимо обратиться за помощью к специалисту – хирургу.
Читайте также:
Упражнения для больного после инсульта!
Какие причины агрессии при деменции?
Диагностика головокружений у пожилых людей!
Полезные материалы про медицину и здоровье здесь!
Источник