Ведущий патогенетический фактор развития казеозной пневмонии
Глава 11, глава 12:1 — 3; 2 — 4; 3 — 2; 4 — 2; 5 — 2; 6 — 3; 7 — 5;
8 — 4; 9 — 4; 10 — 2; 11 — 4; 12 — 3; 13 — 4; 14 — 2; 15 — 4; 16 — 4;
17 — 3; 18 — 4; 19 — 1; 20 — 4; 21 — 3; 22 — 2; 23 — 3; 24 — 5; 25 — 4; 26 — 2; 27 — 4; 28 — 3.
1. При инфильтративном туберкулезе в зоне поражения:
1) преобладает казеозно-некротическая тканевая реакция;
2) специфические изменения инкапсулируются;
3) доминирует экссудативная тканевая реакция;
4) преобладает продуктивная тканевая реакция;
5) отторгаются казеозные массы и образуются множественные острые каверны.
2. Удельный вес инфильтративного туберкулеза в структуре впервые выявленных больных:
1) 5-15%;
2) 15-25%;
3) 35-45%;
4) 65-75%;
5) 75-85%.
3. Одним из клинико-рентгенологических вариантов туберкулезного инфильтрата является:
1) очаговый;
2) округлый;
3) конгломератный;
4) солитарный;
5) милиарный.
4. Одним из клинико-рентгенологических вариантов туберкулезного инфильтрата является:
1) свежий;
2) лобарный;
3) солитарный;
4) милиарный;
5) хронический.
5. Одним из клинико-морфологических вариантов туберкулезного инфильтрата является:
1) подострый;
2) облаковидный;
3) конгломератный;
4) хронически текущий;
5) ложный.
6. Инфильтративному туберкулезу легких непосредственно предшествует:
1) туберкулез внутригрудных лимфатических узлов;
2) первичный туберкулезный комплекс;
3) очаговый туберкулез;
4) туберкулема;
5) кавернозный туберкулез.
7. Поражение туберкулезным воспалением расположенных рядом 2-3 долек отмечают при сформированном:
1) сегментарном инфильтрате;
2) облаковидном инфильтрате;
3) перисциссурите;
4) лобите;
5) бронхолобулярном инфильтрате.
8. Поражение туберкулезным воспалением доли легкого соответствует:
1) округлому инфильтрату;
2) облаковидному инфильтрату;
3) перисциссуриту;
4) лобиту;
5) бронхолобулярному инфильтрату.
9. При инфильтративном туберкулезе выраженность клинических признаков определяется:
1) наличием внелегочных очагов;
2) локализацией поражения;
3) наличием МБТ в мокроте;
4) клинико-рентгенологическим вариантом инфильтрата;
5) социальным статусом больного.
10. У больных инфильтративным туберкулезом легких кашель с мокротой обычно появляется в случае:
1) поражения плевры над инфильтратом;
2) распада легочной ткани в зоне поражения;
3) формирования бронхонодулярного свища;
4) развития лимфогематогенной диссеминации;
5) поражения регионального внутригрудного лимфатического узла.
11. Выделение умеренного количества слизисто-гнойной мокроты с МБТ более характерно для больных:
1) туберкулезным плевритом;
2) очаговым туберкулезом легких в фазе инфильтрации;
3) туберкулезом внутригрудных лимфатических узлов;
4) инфильтративным туберкулезом легких в фазе распада;
5) милиарным туберкулезом в фазе инфильтрации.
12. Притупление перкуторного звука у нижнего угла лопатки справа определяют при формировании:
1) полости распада во II сегменте правого легкого;
2) туберкулемы в I сегменте правого легкого;
3) округлого инфильтрата в VI сегменте правого легкого;
4) свежего туберкулезного очага в VI сегменте правого легкого;
5) фиброзной каверны в I сегменте правого легкого.
13. Единичные влажные хрипы на фоне ослабленного везикулярного дыхания чаще определяют над зоной поражения у больного с впервые выявленным:
1) туберкулезом плевры;
2) милиарным туберкулезом;
3) туберкулезом внутригрудных лимфатических узлов;
4) облаковидным инфильтратом;
5) туберкулезом трахеи.
14. Массивное выделение МБТ обнаруживают при развитии в легком:
1) округлого инфильтрата;
2) лобита;
3) бронхолобулярного инфильтрата;
4) сегментарного инфильтрата;
5) свежих очагов.
15. Лейкоцитоз, лимфопению, палочкоядерный сдвиг, повышение СОЭ чаще определяют при наличии:
1) лобита в фазе рассасывания;
2) округлого инфильтрата в фазе распада;
3) бронхолобулярного инфильтрата в фазе уплотнения;
4) лобита в фазе распада;
5) облаковидного инфильтрата в фазе уплотнения.
16. На рентгенограмме больного с бронхолобулярным инфильтратом обычно обнаруживают:
1) кольцевидную тень размером не менее 3 χ 4 см;
2) группу очаговых теней высокой интенсивности;
3) патологию тени корня легкого;
4) ограниченное затемнение;
5) распространенное затемнение.
17. При округлом инфильтрате обнаруживают:
1) патологию корня легкого;
2) очаговую тень;
3) ограниченное затемнение;
4) распространенное затемнение;
5) кольцевидную тень.
18. Распространенное затемнение на рентгенограмме соответствует:
1) кавернозному туберкулезу;
2) очаговому туберкулезу;
3) милиарному туберкулезу;
4) лобиту;
5) бронхолобулярному инфильтрату.
19. Результатом эффективного лечения облаковидного инфильтрата более часто являются:
1) фиброз и фиброзные очаги;
2) осумкованные фокусы;
3) санированная каверна с перикавитарным фиброзом;
4) фиброателектаз с инкапсулированными очагами;
5) участки обызвествления.
20. Неблагоприятным исходом инфильтративного туберкулеза легких является:
1) милиарный туберкулез;
2) подострый диссеминированнный туберкулез;
3) хронический диссеминированный туберкулез;
4) фиброзно-кавернозный туберкулез;
5) хронически текущий первичный туберкулез.
21. Морфологическая основа казеозной пневмонии:
1) обширные инфильтративные изменения в зоне поражения;
2) множественные казеозные очаги в пределах доли легкого;
3) казеозный некроз более чем одного сегмента легкого;
4) осумкованный участок казеозного некроза более 12 мм;
5) полость распада с широкой 3-слойной стенкой.
22. Особенностью казеозной пневмонии является:
1) преобладание параспецифических тканевых реакций;
2) выраженный казеозно-некротический компонент воспаления;
3) резко выраженный экссудативный компонент воспаления;
4) преобладание продуктивного компонента воспаления;
5) раннее формирование фиброзных изменений.
23. Удельный вес казеозной пневмонии в структуре впервые выявленных больных туберкулезом в РФ:
1) 0,5-1,5%;
2) 1-2%;
3) 3-5%;
4) 10-15%;
5) 15-20%.
24. Летальность при казеозной пневмонии достигает:
1) 5-10%;
2) 20-30%;
3) 30-40%;
4) 40-50%;
5) 50-60%.
25. Ведущий патогенетический фактор развития казеозной пневмонии:
1) снижение количества Т-лимфоцитов;
2) повышение количества В-лимфоцитов;
3) снижение количества макрофагов;
4) избыточный апоптоз иммунокомпетентных клеток;
5) снижение функциональной активности Т-лимфоцитов.
26. Характер туберкулиновой чувствительности у больных казеозной пневмонией:
1) положительная анергия;
2) отрицательная анергия;
3) слабоположительная реакция;
4) гиперергическая реакция;
5) нормерическая реакция.
27. Клиническая картина казеозной пневмонии обычно характеризуется:
1) волнообразным течением;
2) рецидивирующим течением;
3) умеренно-выраженными клиническими признаками;
4) тяжелым, остро прогрессирующим течением;
5) подострым течением.
28. Благоприятным исходом казеозной пневмонии считают формирование:
1) очагового туберкулеза;
2) инфильтративного туберкулеза;
3) цирротического туберкулеза;
4) диссеминированного туберкулеза;
5) множественных туберкулем.
Источник

Казеозная пневмония – это тяжело протекающая самостоятельная клиническая форма туберкулеза легких, для которой характерно быстрое прогрессирование специфического воспаления, сопровождающееся разрушением лёгочной паренхимы и образованием каверн. Ведущими клиническими признаками болезни являются выраженная интоксикация, кашель с мокротой, дыхательная недостаточность. В диагностических целях используются лучевые методы исследования органов грудной клетки, выполняются лабораторные анализы. Назначается этиотропная химиотерапия, применяются дезинтоксикационные средства, иммуностимуляторы. По показаниям осуществляется хирургическое лечение.
Общие сведения
Казеозная пневмония развивается как самостоятельное заболевание либо является осложнением прогрессирующего туберкулёзного процесса. Распространена в странах с высоким уровнем заболеваемости туберкулёзом. Возникает на фоне иммунодефицитного состояния. Удельный вес казеозного воспаления у пациентов с впервые диагностированным лёгочным туберкулёзом составляет 3-15%. Бактериовыделение наблюдается в 90-95% случаев. Приблизительно у 60% пациентов обнаруживается первичная или вторичная множественная лекарственная устойчивость к противотуберкулёзным препаратам. 30-50% случаев заканчиваются летальным исходом в течение первых 2-6 недель болезни.
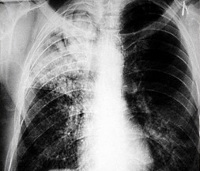
Казеозная пневмония
Причины
Возбудителем инфекционного заболевания является микобактерия туберкулёза (бацилла Коха). Казеозная пневмония формируется при массивном инфицировании человека высоковирулентным, нередко резистентным к туберкулостатикам агентом либо при активации персистирующей в организме туберкулёзной инфекции. Чаще всего казеозный некроз лёгочной ткани осложняет течение диссеминированного или фиброзно-кавернозного туберкулёзного процесса. Обязательным условием возникновения болезни является выраженная иммуносупрессия. В группу риска по развитию тяжёлых форм туберкулёзной инфекции относятся:
- Социально дезадаптированные лица. Включает лиц без определённого места жительства, занимающихся бродяжничеством, беженцев. Выраженный вторичный иммунодефицит часто наблюдается у больных с алкогольной зависимостью, наркоманией. Высока вероятность заражения лекарственно-устойчивым туберкулёзом и возникновения его тяжёлых форм у людей, отбывающих наказание в тюрьмах.
- Группа медицинского риска. Наиболее часто казеозная пневмония выявляется и становится причиной смерти у больных СПИДом, не принимающих антивирусные препараты и средства специфической химиопрофилактики. Высок риск данной патологии у пациентов, длительно получающих кортикостероиды и цитостатики, больных сахарным диабетом.
Патогенез
Болезнь формируется на фоне дефицита активных в отношении инфекции клеток иммунитета. Микобактерии беспрепятственно размножаются, выделяя ряд токсичных веществ. Продукты жизнедеятельности микроорганизмов повреждают мембрану иммунокомпетентных клеток. Образуется замкнутый круг – иммунные расстройства усугубляются, туберкулёз прогрессирует, ещё больше угнетая иммунитет.
Первоначально патологический процесс локализуется в пределах одного сегмента. В зоне поражения нарушается микроциркуляция. В питающих лёгочную ткань сосудах формируются тромбы. Отсутствие должного кровоснабжения вызывает массовую гибель клеток – казеозный некроз. Бронхогенным и лимфогематогенным путём микобактерии попадают в соседние сегменты, противоположное лёгкое, могут заноситься в другие органы и ткани. В течение 2-3 недель развивается распространённая туберкулёзная пневмония. При патоморфологическом исследовании обнаруживается обширное, чаще двустороннее поражение лёгких с характерными полостями распада неправильной формы, частично заполненными казеозными массами. В процесс вовлекается париетальная и висцеральная плевра. Образуются казеозные плевральные наложения.
Классификация
Классификация тяжёлого казеозного поражения лёгочной паренхимы построена на основании патоморфологических изменений в повреждённой ткани. Некоторые авторы научных статей из области фтизиатрии считают, что она также отражает стадийность патологического процесса. В зависимости от повреждения тех или иных анатомических структур различают следующие формы пневмонии с казеозным расплавлением лёгкого:
- Ацинозную. В патологический процесс одновременно вовлекается большое количество ацинусов – структурных единиц альвеолярной ткани. Нередко осложняет течение острого милиарного туберкулёза.
- Лобулярную. Поражаются дольки лёгкого. Казеозная лобулярная пневмония характеризуется наличием многочисленных, довольно крупных участков специфического некроза. Иногда развивается на фоне туберкулёзной диссеминации.
- Лобарную. Воспаление занимает всю лёгочную долю. Расплавление массивных участков казеоза приводит к образованию полостей деструкции. Обычно возникает как самостоятельная патология.
Симптомы казеозной пневмонии
Заболевание начинается остро, реже подостро. Определяется повышение температуры до высоких фебрильных и гипертермических значений. Лихорадка гектического или неправильного типа со значительными колебаниями суточной температуры сопровождается ознобом, головной болью. Ярко выражены симптомы интоксикации. Резко снижается аппетит вплоть до полной анорексии. Пациенты ощущают значительную общую слабость, утомляемость. Нарушается сон. Беспокоят проливные ночные поты. Иногда клиническая картина в дебюте болезни напоминает начало острой респираторной инфекции. Больные жалуются на насморк, боли и першение в горле, ломоту в суставах, умеренную лихорадку.
Важными признаками казеозного поражения лёгких являются кашель и одышка. В начале болезни кашель сухой, небольшое количество слизистой мокроты отделяется с трудом. Нередко бронхиальный секрет приобретает ржавую окраску. Через 1-2 недели кашель становится продуктивным. К казеозному воспалению присоединяется неспецифическая микрофлора, что обуславливает выделение жёлто-зелёной гнойной мокроты. Изменяются проявления лихорадочного синдрома, отмечаются эпизоды ремиссии с нормальной или субфебрильной температурой тела. При этом общее состояние больного ухудшается. Нередко в этот период времени обнаруживается примесь крови в мокроте.
Выраженная одышка беспокоит пациента уже в первые дни заболевания. Она появляется при незначительной физической нагрузке и ещё больше усиливается по мере прогрессирования патологии. Затруднения дыхания сопровождаются болевым синдромом. Незначительные боли в грудной клетке становятся интенсивными при вовлечении плевры в процесс воспаления. Больной заметно худеет. Постепенно нарастает лёгочно-сердечная недостаточность.
Осложнения
Казеозная пневмония в остром периоде часто осложняется кровохарканьем или лёгочным кровотечением. Массивное инфицирование на фоне иммунодефицита нередко приводит к инфекционно-токсическому шоку на первом этапе заболевания. Иногда возникает спонтанный пневмоторакс. В период регрессии на фоне консервативной терапии казеозная лобарная пневмония трансформируется в фиброзно-кавернозный туберкулёз лёгких. Из разнокалиберных полостей деструкции формируются каверны. Летальный исход наступает при несвоевременном обращении пациента за медицинской помощью, отсутствии лечения, тяжёлой иммуносупрессии. Основными причинами смерти являются острая недостаточность дыхания и кровообращения, массивное лёгочное кровотечение, инфекционно-токсический шок.
Диагностика
Диагностировать казеозное поражение лёгкого в течение первой недели сложно, поскольку заболевание протекает под маской крупозной пневмонии, гриппа или септического состояния. Наличие туберкулёза любой локализации или контакта с бациллярным больным в анамнезе позволяют заподозрить специфический процесс. При осмотре пациента обращает на себя внимание бледность кожных покровов с лихорадочным румянцем на щеках, цианоз губ. Окончательный диагноз выставляется на основании:
- Физикальных данных. При перкуссии определяется притупление лёгочного звука в проекции инфильтрации. Аускультативно выслушивается бронхиальное дыхание, которое может быть амфорическим над крупной полостью распада. Отмечаются многочисленные влажные разнокалиберные хрипы.
- Методов лучевой диагностики. Лобарная казеозная пневмония на рентгенограмме лёгких представляет собой массивное затенение доли лёгкого с формирующимися полостями распада и смещением средостения в поражённую сторону. Характерно наличие бронхогенных очагов отсева в поражённом и противоположном лёгких. При лобулярном и ацинозном казеозе выявляются множественные очаги инфильтрации с тенденцией к слиянию и распаду.
- Общеклинических анализов. При исследовании периферической крови наблюдается лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, лимфопения. Увеличиваются острофазовые показатели, выявляется гипоальбуминемия. Определяется повышенное содержание белка в моче.
- Исследования мокроты. Обнаружение микобактерий в мокроте больного возможно только на второй неделе заболевания. Выполняется простая бактериоскопия по Цилю-Нильсену, посевы на жидкие и твёрдые среды, применяются методы экспресс-диагностики. Уточняется чувствительность к туберкулостатикам. Наличие туберкулёзной палочки в мокроте подтверждает диагноз.
Кожные иммунодиагностические тесты (Проба Манту, Диаскинтест) малоинформативны для диагностики казеозного процесса из-за нарушения иммунного ответа. Результат исследования обычно является отрицательным или слабоположительным. При наличии тяжёлого имуннодепресивного состояния квантифероновый и тубинфероновый тесты могут не реагировать на туберкулёзную инфекцию.
Лечение казеозной пневмонии
После установления диагноза лечение болезни осуществляет врач-фтизиатр. Этиотропная терапия туберкулостатическими препаратами назначается с учётом резистентности микобактерий к лекарственным средствам. Лечение двухэтапное. Интенсивная фаза химиотерапии проводится в условиях специализированного стационара. Используются дезинтоксикационные средства, антигипоксанты, иммуностимуляторы, кортикостероидные гормоны. Питание больного должно быть сбалансированным, высококалорийным. При наличии множественных или гигантских одиночных полостей деструкции рассматривается вопрос о хирургическом вмешательстве. При отсутствии противопоказаний выполняется резекция лёгкого. Лечение противотуберкулёзными препаратами в фазе продолжения производится длительно (до 24 месяцев) амбулаторно под контролем медицинских работников.
Прогноз и профилактика
Прогноз при пневмонии специфического характера всегда серьёзный. Заболевание регрессирует с образованием плотных очагов приблизительно в 25% случаев. Такой процесс заживления является исходом ацинозного или лобулярного воспаления. Казеозные лобиты трансформируются в хронический фиброзно-кавернозный или цирротический туберкулёз лёгких. Длительное течение туберкулёзной инфекции постепенно приводит к формированию лёгочного сердца, возникновению амилоидоза и инвалидизации больного. Специфическая профилактика тяжёлых форм туберкулёза осуществляется путем вакцинации детей вакциной БЦЖ в декретивные сроки. К неспецифическим мероприятиям относятся соблюдение здорового образа жизни, полноценное питание, своевременные профилактические рентгено-флюорографические обследования. ВИЧ-инфицированным пациентам назначается превентивное лечение туберкулостатиками.
Источник

