Внебольничная пневмония статьи в журналах
Одной из самых актуальных проблем современной медицины является внебольничная пневмония. Не смотря на наличие данных о патогенезе данного заболевания и высокой эффективности антибактериальной терапии, в последнее время отмечается тенденция к увеличению числа больных с тяжелым течением заболевания, а также показателей летальности. В России ежегодно регистрируется около 1,5 миллионов случаев внебольничной пневмонии. Только у трети больных заболевание распознается вовремя и верно. Это связано с наличием субъективных и объективных причин. Показатель смертности составляет около 5 %, однако у лиц пожилого и старческого возраста он в 6 раз выше. Поэтому внебольничная пневмония имеет наибольшее медико-социальное и экономическое значение среди респираторных инфекций.
Ключевые слова: внебольничная пневмония, Streptococcus pneumoniaе, группы риска.
One of the most urgent problems of modern medicine is community-acquired pneumonia. Despite the availability of data on the pathogenesis of this disease and the high efficiency of antibiotic therapy, recently there has been a tendency to increase the number of patients with severe disease, as well as mortality rates. About 1.5 million cases of community-acquired pneumonia are registered in Russia every year. Only one-third of patients recognize the disease on time and correctly. This is due to subjective and objective reasons. The mortality rate is about 5 %, but it is 6 times higher in the elderly and senile age. Therefore, community-acquired pneumonia is of the greatest medical, social and economic importance among respiratory infections.
Key words: community-acquired pneumonia, Streptococcus pneumoniae, risk groups.
В структуре причин смертности пневмония занимает 4 место. По данным статистики, в США регистрируется от 5 до 6 миллионов случаев пневмонии у взрослых, в Российской Федерации около 1,5 миллионов случаев именно внебольничной пневмонии. Распространенность пневмонии составляет 3,86 на 1000 населения [1, с. 52]. Причем показатели летальности у пожилых людей в 6 раз выше, чем у трудоспособного населения. Данные статистики в нашей стране не отражают истинной ситуации. Существует мнение, что реальные значения о частоте встречаемости внебольничной пневмонии значительно выше.
В большей степени внебольничной пневмонией болеют мужчины — в 56 % случаев. Продолжительность нетрудоспособности пациентов колеблется от 12,8 до 45 дней, количество койко-дней у пациентов старше 60 лет составляет 21 [3, с. 52].
В группу высокого риска входят дети до 5 лет и взрослые старше 65 лет, поэтому проблема внебольничной пневмонии актуальна в педиатрической практике и геронтологии. Частота встречаемости пневмонии в данных категориях составляет от 30 до 44 случаев на 1000 населения в год. Заболевания органов дыхания у детей занимает первое место. Лидирующее место среди причин смерти от заболеваний органов дыхания на первом году жизни занимает внебольничная пневмония. Данная ситуация связана с незрелостью защитных механизмов у детей, а у пожилых людей связана с наличием сопутствующих хронических заболеваний, угнетением кашлевого рефлекса, ослаблением иммунитета и частым стёртым течением заболевания, что повышает риск развития серьёзных осложнений. Особое внимание следует уделять пожилым людям, находящимся в домах престарелых.
Согласно литературным данным, самым распространённым возбудителем внебольничной пневмонии является пневмококк — Streptococcus pneumoniaе [4, с. 296]. Частота его обнаружения достигает до 76 %. У лиц молодого и среднего возраста с частотой обнаружения до 30 % наиболее актуальны — Mycoplasma pneumoiae и Chlamydia pneumoiae. В 3–40 % случаев отмечается сочетание типичных и атипичных возбудителей пневмонии [3, с. 52]. У молодых людей заболевание протекает как моноинфекция, а у лиц старше 65 лет вызывается сочетаниями граммположительной и граммотрицательной флоры.
По частоте смертельных исходов второе место занимает внебольничная пневмония, вызванная нечастым возбудителем (встречается в 10–15 % случаев) — Legionella pneumophila. В данном случае заболевание протекает тяжело, отмечается высокий процент госпитализации пациентов в палаты интенсивной терапии. К редким возбудителям внебольничной пневмонии с частотой встречаемости 3–5 % относятся Haemophilus influenzae, Staphylococcus aureus, Klebsiella pneumoniae, еще реже — другие энтеробактерии. В редких случаях, у больных муковисцидозом, при наличии бронхоэктазов пневмонию может вызывать Pseudomonas aeruginosa. У курильщиков и пациентов с хроническим бронхитом или хронической обструктивной болезней лёгких пневмонию вызывает чаще Hemophilus influenzae. Кроме того, возбудителями внебольничной пневмонии могут быть анаэробы и респираторные вирусы. Среди вирусов необходимо отметить вирус гриппа, респираторно-синтициальный, вирус парагриппа и аденовирусы. Необходимо отметить, что в 20–30 % случаев этиология заболевания так и остаётся неуточнённой.
Кроме этиологического звена важное значение в развитии пневмонии играет наличие факторов риска. К ним относится переохлаждение, алкоголизм, инвазивная наркомания, наличие в анамнезе сопутствующей патологии, чаще всего хронический бронхит хроническая обструктивная болезнь лёгких, декомпенсированный сахарный диабет и наличие не санированной полости рта. Высокому риску инфицирования легионеллой подвержены лица, использующие кондиционеры в гостиницах или на дому. В период неблагоприятной эпидемиологической обстановки по ОРВИ, гриппу возрастает необходимость проведения профилактических прививок, особенно у лиц с наличием хронических заболеваний в анамнезе и в пожилом и старческом возрасте. Кроме того, по данным многочисленных исследований отмечается наличие взаимосвязи между условиями возникновения и вероятными возбудителями внебольничной пневмонии (Таблица 1).
Таблица 1
Взаимосвязь возбудителей ифакторов риска развития внебольничной пневмонии
Условия возникновения | Вероятные возбудители |
Алкоголизм | S. pneumoniae, анаэробы, аэробные грам (-) бактерии (чаще — К. pneumoniae) |
Декомпенсированный сахарный диабет | S. pneumoniae, S. aureus |
Курение / ХОБЛ | S. pneumoniae, Н. influenzae, М. catarrhalis, Legionella spp. |
Пребывание в домах престарелых | S. pneumoniae, представители семейства Enterobacteriaceae, H.influenzae, S. aureus, C. pneumoniae, анаэробы |
Эпидемия гриппа | S. pneumoniae, S. aureus, S. pyogenes, H. influenzae |
Вспышка заболевания в закрытом организованном коллективе (например, школьники, военнослужащие) | S. pneumoniae, M. pneumoniae, C. pneumoniae |
Не санированная полость рта | Анаэробы |
Контакт с кондиционерами, увлажнителями воздуха, системами охлаждения воды | L. pneumophila |
Предполагаемая массовая аспирация | Анаэробы |
Внутривенные наркоманы | S. aureus, анаэробы |
Локальная бронхиальная обструкция (например, бронхогенная карцинома) | Анаэробы |
Развитие внебольничной пневмонии на фоне бронхоэктазов, муковисцедоза | P. aeruginosa, B. cepacia, S. aureus |
Правильный диагноз внебольничной пневмонии ставится только у трети больных — около 500 тысяч человек. К сожалению, около 30 % случаев внебольничной пневмонии диагностируется поздно или не диагностируется вообще [2, с. 12]. Это связано с объективными и субъективными причинами. Если объективные причины ошибок в распознавании пневмонии достигают 73,5 %, то субъективные ошибки составляют 26,5–56,3 %. Со стороны больного наиболее частой из причин является несвоевременное обращение за медицинской помощью. Атипичное течение, стёртая симптоматика, когда на первый план выступает внелегочные симптомы заболевания, особенно у лиц пожилого возраста, также вызывают трудности в диагностике внебольничной пневмонии. Неправильная трактовка анализов, затянувшиеся обследования, неверно установленный диагноз и лечение — данные причины говорят о недостаточной компетенции лечащего врача.
Одним из главных задач является правильное и своевременное лечение внебольничной пневмонии. После постановки диагноза пневмонии врач, обязан в течение ближайших 4 ч приступить к назначению антибактериальных препаратов. В начале терапия всегда носит эмпирический характер, назначаются антибиотики широкого спектра действия против типичных возбудителей пневмонии. Повысить эффективность назначенной терапии возможно с помощью ранней диагностикой этиологического фактора внебольничной пневмонии. Одним из самых распространенных и общепринятых методов диагностики является микробиологическое исследование мокроты. Чувствительность данного метода составляет около 50 %. Для выявления бактериемии проводят исследование крови, при этом чувствительность метода находится в пределах 30 %. Важное значение имеет метод бактериоскопии, который помогает врачу в выборе антибактериальной терапии. Производится бактериологический посев на чувствительность к антибиотикам. В последнее десятилетие происходит активное внедрение в медицинской практике метода полимеразной цепной реакции (ПЦР), исследование пневмококкового антигена в моче и иммунохроматографическое определение полисахарида С пневмококка. Тест Binax относится к экспресс-методам диагностики, т. к. для определения пневмококкового антигена в моче потребуется не более 15 минут.
Основным методом лечения пневмонии является назначение антибактериальной терапии, основными принципами которой являются: своевременное начало, выбор оптимального антибактериального препарата, выбор пути введения, адекватная оценка эффективности и переносимости лекарственного средства, принятие решения о дальнейшей тактике лечения в зависимости от результатов эффективности и переносимости антибиотика, оптимальная длительность терапии с учетом клинической ситуации.
В настоящее время считается, что Россия имеет благоприятную эпидемиологическую обстановку по резистентности к антибиотикам основных возбудителей внебольничной пневмонии. По результатам исследования ПеГАС-I (1999–2003 гг.), частота выделения пенициллинорезистентных пневмококков составила 9,8 % (при этом в высокой степени — только 1,9 %), низкой была устойчивость к макролидам в целом, однако резистентность к тетрациклину и ко-тримаксозолу была значительной (27,3 и 31,7 % соответственно); 11,8 % штаммов микроорганизма были полирезистентны. Исследование ПеГАС-II (2004–2005 гг.) продемонстрировало стабильность устойчивости пневмококка в отношении пенициллина и макролидов и ее отрицательную динамику в отношении тетрациклина и ко-тримаксозола [3, с. 52].
К факторам риска пенициллинорезистентности S. pneumoniae относятся: возраст больных менее 7 лет и старше 60 лет, наличие тяжелых соматических заболеваний, частое и длительное лечение антибиотиками, бесконтрольное самостоятельное применение антибактериальных средств, проживание в домах престарелых. При высоком риске пенициллинорезистентности назначение макролидов может также оказаться неэффективным, поскольку возможно наличие перекрестной резистентности к макролидам.
На сегодняшний день разработаны международные клинические рекомендаций по ведению больных внебольничной пневмонией с учетом возраста пациента и степени тяжести заболевания. Предпочтение в лечении следует отдавать монотерапии, что позволяет уменьшить риск нежелательного взаимодействия антибактериальных препаратов между собой и с другими лекарственными средствами, позволяет уменьшить стоимость лечения и позволяет облегчить схему приема лекарств для пациента.
Пациенты, получающие лечение в амбулаторных условиях, подразделяют на две группы по этиологической структуре и тактике антибактериальной терапии. В первую группу включают пациентов в возрасте до 60 лет без сопутствующей патологии. У данной категории пациентов в качестве препарата выбора рекомендуется прием амоксициллина и макролидов внутрь. В ходе клинических исследований не выявлено различий в эффективности данных антибиотиков для лечения внебольничной пневмонии. Как альтернативные препараты рекомендуется применять респираторные фторхинолоны. Наиболее часто из альтернативных антибиотиков применяются левофлоксацин, моксифлоксацин, гемифлоксацин. Вторая группа представлена лицами старше 60 лет и (или) с сопутствующими заболеваниями, которые являются факторами риска неблагоприятного прогноза пневмонии. Учитывая высокую вероятность тяжелого течения пневмонии, высокий риск осложнений и летальности, препаратами выбора являются ингибиторзащищенные пенициллины — амоксиклав, аугментин. В связи с возможной хламидийной этиологией рекомендуется применение комбинированной терапии с макролидами. Альтернативой также является терапия респираторными фторхинолонами.
К наиболее частым осложнениям внебольничной пневмонии относят артериальную гипотензию, респираторный дистресс-синдром взрослых (РДСВ), шок, плеврит, абсцедирование. Пневмония может также сопровождаться развитием дыхательной недостаточности и синдрома системного воспалительного ответа (ССВО).
С целью профилактики внебольничной пневмонии используют пневмококковую и гриппозную вакцины. На данный момент применяют 23-валентную конъюгированную вакцину, содержащую очищенные капсулированные антитела 23 серотипов пневмококка. Вакцинация рекомендована лицам в возрасте от 2 до 65 лет:
– с хроническими заболеваниями сердечно-сосудистой системы (хроническая сердечная недостаточность, кардиомиопатии), легких (ХОБЛ, эмфизема), печени (цирроз), сахарным диабетом, алкоголизмом;
– с функциональной/органической аспленией (спленэктомия);
– живущим в неблагоприятных условиях окружающей среды или из особой социальной среды;
– а также старше 2 лет с иммунодефицитными состояниями (ВИЧ-инфекция, лейкемия, множественная миелома, генерализованные злокачественные новообразования, иммуносупрессивная терапия, хроническая почечная недостаточность, нефротический синдром) [5, с. 33].
Внебольничная пневмония относится к распространённым инфекционным заболеваниям дыхательных путей, которое может закончится летальным исходом, поэтому знание данного вопроса необходимо в медицинской практике.
Литература:
- Блюменталь И. Я. Внебольничная пневмония: актуальная проблема или рутинная патология? //Вестник современной клинической медицины. — 2011. — Т. 4. — №. 1. — С. 52.
- Дворецкий Л. И. Внебольничная пневмония: взгляд терапевта //2 0. — 2008. — С. 12.
- Карапетян Т. А. Внебольничная пневмония сегодня (обзор литературы) //Вестник Санкт-Петербургского университета. Серия 11. Медицина. — 2008. — №. 1. — С. 3.
- Синопальников А. И. Внебольничная пневмония //Внебольничные инфекции дыхательных путей. Руководство для врачей. Под ред. АИ Синопальникова, РС Козлова.—М: Премьер МТ, Наш Город. — 2007. — С. 296.
- Федорова Н. В. Внебольничная пневмония у взрослых //Российский семейный врач. — 2007. — Т. 11. — №. 4. — С. 33.
Основные термины (генерируются автоматически): внебольничная пневмония, антибактериальная терапия, заболевание, наличие, сахарный диабет, старческий возраст, Россия, пневмококковый антиген, высокий риск, хронический бронхит.
Источник
В статье представлены результаты исследования этиологии острых внебольничных пневмоний и острых бронхитов у детей в условиях стационара
Введение
Острые внебольничные пневмонии (ОВП) на сегодняшний день сохраняют свою значимость для клинической практики. Несмотря на то, что, по данным Государственного доклада «О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2017 году», заболеваемость ОВП в 2017 г. составила 412,32 на 100 тыс. населения, что на 1,4% ниже, чем в предыдущем году (418,02), по среднемноголетнему показателю (СМП) заболеваемости ОВП в 2017 г. отмечался ее рост на 19,5% (заболеваемость на 100 тыс. населения в 2017 г. составила 412,32, а СМП (2011–2016 гг.) — 358,98) [1].
В течение последних 7 лет доля детей в общей структуре ОВП составляет чуть больше 30% (минимально — 32,3% в 2016 г., максимально — 35,8% в 2014 г). По данным Роспотребнадзора, с 2011 по 2017 г. в нашей стране ежегодная динамика числа установленных случаев ВП у детей до 17 лет и показателя заболеваемости на 100 тыс. населения носила волнообразный характер с тенденцией к увеличению данных показателей (рис. 1) [2].
В возрастной структуре ОВП у детей в 2017 г. отмечалось преобладание детей в возрасте от 1 до 6 лет
(рис. 2) [2].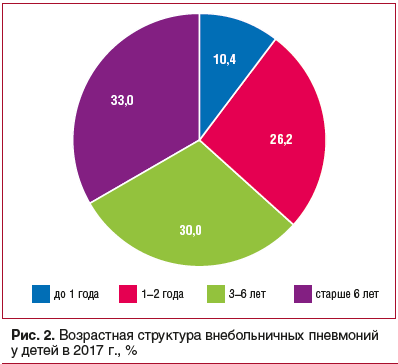
При этом, по данным Государственного доклада, в 2017 г. максимальный показатель заболеваемости ОВП наблюдался в возрастной группе 1–2 года (1470,06 на 100 тыс. населения данной возрастной группы) [1].
По данным Роспотребнадзора, на долю вирусных пневмоний в 2017 г. приходилось 1,2% от всех случаев ОВП, бактериальных — 27,7%, а доля ОВП пневмококковой этиологии составила 1,5% [2]. При этом в Государственном докладе было подчеркнуто, что отмечается снижение заболеваемости вирусной пневмонией в 2017 г. в 2 раза по сравнению с предыдущим годом (6,8 на 100 тыс. населения в 2016 г. и 3,35 на 100 тыс. населения в 2017 г.) и сохранение показателя заболеваемости ОВП бактериальной этиологии практически без изменений (117,25 на 100 тыс. населения в 2017 г. и 112,4 на 100 тыс. населения в 2016 г.) [1].
В Государственном докладе «О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2017 году» поднята проблема верификации этиологии ОВП в клинической практике: «Необходимо отметить плохую этиологическую расшифровку внебольничных пневмоний в лабораториях медицинских организаций. В соответствии с отчетными формами нерасшифрованными остаются более 50% всех зарегистрированных ОВП» [1]. Своевременное установление этиологии ОВП определяет терапевтическую тактику, что становится принципиально важным, например, при вспышечной заболеваемости. Так, по данным Роспотребнадзора, в 2017 г. в 76,9% очагов ОВП этиологическим агентом явилась Mycoplasma pneumoniaе [1].
В этой связи актуальной клинической необходимостью является мониторинг возбудителей ОВП у детей, что и послужило целью настоящего исследования.
Материал и методы
Исследование проводилось на базе ДНО (ПК) ГБУЗ МО «Мытищинская городская клиническая больница» с февраля 2014 г. по март 2017 г. Под наблюдением находились 786 детей в возрасте от 3 до 17 лет, из них 497 детей с диагнозом ОБ и 289 детей с диагнозом ОВП легкой и средней степени тяжести (табл. 1).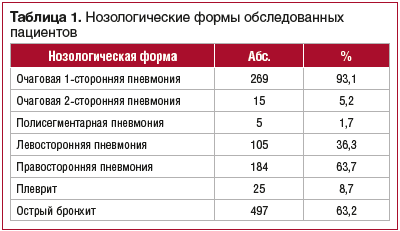
Установление этиологии ОБ и ОВП осуществлялось методом ПЦР (исследование мазков и/или отделяемого слизистой полости рта, носа, мокроты) (Центр молекулярной диагностики ФБУН ЦНИИ Эпидемиологии Роспотребнадзора); ИФА (с определением антител к следующим инфекциям: цитомегаловирусная (CMV), Эпштейна — Барр-
вирусная инфекция, герпесвирусы 1, 2, 6 типов, хламидийная, микоплазменная инфекции); микробиологическое исследование биологического материала из зева с определением чувствительности к антибактериальным препаратам (клинико-диагностическая лаборатория МБУЗ «МКГБ»).
Для верификации диагноза ОВП и при наличии показаний использовали инструментальные методы диагностики: рентгенографию грудной клетки, электрокардиографию (ЭКГ), исследование функции внешнего дыхания (ФВД), ультразвуковое исследование (УЗИ), которые проводились на базе ГБУЗ МО «МКГБ» в диагностическом отделении.
Статистическая обработка полученных данных осуществлялась на основании ГОСТ Р 50779.21–96 с использованием лицензионных программ (Microsoft Excel). Статистический анализ включал в себя анализ количественных и порядковых данных с расчетом значений среднего арифметического (M), стандартного отклонения (SD), ошибки среднего (m), медианы (Ме), 95% доверительного интервала (ДИ). Оценка качественных переменных проводилась путем расчета значений выборочной доли (W), ее стандартной ошибки (SE). Сравнение достоверности различий количественных и порядковых переменных между группами проводили после проверки допущений для применения параметрического многофакторного одномерного дисперсионного анализа с последующим расчетом достигнутых уровней значимости по t-критериям для связанных и несвязанных выборок или непараметрическим критериям. Различия считались достоверными при р<0,05, высокодостоверными — при p<0,01 и p<0,001, недостоверными — при р>0,05 [3].
Результаты исследования
В ходе исследования было установлено, что у более чем 60% пациентов с ОВП этиологическая структура носила сочетанный характер. Моноэтиологичные бактериальные ОВП были диагностированы у 22,7%, а доля моноэтиологичных вирусных пневмоний составила 4,5%, среди них вызванные вирусом парагриппа — 33%, RS-вирусом — 67% (рис. 3).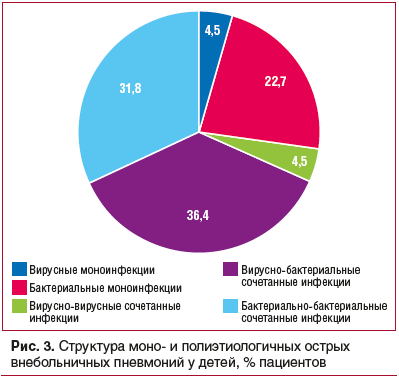
Среди бактериальных агентов наиболее часто при
ОВП у детей регистрировались Haemophilus influenzae, Mycoplasma pneumoniaе, Streptococcus pneumoniae. Обнаружение S. aureus у больных ОВП в мазках из носоглотки не свидетельствовало о значимости данного возбудителя как этиологического фактора ОВП и, наиболее вероятно, отражало носительство на слизистых верхних дыхательных путей. Среди вирусов при ОВП у детей наиболее часто определялись риновирус и вирус пара-
гриппа (рис. 4).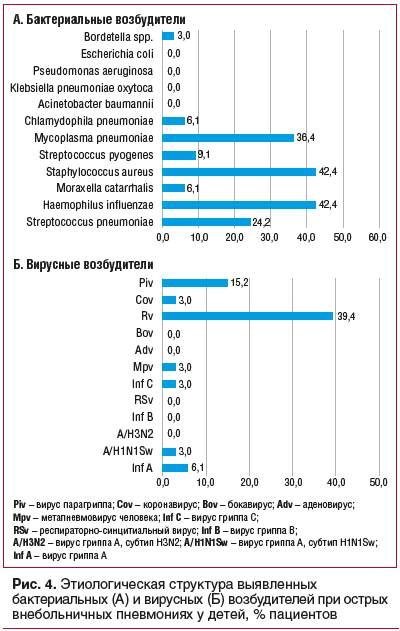
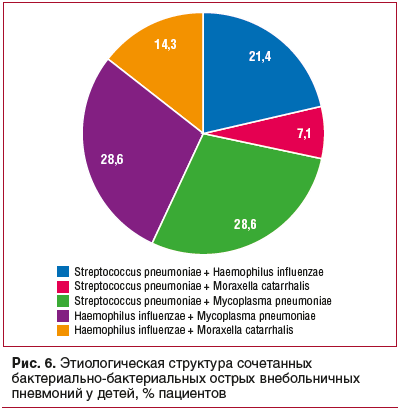
В этиологической структуре сочетанных вирусно-бактериальных ОВП у детей наиболее часто сочетанные инфекции были зарегистрированы при риновирусной инфекции, которая в 27,8% случаев сочеталась с пневмококковой инфекцией, в 11,1% — с Haemophilus influenzae, в 5,6% — с Mycoplasma pneumoniaе (рис. 5). Среди сочетанных форм бактериальных ОВП наиболее часто отмечались сочетания возбудителей Haemophilus influenzae, Mycoplasma pneumoniaе, Streptococcus pneumoniae (рис. 6).
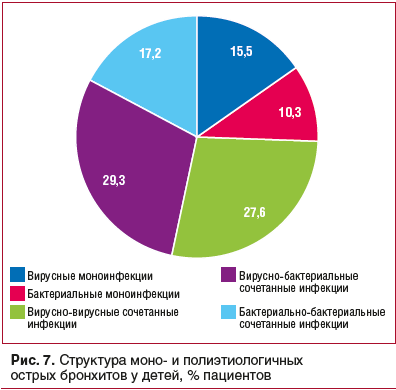
При ОБ у детей доля сочетанных форм инфекции составляла более 73%. При этом отмечались вирусно-вирусные, вирусно-бактериальные и бактериально-бактериальные сочетанные инфекции (рис. 7).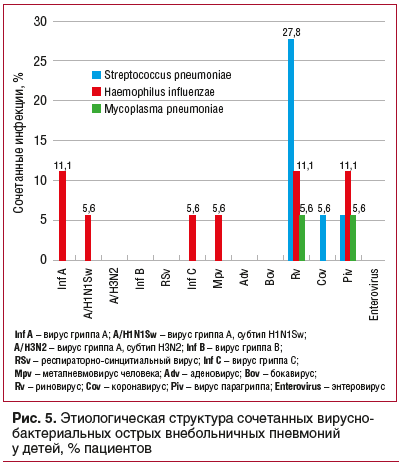
Наиболее частыми среди бактериальных агентов, выявленных у детей с ОБ, были Haemophilus influenzae, Moraxella catarrhalis, Streptococcus pneumoniae, а среди вирусов — риновирус и RS-вирус (рис. 8).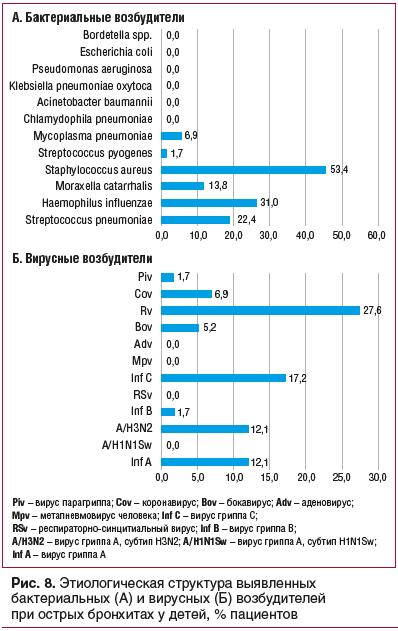
Сочетанные формы вирусно-бактериальных ОБ у детей наиболее часто отмечались при риновирусной инфекции, а наибольшая вариабельность сочетанных форм была отмечена при RS-вирусной инфекции
(рис. 9).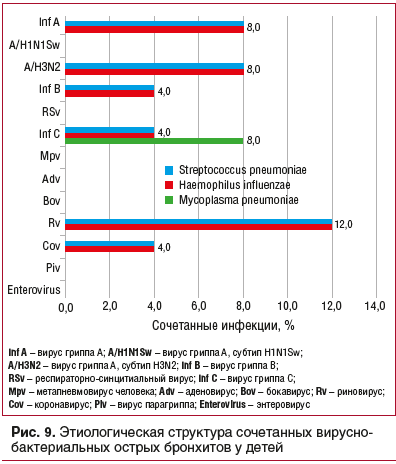
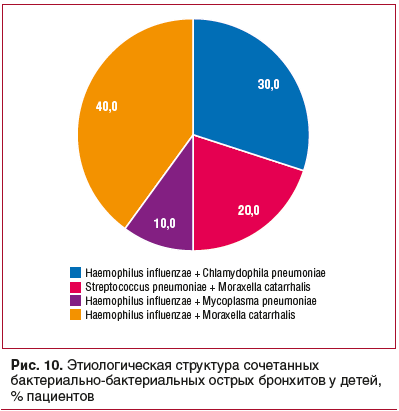
Наиболее часто среди сочетанных форм бактериально-бактериальных ОБ у детей были Haemophilus influenzae в сочетании с Moraxella catarrhalis или Streptococcus pneumoniae (рис. 10).
Сравнительный анализ сочетанных бактериальных форм ОВП и ОБ у детей показал, что при ОВП достоверно чаще регистрировались формы Mycoplasma pneumoniaе в сочетании с Haemophilus influenzae или Streptococcus pneumoniae, а также Haemophilus influenzae в сочетании с Chlamydophila pneumoniae. При ОП наиболее частой сочетанной формой была Haemophilus influenzae + Moraxella catarrhalis (рис. 11).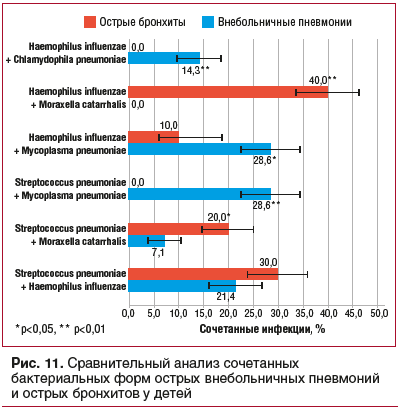
Расчет относительных рисков ОВП и ОБ у детей для различных возбудителей показал, что при ОВП они наиболее высокие при обнаружении Mycoplasma pneumoniaе и ее сочетанных форм, а при ОБ — при сочетанных формах Moraxella catarrhalis (табл. 2).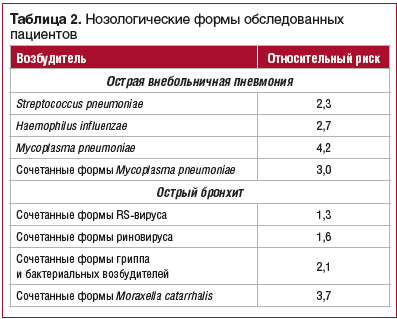
Заключение
Таким образом, установление этиологии ОВП и ОБ у детей является насущной проблемой клинической практики. Проведение мониторинга этиологической структуры позволило у большей части больных установить сочетанный характер ОВП и ОБ. Haemophilus influenzae и Streptococcus pneumoniae являются наиболее значимыми возбудителями как при моноинфекциях ОВП и ОБ у детей, так и в случае развития сочетанных форм. Отличительной особенностью ОВП у детей является высокая частота инфекций, обусловленных Mycoplasma pneumoniaе, в т. ч. в виде сочетанных инфекций, а при ОБ — Moraxella catarrhalis.
Источник

