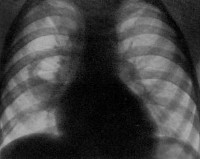
Внебольничная пневмония у детей чучалин

Академик Чучалин А.Г.: – Последний доклад, который сделает наш ведущий ученый, педиатр, руководитель, директор большой клиники с большими традициями, Геппе Наталья Анатольевна.
Профессор Геппе Н.А.: – Добрый день, дорогие друзья, коллеги из разных регионов, городов! Мы очень рады сегодня, что современная техника позволяет нам не только общаться между собой, но и с вами, потому что очень важно сегодняшнее наше активное участие в этой Интернет Сессии совместно с нашими коллегами-терапевтами. И спасибо большое, конечно, академику Ивашкину Владимиру Трофимовичу, который вовлекает педиатров в это великолепное, интереснейшее направление, которое сегодня развивается, и, конечно, Александру Григорьевичу Чучалину, который всегда поддерживает и вовлекает педиатров в решение проблем респираторных заболеваний, которые лидируют практически в нашей стране.
И хочу обратить внимание, что мы всегда работаем в рамках российского респираторного общества, это очень важно, позволяет создавать единую позицию по лечению многих заболеваний. В прошлом году еще у нас было создано наше межрегиональное педиатрическое респираторное общество, которое тоже является важным для того, чтоб мы консолидировали наши усилия, поскольку, как отметил Александр Григорьевич, это не просто пульмонологи и педиатры, это, в первую очередь, педиатры, амбулаторное звено и госпитальное звено, и врачи-педиатры других специальностей. И очень здорово, что мы имеем возможность давать информацию и обмениваться нашим опытом и с врачами других специальностей, потому что педиатрические проблемы – это, в целом, проблема общества, наше будущее, состояние здоровья детей.
В зависимости от этого и терапевты получают своих пациентов с каким-то отягощенным фоном или другими хроническими заболеваниями, которые начинают формироваться в детском возрасте. Поэтому, на самом деле, задача нашего общества, так же, как и всегда мы ставили перед собой, это все-таки создание клинических рекомендаций. И сегодня у нас существуют такие рекомендации, которые не должны быть мертвым документом, они должны развиваться, это и внебольничная пневмония, сегодня, в первую очередь, мы будем говорить именно об этой части пневмонии; и бронхиальная астма у детей; и созданное в прошлом году очень интересное руководство по бронхолегочной дисплазии, которое представлено на сайте, и можно с ним познакомиться. Потому что именно эта часть детей, о которой вы сегодня тоже упоминали, дети, у которых уже в период новорожденности, дети с экстремально низкой массой тела, которые являются группой риска, формирования хронических легочных заболеваний и, конечно, пневмонии, и, конечно, бронхиальной астмы – это особая группа, на которую мы сразу тоже должны обращать серьезное внимание. И очень важно, чтобы этим занимались не только неонатологи, но и пульмонологи.
На самом деле, определение пневмонии представляет заболевание все-таки, в первую очередь, бактериальной этиологии. И это дети, в основном, с внебольничной инфекцией, которая диагностируется в амбулаторных условиях, но в части случаев это первые 48-72 часа госпитализации, куда ребенок может поступить совершенно по другому поводу. И, конечно, сочетающиеся с внутриальвеолярной экссудацией. Сегодня уже очень много говорилось о статистике. На самом деле, пневмония – это заболевание, которое может угрожать жизни ребенка. Это высокий уровень пневмонии. Мы видим, что, по сути дела, сравнительные данные показывают, что он примерно остается во всех регионах относительно одинаковым, хотя, как показали данные из Новокузнецка профессора Манерова, который в течение многих лет наблюдает эту динамику статистики пневмонии у детей, отмечается, что она варьирует в разные годы, очень существенно варьирует. Но если будем говорить о средней статистике, то мы видим, что она примерно остается на одном уровне.
Это говорит о том, что проблема эта не снижается, что она остается все время в центре внимания. И если говорить о мировой статистике, то, конечно, летальность от пневмонии в развивающихся странах составляет более полутора миллионов детей до пяти лет ежегодно. Это колоссальные цифры. В России отмечается за последние десять лет существенное снижение летальности от пневмонии, но это связано и с более эффективной диагностикой, и с наличием препаратов лекарственных. Но очень важно, как уже сегодня говорилось, чтобы мы своевременно и рано поставили диагноз, и только в этих условиях мы имеем благоприятный прогноз и низкий уровень последствий от перенесенной пневмонии. Хотя, конечно, каковы последствия перенесенной пневмонии, это тоже вопрос, который всегда интересует нас. И на сегодняшний день не так много данных, но, как говорится, ни одно событие не проходит бесследно. Поэтому самое главное, конечно, и профилактировать развитие пневмонии.
С точки зрения сегодняшних представлений о патогенезе мы видим, что аспирация секрета из носоглотки теми микроорганизмами, которые могут присутствовать в ротовой полости и, соответственно, ингаляционный путь введения, и более редкое гематогенное распространение. И очень важно, что сегодня этот высокий очень уровень заболеваемости респираторными вирусными инфекциями определяет зачастую развитие пневмонии, являясь как бы дорожкой, вследствие которой формируется обструкция верхних, обструкция нижних дыхательных путей и снижается иммунитет, что приводит к возможному возникновению пневмонии.
Нужно сказать, что диагноз в педиатрии представляет определенные сложности. И на самом деле у нас есть так называемый комплекс, это тоже комбинация признаков. Каждый из этих признаков не может учитываться в отдельности, на самом деле, это все-таки комбинация признаков. И интересен тот факт, о котором сегодня говорилось, о возможностях постановки диагноза уже при осмотре больного, используя такие рутинные, нашими учителями предложенные методы обследования ребенка. С другой стороны, мы видим, конечно, дополнения в виде некоторых даже действительно новых функциональных методов с изучением характера физикальных изменений: хрипов, паттерна дыхания. Я думаю, что, конечно, эти методы перспективны. И метод компьютерной бронхофонографии, сейчас у нас очень активно этим методом занимаются именно при пневмониях наши коллеги из Твери.
Наша задача сегодня интересная такая – создать портрет, акустический портрет пневмонии. Оказывается, что он все-таки отличается, естественно, от обструкции, и очень важно выявление этого обструктивного компонента на бронхофонографии, которые зачастую вообще маскируют диагноз «пневмония» или, наоборот, являются классической обструкцией, которую нужно лечить как обструкцию, а не как пневмонию. Конечно, на самом деле, эта взаимосвязь вирусной и бактериальной этиологии пневмонии говорит о том, что здесь много общего. На самом деле, невозможно по клинической картине поставить этиологический диагноз. И мы знаем с вами, что современная бактериологическая диагностика до 70%, наверное, детей с пневмонией не имеет этиологического диагноза, поскольку для этого требуются все-таки более развернутые обследования, что в амбулаторной практике практически не реализуется, может реализоваться у части пациентов, госпитализирующейся с более тяжелыми формами пневмонии. Поэтому, конечно, наряду с маркерами воспаления очень важными являются и прокальцитонины.
Благодаря модернизации здравоохранения сегодня очень многие регионы у нас имеют с вами возможность не только экспресс-тестирование, но и использование автоматического анализа. На самом деле, именно пневмококковая инфекция характеризуется увеличением прокальцитонина более 2 нанограмм на миллилитр, и в меньшей степени эти показатели изменяются при микроплазменной или вирусной инфекции. И, конечно, требуются сегодня наши отечественные и российские данные для того, чтобы использовать эти методики активно и дополнять те показатели, которые мы имеем с вами при пневмонии.
Кого же мы будем госпитализировать с внебольничной пневмонией? Нужно ли госпитализировать всех детей, поскольку все-таки пневмония, на самом деле, в наших программах, когда мы обсуждаем тяжесть пневмонии, мы говорим, что легкий вариант пневмонии мы даже не ставим, мы все-таки говорим о средней тяжести или о тяжелых вариантах. Но вы видите, что, несомненно, тяжелые варианты пневмонии, осложненные, с тяжелой преморбидной патологией, там, где отсутствуют условия лечения на дому, там, где нет эффекта достаточного после начала антибактериальной терапии, и конечно, дети первого полугодия жизни является обязательным показанием для госпитализации. Остальные дети могут лечиться в домашних условиях.
И учитывая то, что у нас в создании этих документов, научно-практических программ принимает участие очень большое количество экспертов, мы собираем наших коллег из регионов, мы обсуждаем с ними, мы говорим о опыте российском, я бы хотела сейчас предоставить слово нашему профессору Волкову Игорю Константиновичу, который несколько продолжит эту тему внебольничной пневмонии и вопросы лечения.
Профессор Волков И.К.: – Уважаемые коллеги! Я хотел бы привлечь ваше внимание к некоторым ключевым проблемам диагностики и терапии этого заболевания. Дело в том, что внебольничная пневмония у детей остается жизнеугрожающим состоянием. Около тысячи детей в год в Российской Федерации погибают от внебольничной пневмонии. В основном, это дети раннего возраста, но есть определенные группы риска, которые как раз подвержены наиболее высокой летальности. Как я уже сказал, это дети раннего возраста и это дети с сопутствующими заболеваниями, такими, как врожденные и наследственные заболевания, и гриппозная инфекция.
Что касается этиологии пневмонии, то хотел обратить ваше внимание на то, что у нас нет экспресс-тестов, которые могли бы в амбулаторных условиях определить этиологию пневмонии, поэтому мы ориентируемся на общие рекомендации. Вместе с тем, мы должны учитывать и некоторые положения, такие, как, первое, это возраст ребенка, потому что этиология пневмонии у ребенка раннего возраста и у ребенка более старшего возраста – это две большие разницы. Второе, это принимал ли ребенок антибактериальную терапию в течение двух месяцев до заболевания, потому что это значительно меняет микронный спектр, а у нас довольно много детей, которые часто получают антибиотики, и часто это более трех раз в год, таких довольно много.
Следующее, где ребенок заразился. Если ребенок заразился в детском учреждении, особенно в детском учреждении закрытого типа, такие как интернаты, дома ребенка, там уровень резистентности флоры очень высок, это мы должны учитывать. Что касается этиологии заболевания, это у детей первых шести месяцев жизни – это, в основном, грамотрицательная флора. В зависимости от типа течения заболевания, если это типичное течение с лихорадкой, одышкой, интоксикацией, это, в основном, речь идет о кишечной палочке. Если речь идет о так называемом атипичном течении, то есть, когда у ребенка нет выраженной лихорадки и интоксикации, это может быть и хламидийная этиология заболевания. У детей старше шести месяцев на первый план уже выходит пневмококк. От шести месяцев до пяти лет – это примерно 60-70% всех детей, это пневмококковая инфекция. Но в настоящее время активно внедряются методы вакцинации против пневмококка, поэтому частота пневмококковой инфекции будет значительно снижаться, пневмококковых заболеваний, в том числе, и пневмонии. У детей старше пяти лет на первый план выходит, помимо пневмококка, уже и так называемая атипичная флора – микоплазма, хламидия. Эти микроорганизмы, в основном, определяют этиологию заболевания.
Еще на что я хотел обратить ваше внимание, на то, что очень часто, 30-40% всех детей, у них имеется микст-инфекция, то есть одновременно выделяется несколько микроорганизмов, которые приводят к заболеванию. Что касается диагностики заболевания, Наталья Анатольевна хорошо об этом рассказала, я хотел бы подчеркнуть, что те критерии, которые изложены в Национальной программе, должны соблюдаться. И один из обязательных критериев – это рентген-диагностика. В том случае, если мы подозреваем наличие пневмонии, рентгенологические исследования обычно ставят все точки над «i», мы можем поставить диагноз и назначить своевременную терапию. Что касается антибактериальной терапии, которая рекомендуется в настоящее время, у детей раннего возраста рекомендуется применение ампициллина в комбинации с гентамицином, это единственный случай, когда при внебольничной пневмонии рекомендуется назначение аминогликозидов, это только у детей раннего возраста, это связано с этиологией заболевания.
Следующее, у детей более старшего возраста рекомендуется назначение от 1 до 3 месяцев, защищенных так называемых аминопенициллинов, это амоксициллин с клавулановой кислотой, это, опять же, отражает ту патогенную флору, которая вызывает заболевание. У детей от 3 месяцев до 5 лет, стартовая терапия, речь идет уже об амоксициллине. Амоксициллин, клавулановая кислота назначаются в том случае, если ребенок недавно получал антибиотики. И препараты резерва – это цефуроксим, и возможно назначение макролида, особенно в том случае, если мы подозреваем наличие микст-инфекции. У детей старше пяти лет, стартовая терапия – амоксициллин, и возможно назначение макролидов. Что касается доз препаратов, которые должны использоваться, в нашей стране был специально проведен проект, посвященный определению оптимальных доз антибиотиков при внебольничной пневмонии у детей, было показано, что минимальная рекомендуемая доза по амоксициллину – это 45 миллиграмм на килограмм массы тела в сутки. Это та минимальная доза, которая должна использоваться. Максимальные дозы – это 90-100 миллиграмм на килограмм массы тела в сутки, используется в том случае, если мы подозреваем наличие резистентной флоры, это один из путей преодоления резистентности патогенной флоры.
В настоящее время тем самым амоксициллин является препаратом выбора. Это определяется, в первую очередь, его фармакокинетикой, потому что биодоступность амоксициллина значительно выше, чем ампициллина, а биодоступность растворимых форм еще выше. Современные антибиотики могут использоваться внутрь, что очень важно в педиатрической практике, они высокоэффективны. И многочисленные исследования показывают, что они позволяют добиться высокого эффекта. Длительность антибактериальной терапии составляет 5-7 дней. В том случае, если мы сразу попали антибиотиком, мы видим эффект на вторые сутки от начатой антибактериальной терапии. И при осложненной пневмонии длительность лечения составляет примерно 3-5 дней после того, как нормализовалась температура.
Несколько слов об особых формах пневмонии. Дело в том, что пневмония при таких заболеваниях как муковисцидоз, как иммунодефицитное состояние встречается достаточно часто, вместе с тем, они имеют свои особые формы, свое особое течение. И, конечно, пневмония при гриппе. В настоящее время грипп опять появился в наших пределах. Пневмония гриппозная бывает, она бывает первичная и вторичная. Первичная – поражение вирусом гриппа легочной ткани у детей, является жизнеугрожающим состоянием, должно вовремя диагностироваться и эффективно лечиться.
В заключение я хотел бы еще раз подчеркнуть, что все-таки летальность этой внебольничной пневмонии остается достаточно высокой. В основном, это дети раннего возраста. И хотел бы обратить внимание на то, что ключевые методы диагностики пневмонии во внебольничных условиях – это одышка, это лихорадка. Но широкое применение жаропонижающих, противовоспалительных средств, к сожалению, приводит к тому, что температура быстро нормализуется, это мешает диагностике, приводит к поздней диагностике внебольничной пневмонии у детей. И что касается профилактики, вакцинация против пневмококка, против гриппа, против гемофильной палочки, безусловно, способствует снижению заболеваемости внебольничной пневмонией у детей. Спасибо за внимание.
Источник
Описание презентации Пневмония Практические рекомендации А. Г. Чучалин и соавт. по слайдам
 Пневмония Практические рекомендации А. Г. Чучалин и соавт. Внебольничная пневмония у взрослых: диагностика, лечение, профилактика Клин микробиол антимикроб химиотер 2010, Том 12, №
Пневмония Практические рекомендации А. Г. Чучалин и соавт. Внебольничная пневмония у взрослых: диагностика, лечение, профилактика Клин микробиол антимикроб химиотер 2010, Том 12, №
 Пневмонии – группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации
Пневмонии – группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации
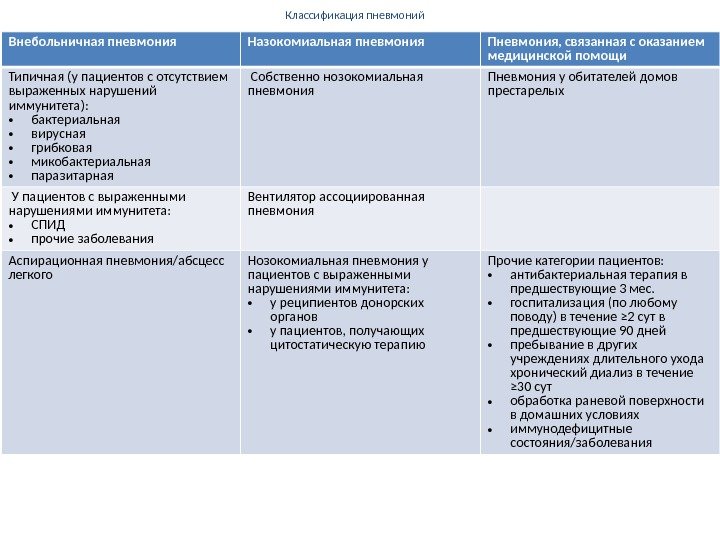 Классификация пневмоний Внебольничная пневмония Назокомиальная пневмония Пневмония, связанная с оказанием медицинской помощи Типичная (у пациентов с отсутствием выраженных нарушений иммунитета): • бактериальная • вирусная • грибковая • микобактериальная • паразитарная Собственно нозокомиальная пневмония Пневмония у обитателей домов престарелых У пациентов с выраженными нарушениями иммунитета: • СПИД • прочие заболевания Вентилятор ассоциированная пневмония Аспирационная пневмония/абсцесс легкого Нозокомиальная пневмония у пациентов с выраженными нарушениями иммунитета: • у реципиентов донорских органов • у пациентов, получающих цитостатическую терапию Прочие категории пациентов: • антибактериальная терапия в предшествующие 3 мес. • госпитализация (по любому поводу) в течение ≥ 2 сут в предшествующие 90 дней • пребывание в других учреждениях длительного ухода хронический диализ в течение ≥ 30 сут • обработка раневой поверхности в домашних условиях • иммунодефицитные состояния/заболевания
Классификация пневмоний Внебольничная пневмония Назокомиальная пневмония Пневмония, связанная с оказанием медицинской помощи Типичная (у пациентов с отсутствием выраженных нарушений иммунитета): • бактериальная • вирусная • грибковая • микобактериальная • паразитарная Собственно нозокомиальная пневмония Пневмония у обитателей домов престарелых У пациентов с выраженными нарушениями иммунитета: • СПИД • прочие заболевания Вентилятор ассоциированная пневмония Аспирационная пневмония/абсцесс легкого Нозокомиальная пневмония у пациентов с выраженными нарушениями иммунитета: • у реципиентов донорских органов • у пациентов, получающих цитостатическую терапию Прочие категории пациентов: • антибактериальная терапия в предшествующие 3 мес. • госпитализация (по любому поводу) в течение ≥ 2 сут в предшествующие 90 дней • пребывание в других учреждениях длительного ухода хронический диализ в течение ≥ 30 сут • обработка раневой поверхности в домашних условиях • иммунодефицитные состояния/заболевания
 Внебольничная пневмония острое заболевание, возникшее во внебольничных условиях, т. е. вне стационара или позднее 4 недель после выписки из него, или диагностированное в первые 48 ч от момента госпитализации, или развившееся у пациента, не находившегося в домах сестринского ухода/отделениях длительного медицинского наблюдения ≥ 14 суток; сопровождающееся симптомами инфекции нижних отделов дыхательных путей (лихорадка, кашель, выделение мокроты, возможно гнойной, боль в грудной клетке, одышка) и рентгенологическими признаками свежих очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы.
Внебольничная пневмония острое заболевание, возникшее во внебольничных условиях, т. е. вне стационара или позднее 4 недель после выписки из него, или диагностированное в первые 48 ч от момента госпитализации, или развившееся у пациента, не находившегося в домах сестринского ухода/отделениях длительного медицинского наблюдения ≥ 14 суток; сопровождающееся симптомами инфекции нижних отделов дыхательных путей (лихорадка, кашель, выделение мокроты, возможно гнойной, боль в грудной клетке, одышка) и рентгенологическими признаками свежих очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы.
 Патогенез 1. аспирация секрета ротоглотки; 2. вдыхание аэрозоля, содержащего микроорганизмы; 3. гематогенное распространение микроорганизмов из внелегочного очага инфекции (эндокардит с поражением трикуспидального клапана, септический тромбофлебит); 4. непосредственное распространение инфекции из соседних пораженных органов (например, при абсцессе печени) или в результате инфицирования при проникающих ранениях грудной клетки.
Патогенез 1. аспирация секрета ротоглотки; 2. вдыхание аэрозоля, содержащего микроорганизмы; 3. гематогенное распространение микроорганизмов из внелегочного очага инфекции (эндокардит с поражением трикуспидального клапана, септический тромбофлебит); 4. непосредственное распространение инфекции из соседних пораженных органов (например, при абсцессе печени) или в результате инфицирования при проникающих ранениях грудной клетки.
 Этиология ВП 1. в 30– 50% случаев заболевания — пневмококк (Streptococcus pneumoniae) 2. от 8 до 30% случаев заболевания: Chlamydophila pneumoniae, Mycoplasma pneumoniae, Legionella pneumophila. 3. Редко — 3– 5%: Haemophilus influenzae, Staphylococcus aureus, Klebsiella pneumoniae, еще реже – другие энтеробактерии. 4. В очень редких случаях ВП может вызывать Pseudomonas aeruginosa (у больных муковисцидозом, при наличии бронхоэктазов).
Этиология ВП 1. в 30– 50% случаев заболевания — пневмококк (Streptococcus pneumoniae) 2. от 8 до 30% случаев заболевания: Chlamydophila pneumoniae, Mycoplasma pneumoniae, Legionella pneumophila. 3. Редко — 3– 5%: Haemophilus influenzae, Staphylococcus aureus, Klebsiella pneumoniae, еще реже – другие энтеробактерии. 4. В очень редких случаях ВП может вызывать Pseudomonas aeruginosa (у больных муковисцидозом, при наличии бронхоэктазов).
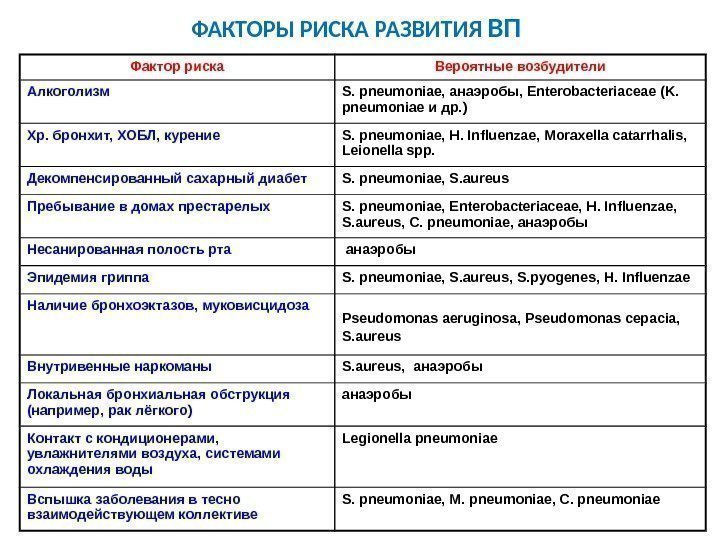 ФАКТОРЫ РИСКА РАЗВИТИЯ ВП Фактор риска Вероятные возбудители Алкоголизм S. pneumoniae, анаэробы, Enterobacteriaceae (K. pneumoniae и др. ) Хр. бронхит, ХОБЛ, курение S. pneumoniae, H. Influenzae, Moraxella catarrhalis, Leionella spp. Декомпенсированный сахарный диабет S. pneumoniae, S. aureus Пребывание в домах престарелых S. pneumoniae, Enterobacteriaceae, H. Influenzae, S. aureus, C. pneumoniae, анаэробы Несанированная полость рта анаэробы Эпидемия гриппа S. pneumoniae, S. aureus, S. pyogenes, H. Influenzae Наличие бронхоэктазов, муковисцидоза Pseudomonas aeruginosa, Pseudomonas cepacia, S. aureus Внутривенные наркоманы S. aureus, анаэробы Локальная бронхиальная обструкция (например, рак лёгкого) анаэробы Контакт с кондиционерами, увлажнителями воздуха, системами охлаждения воды Legionella pneumoniae Вспышка заболевания в тесно взаимодействующем коллективе S. pneumoniae, M. pneumoniae, C. pneumoniae
ФАКТОРЫ РИСКА РАЗВИТИЯ ВП Фактор риска Вероятные возбудители Алкоголизм S. pneumoniae, анаэробы, Enterobacteriaceae (K. pneumoniae и др. ) Хр. бронхит, ХОБЛ, курение S. pneumoniae, H. Influenzae, Moraxella catarrhalis, Leionella spp. Декомпенсированный сахарный диабет S. pneumoniae, S. aureus Пребывание в домах престарелых S. pneumoniae, Enterobacteriaceae, H. Influenzae, S. aureus, C. pneumoniae, анаэробы Несанированная полость рта анаэробы Эпидемия гриппа S. pneumoniae, S. aureus, S. pyogenes, H. Influenzae Наличие бронхоэктазов, муковисцидоза Pseudomonas aeruginosa, Pseudomonas cepacia, S. aureus Внутривенные наркоманы S. aureus, анаэробы Локальная бронхиальная обструкция (например, рак лёгкого) анаэробы Контакт с кондиционерами, увлажнителями воздуха, системами охлаждения воды Legionella pneumoniae Вспышка заболевания в тесно взаимодействующем коллективе S. pneumoniae, M. pneumoniae, C. pneumoniae
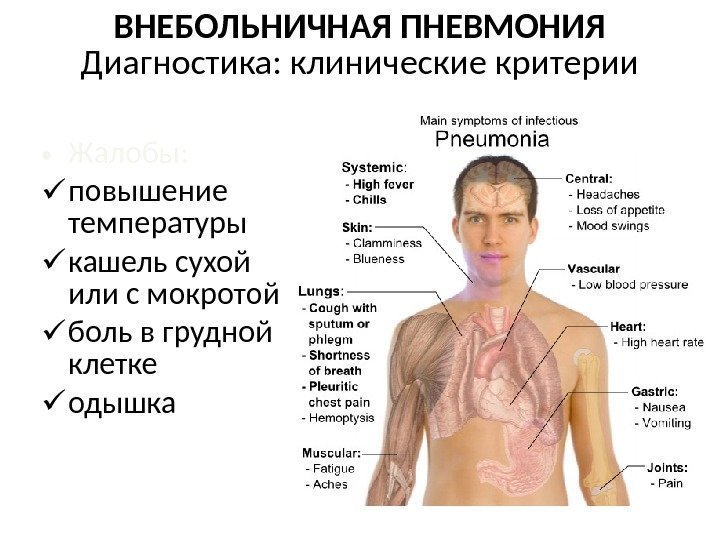 ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ Диагностика: клинические критерии • Жалобы: повышение температуры кашель сухой или с мокротой боль в грудной клетке одышка
ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ Диагностика: клинические критерии • Жалобы: повышение температуры кашель сухой или с мокротой боль в грудной клетке одышка
 Диагноз ВП является определенным при наличии у больного рентгенологически подтвержденной очаговой инфильтрации легочной ткани и, по крайней мере, двух клинических признаков из числа следующих: • острая лихорадка в начале заболевания (температура >38, 0 °С); • кашель с мокротой; • физические признаки (фокус крепитации и/или мелкопузырчатые хрипы, жесткое бронхиальное дыхание, укорочение перкуторного звука); • лейкоцитоз >10 9 /л и/или палочкоядерный сдвиг (>10%)
Диагноз ВП является определенным при наличии у больного рентгенологически подтвержденной очаговой инфильтрации легочной ткани и, по крайней мере, двух клинических признаков из числа следующих: • острая лихорадка в начале заболевания (температура >38, 0 °С); • кашель с мокротой; • физические признаки (фокус крепитации и/или мелкопузырчатые хрипы, жесткое бронхиальное дыхание, укорочение перкуторного звука); • лейкоцитоз >10 9 /л и/или палочкоядерный сдвиг (>10%)
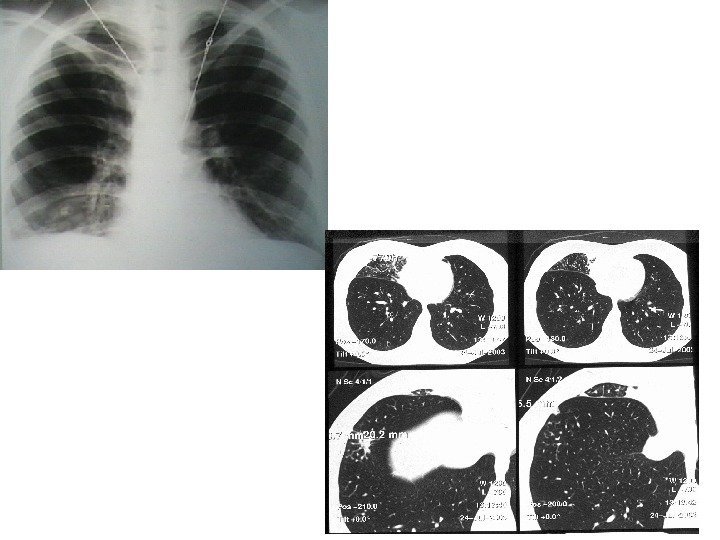
 Осложнения ВП • плевральный выпот • эмпиема плевры • деструкция/абсцедирование легочной ткани; • острый респираторный дистресс-синдром; • острая дыхательная недостаточность; • септический шок; • вторичная бактериемия, сепсис, гематогенные очаги отсева; • перикардит, миокардит; • нефрит и др
Осложнения ВП • плевральный выпот • эмпиема плевры • деструкция/абсцедирование легочной ткани; • острый респираторный дистресс-синдром; • острая дыхательная недостаточность; • септический шок; • вторичная бактериемия, сепсис, гематогенные очаги отсева; • перикардит, миокардит; • нефрит и др
 ОПРЕДЕЛЕНИЕ СТЕПЕНИ ТЯЖЕСТИ ПНЕВМОНИИ 1. Нарушение сознания ( C onfusion) 2. Частота дыхания ≥ 30/мин ( R espiratory rate) 3. Систолическое АД <90 или диастолическое АД 65 лет ( 65 )Прогностическая шкала Британского торакального общества (CRB-65) 0 баллов 1 группа — летальность 1, 2% амбулаторное лечение 1 -2 балла 2 группа — летальность 8, 15% наблюдение и оценка в стационаре 3 -4 балла 3 группа — летальность 31% неотложная госпитализация
ОПРЕДЕЛЕНИЕ СТЕПЕНИ ТЯЖЕСТИ ПНЕВМОНИИ 1. Нарушение сознания ( C onfusion) 2. Частота дыхания ≥ 30/мин ( R espiratory rate) 3. Систолическое АД <90 или диастолическое АД 65 лет ( 65 )Прогностическая шкала Британского торакального общества (CRB-65) 0 баллов 1 группа — летальность 1, 2% амбулаторное лечение 1 -2 балла 2 группа — летальность 8, 15% наблюдение и оценка в стационаре 3 -4 балла 3 группа — летальность 31% неотложная госпитализация
 Госпитализация при подтвержденном диагнозе ВП показана при наличии как минимум одного из нижеследующих признаков.
Госпитализация при подтвержденном диагнозе ВП показана при наличии как минимум одного из нижеследующих признаков.
 Госпитализация Данные физикального обследования : частота дыхания ≥ 30/мин; САД <90 мм рт. ст. ; ДАД ≤ 60 мм рт. ст. ; частота сердечных сокращений ≥ 125/мин; температура <35, 5 °С или ≥ 39, 9 °С; нарушение сознания
Госпитализация Данные физикального обследования : частота дыхания ≥ 30/мин; САД <90 мм рт. ст. ; ДАД ≤ 60 мм рт. ст. ; частота сердечных сокращений ≥ 125/мин; температура <35, 5 °С или ≥ 39, 9 °С; нарушение сознания
 Госпитализация Лабораторные данные: количество лейкоцитов периферической крови 20, 0× 109/л; Sa. O 2 <92% (по данным пульсоксиметрии), Ра. О 2 50 мм рт. ст. при дыхании комнатным воздухом; гематокрит <30% или гемоглобин 176, 7 мкмоль/л или азот мочевины >7, 0 ммоль/л метаболическим ацидозом (р. Н <7, 35), коагулопатия
Госпитализация Лабораторные данные: количество лейкоцитов периферической крови 20, 0× 109/л; Sa. O 2 <92% (по данным пульсоксиметрии), Ра. О 2 50 мм рт. ст. при дыхании комнатным воздухом; гематокрит <30% или гемоглобин 176, 7 мкмоль/л или азот мочевины >7, 0 ммоль/л метаболическим ацидозом (р. Н <7, 35), коагулопатия
 Госпитализация Рентгенологические данные: пневмоническая инфильтрация, локализующаяся более чем в одной доле; наличие полости (полостей) распада; плевральный выпот; быстрое прогрессирование очагово-инфильтративных изменений в легких (увеличение размеров инфильтрации >50% в течение ближайших 2 суток); внелегочные очаги инфекции (менингит, септический артрит и др. ); сепсис или полиорганная недостаточность
Госпитализация Рентгенологические данные: пневмоническая инфильтрация, локализующаяся более чем в одной доле; наличие полости (полостей) распада; плевральный выпот; быстрое прогрессирование очагово-инфильтративных изменений в легких (увеличение размеров инфильтрации >50% в течение ближайших 2 суток); внелегочные очаги инфекции (менингит, септический артрит и др. ); сепсис или полиорганная недостаточность
 Госпитализация 1. Невозможность адекватного ухода и выполнения всех врачебных предписаний в домашних условиях. 2. Вопрос о предпочтительности стационарного лечения ВП может быть рассмотрен в следующих случаях: . возраст старше 60 лет; . наличие сопутствующих заболеваний (хронический бронхит/ХОБЛ, бронхоэктазы, злокачественные новообразования, сахарный диабет, хроническая почечная недостаточность, застойная сердечная недостаточность, хронический алкоголизм, наркомания, выраженный дефицит массы тела, цереброваскулярные заболевания); . неэффективность стартовой антибактериальной терапии; . беременность; . желание пациента и/или членов его семьи
Госпитализация 1. Невозможность адекватного ухода и выполнения всех врачебных предписаний в домашних условиях. 2. Вопрос о предпочтительности стационарного лечения ВП может быть рассмотрен в следующих случаях: . возраст старше 60 лет; . наличие сопутствующих заболеваний (хронический бронхит/ХОБЛ, бронхоэктазы, злокачественные новообразования, сахарный диабет, хроническая почечная недостаточность, застойная сердечная недостаточность, хронический алкоголизм, наркомания, выраженный дефицит массы тела, цереброваскулярные заболевания); . неэффективность стартовой антибактериальной терапии; . беременность; . желание пациента и/или членов его семьи
 Неотложная госпитализация в ОИТ. 1. тахипноэ ≥ 30/мин; 2. систолическое артериальное давление 4 ч; 6. острая почечная недостаточность
Неотложная госпитализация в ОИТ. 1. тахипноэ ≥ 30/мин; 2. систолическое артериальное давление 4 ч; 6. острая почечная недостаточность
 НОЗОКОМИАЛЬНАЯ ПНЕВМОНИЯ Нозокомиальная (госпитальная, внутрибольничная) пневмония развивается через 48 и более часов после госпитализации при отсутствии инкубационного периода на момент поступления больного в стационар. НП, связанная с ИВЛ (НП ивл ), развивается не ранее, чем через 48 часов от момента интубации и начала проведения ИВЛ при отсутствии признаков легочной инфильтрации на момент интубации
НОЗОКОМИАЛЬНАЯ ПНЕВМОНИЯ Нозокомиальная (госпитальная, внутрибольничная) пневмония развивается через 48 и более часов после госпитализации при отсутствии инкубационного периода на момент поступления больного в стационар. НП, связанная с ИВЛ (НП ивл ), развивается не ранее, чем через 48 часов от момента интубации и начала проведения ИВЛ при отсутствии признаков легочной инфильтрации на момент интубации
 НОЗОКОМИАЛЬНАЯ ПНЕВМОНИЯ этиология Основные возбудители • Enterobacteriaceae (25 -35% случаев) • Proteus aerugenosa (25 -35% случаев) • Staphylococcus aureus (15 -35% случаев) • Анаэробы (обычно в сочетании с грамотрицательными бактериями) (10 -30% случаев) • Haemophilus influenzae (10 -20% случаев) • Streptococcus pneumoniae (10 -20% случаев) • В 50% случаев – микст-инфекция
НОЗОКОМИАЛЬНАЯ ПНЕВМОНИЯ этиология Основные возбудители • Enterobacteriaceae (25 -35% случаев) • Proteus aerugenosa (25 -35% случаев) • Staphylococcus aureus (15 -35% случаев) • Анаэробы (обычно в сочетании с грамотрицательными бактериями) (10 -30% случаев) • Haemophilus influenzae (10 -20% случаев) • Streptococcus pneumoniae (10 -20% случаев) • В 50% случаев – микст-инфекция
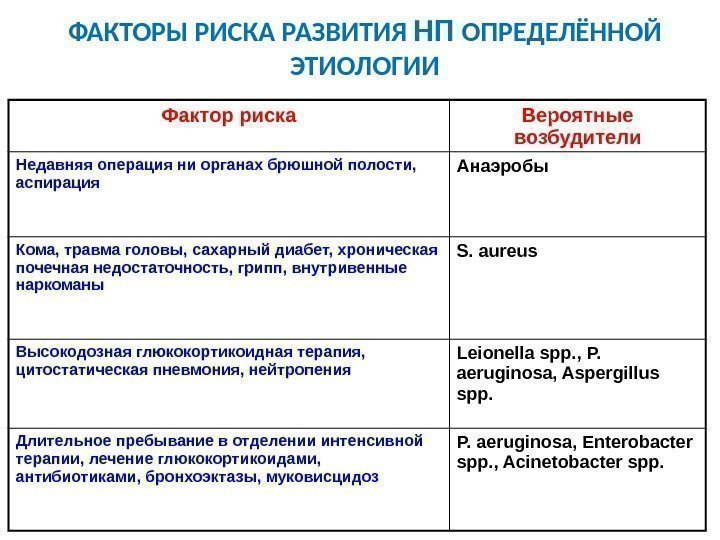 ФАКТОРЫ РИСКА РАЗВИТИЯ НП ОПРЕДЕЛЁННОЙ ЭТИОЛОГИИ Фактор риска Вероятные возбудители Недавняя операция ни органах брюшной полости, аспирация Анаэробы Кома, травма головы, сахарный диабет, хроническая почечная недостаточность, грипп, внутривенные наркоманы S. aureus Высокодозная глюкокортикоидная терапия, цитостатическая пневмония, нейтропения Leionella spp. , P. aeruginosa, Aspergillus spp. Длительное пребывание в отделении интенсивной терапии, лечение глюкокортикоидами, антибиотиками, бронхоэктазы, муковисцидоз P. aeruginosa, Enterobacter spp. , Acinetobacter spp.
ФАКТОРЫ РИСКА РАЗВИТИЯ НП ОПРЕДЕЛЁННОЙ ЭТИОЛОГИИ Фактор риска Вероятные возбудители Недавняя операция ни органах брюшной полости, аспирация Анаэробы Кома, травма головы, сахарный диабет, хроническая почечная недостаточность, грипп, внутривенные наркоманы S. aureus Высокодозная глюкокортикоидная терапия, цитостатическая пневмония, нейтропения Leionella spp. , P. aeruginosa, Aspergillus spp. Длительное пребывание в отделении интенсивной терапии, лечение глюкокортикоидами, антибиотиками, бронхоэктазы, муковисцидоз P. aeruginosa, Enterobacter spp. , Acinetobacter spp.
 ОСНОВНЫЕ ВОЗБУДИТЕЛИ АСПИРАЦИОННОЙ ПНЕВМОНИИ Внебольничная АП • Streptococcus pneumoniae • Haemophilus influenzae • Staphylococcus aureus Больничная АП • Грамотрицательная микрофлора
ОСНОВНЫЕ ВОЗБУДИТЕЛИ АСПИРАЦИОННОЙ ПНЕВМОНИИ Внебольничная АП • Streptococcus pneumoniae • Haemophilus influenzae • Staphylococcus aureus Больничная АП • Грамотрицательная микрофлора
 ФАКТОРЫ, ПРЕДРАСПОЛАГАЮЩИЕ К АСПИРАЦИИ • Угнетение сознания (алкогольное или наркотическое опьянение, эпилептические припадки, ОНМК, ЧМТ, наркоз, передозировка лекарств) • Дисфагия (стриктуры, опухоли или дивертикулы пищевода, пищеводно-трахеальные свищи, недостаточность кардии, ГЭРБ) • Неврологические заболевания (рассеянный склероз, болезнь Паркинсона, миастения, псевдобульбарный паралич) • Механические нарушения защитных барьеров (назогастральный зонд, эндотрахеальная интубация, трахеостомия, ЭГДС) • Повторная рвота • Анестезия глотки
ФАКТОРЫ, ПРЕДРАСПОЛАГАЮЩИЕ К АСПИРАЦИИ • Угнетение сознания (алкогольное или наркотическое опьянение, эпилептические припадки, ОНМК, ЧМТ, наркоз, передозировка лекарств) • Дисфагия (стриктуры, опухоли или дивертикулы пищевода, пищеводно-трахеальные свищи, недостаточность кардии, ГЭРБ) • Неврологические заболевания (рассеянный склероз, болезнь Паркинсона, миастения, псевдобульбарный паралич) • Механические нарушения защитных барьеров (назогастральный зонд, эндотрахеальная интубация, трахеостомия, ЭГДС) • Повторная рвота • Анестезия глотки
 ОСНОВНЫЕ ВОЗБУДИТЕЛИ ПНЕВМОНИИ У БОЛЬНЫХ С ИММУНОДЕФИЦИТОМ У больных со СПИДом • При CD 4+>200/мм³ Streptococcus pneumoniae, Haemophilus influenzae • При CD 4+<200/мм³ Pneumocystus carinii, P. aeruginosa/ Cryptococcus spp. , Aspergillus spp. , Mycobacterium kansasii У наркоманов • S. aureus У реципиентов донорских органов и костного мозга • Cytomegalovirus
ОСНОВНЫЕ ВОЗБУДИТЕЛИ ПНЕВМОНИИ У БОЛЬНЫХ С ИММУНОДЕФИЦИТОМ У больных со СПИДом • При CD 4+>200/мм³ Streptococcus pneumoniae, Haemophilus influenzae • При CD 4+<200/мм³ Pneumocystus carinii, P. aeruginosa/ Cryptococcus spp. , Aspergillus spp. , Mycobacterium kansasii У наркоманов • S. aureus У реципиентов донорских органов и костного мозга • Cytomegalovirus
 Антибактериальная терапия внебольничной пневмонии у амбулаторных пациентов Группа Наиболее частые возбудители Препараты выбора Нетяжелая ВП у пациентов без сопутствующих заболеваний, не принимавших за последние 3 мес. АМП ≥ 2 дней S. Pneumoniae M. pneumoniae C. pneumoniae H. influenzae Амоксициллин внутрь или Макролид внутрь* Нетяжелая ВП у пациентов с сопутствующими заболеваниями и/или принимавшими за последние 3 мес. АМП ≥ 2 дней S. pneumoniae H. influenzae C. pneumoniae S. aureus Enterobacteriaceae Амоксициллин/клавуланат Амоксициллин/сульбактам внутрь ± макролид внутрь или Респираторный фторхинолон (левофлоксацин, моксифлоксацин, гемифлоксацин) внутрь
Антибактериальная терапия внебольничной пневмонии у амбулаторных пациентов Группа Наиболее частые возбудители Препараты выбора Нетяжелая ВП у пациентов без сопутствующих заболеваний, не принимавших за последние 3 мес. АМП ≥ 2 дней S. Pneumoniae M. pneumoniae C. pneumoniae H. influenzae Амоксициллин внутрь или Макролид внутрь* Нетяжелая ВП у пациентов с сопутствующими заболеваниями и/или принимавшими за последние 3 мес. АМП ≥ 2 дней S. pneumoniae H. influenzae C. pneumoniae S. aureus Enterobacteriaceae Амоксициллин/клавуланат Амоксициллин/сульбактам внутрь ± макролид внутрь или Респираторный фторхинолон (левофлоксацин, моксифлоксацин, гемифлоксацин) внутрь
 Антибактериальная терапия внебольничной пневмонии у госпитализированных пациентов Пневмония нетяжелого течения S. pneumoniae H. Influenzae C. Pneumoniae S. aureus Enterobacteriaceae Бензилпенициллин в/в, в/м ± макролид внутрь Ампициллин в/в, в/м ± макролид внутрь Амоксициллин/клавуланат в/в ± макролид внутрь Амоксициллин/сульбактам в/в, в/м ± макролид Цефотаксим в/в, в/м ± макролид внутрь Цефтриаксон в/в, в/м ± макролид внутрь Эртапенем в/в, в/м ± макролид внутрь Респираторный фторхинолон (левофлоксацин, моксифлоксацин) в/в Пневмония тяжелого течения
Антибактериальная терапия внебольничной пневмонии у госпитализированных пациентов Пневмония нетяжелого течения S. pneumoniae H. Influenzae C. Pneumoniae S. aureus Enterobacteriaceae Бензилпенициллин в/в, в/м ± макролид внутрь Ампициллин в/в, в/м ± макролид внутрь Амоксициллин/клавуланат в/в ± макролид внутрь Амоксициллин/сульбактам в/в, в/м ± макролид Цефотаксим в/в, в/м ± макролид внутрь Цефтриаксон в/в, в/м ± макролид внутрь Эртапенем в/в, в/м ± макролид внутрь Респираторный фторхинолон (левофлоксацин, моксифлоксацин) в/в Пневмония тяжелого течения