Внелегочные осложнения пневмонии у детей
Синпневмонический плеврит. Разв-ся параллельно пневмонии. Может быть сухим и экссудативным.
Сухой плеврит возникает при отложении на воспаленном участке плевры фибрина и клеточных элементов в отсутствие достаточного количества жидкости. Характерные симптомы: непродуктивный болезненный кашель, боль в грудной клетке на стороне поражения, усиливающаяся при дыхании, шум трения плевры. При локализации воспалительного процесса в области диафрагмальной плевры боли иррадиируют в брюшную полость. При рентгенологическом и ультразвуковом исследовании выявляется утолщение плевры. Экссудативные плевриты сопровождаются скоплением жидкости в плевральной полости. Экссудат отличается от транссудата по внешнему виду жидкости, содержанию клеточных элементов и белка. Транссудат прозрачен, цитоз не выше 1000 клеток в 1 мкл, концентрация белка ниже 30 г/л. Экссудативные плевриты могут быть серозными, серозно-фибринозными, гнойными, реже геморрагическими. Среди клеточных элементов при экссудативных плевритах, осложняющих пневмонию, преобладают полинуклеары, что отличает их от специфических плевритов при туберкулезе, злокачественных заболеваниях.. При развитии экссудативного плеврита течение пневмонии становится более тяжелым. Выявляется резкое ослабление дыхания на стороне поражения. Может быть смещение средостения в противоположную выпоту сторону. Определяются перкуторные симптомы плеврита: линия Дамуазо, треугольник Раухфуса. Характер плеврального содержимого зависит от возбудителя.. Для диагностики плеврита необходимо рентгенологическое исследование грудной клетки в прямой и латеральной позициях.
Метапневмонический плеврит. Сопровождает обратное развитие пневмонии или синпневмонического плеврита. Чаще развивается при пневмококковой и гемофилюсной этиологии пневмонии. Плеврит носит характер серозно-фибринозного с обильным отложением фибрина на плевре. В его развитии основная роль принадлежит иммунопатологическим процессам: образованию иммунных комплексов при избытке антигенов на фоне распада микробных клеток. Плевра выступает в качестве шокового органа. Развитие метапневмонического плеврита сопровождается новым подъемом температуры (характерна высокая лихорадка), ухудшением состояния больного. Лихорадка длится до 7-10 дней, резистентная к антибактериальной терапии. Типичны гематологические изменения: высокая СОЭ (до 50-60 мм/ч) при небольшом лейкоцитозе. СОЭ снижается медленно, значительно повышенные ее цифры (30-40 мм/ч) могут сохраняться более месяца. Рентгенологически определяется обильный выпот, утолщение плевры. Разрешение процесса длительное. Рассасывание фибрина, отложившегося на париетальной и костальной плевре, может затягиваться до 6-8 недель.
Легочная деструкция. Большинство случаев легочной деструкции при внебольничных пневмониях в настоящее время обусловлены вирулентными штаммами пневмококка и гемофильной палочки. К деструкции склонна очагово-сливная пневмония. Деструктивный процесс в легких может протекать в виде абсцесса или буллы (воздушные полости, пневмоцеле). Абсцессы бывают одиночные, множественные, гигантские. Буллы формируются из хорошо опорожнившихся через бронх тонкостенных абсцессов. Абсцессы делятся на дренирующиеся (опорожняющиеся через близлежащий бронх) и недренирующиеся. С развитием деструктивного процесса течение пневмонии приобретает септический характер. Данные объективного исследования легких зависят от фазы деструкции. Над очагом поражения при недренирующемся абсцессе дыхание ослаблено, перкуторный звук укорочен. При дренирующихся абсцессах выявляются классические признаки полости: амфорическое дыхание, звучные влажные хрипы с металлическим оттенком, тимпанический оттенок легочного звука над полостью, кроме того, выделяется большое количество гнойной мокроты. Диагностика базируется на данных рентгенологического исследования. В фазе формирования абсцесса на рентгенограмме видно интенсивное гомогенное затемнение на фоне легочной инфильтрации.
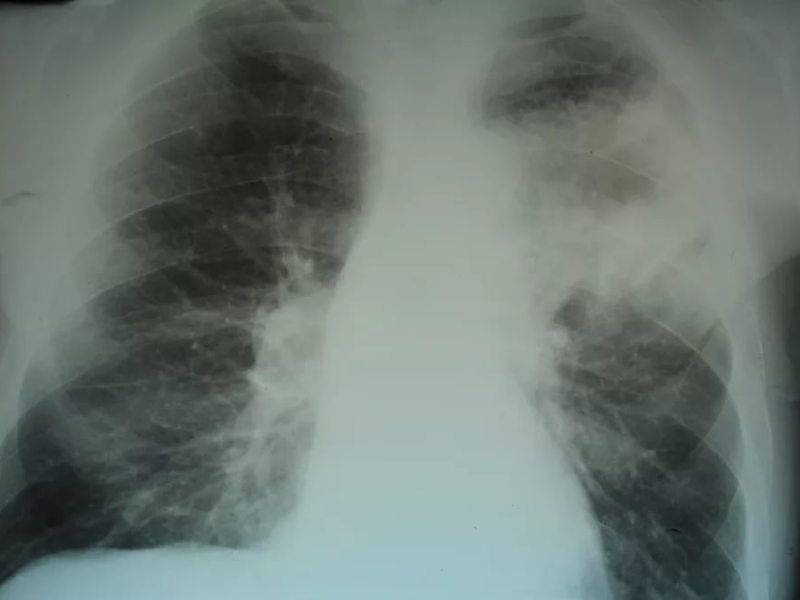
Пневмоторакс. При разрыве булл, расположенных субплеврально, может формироваться внутренний пневмоторакс. Возможен клапанный механизм с напряженным пневмотораксом. Если пневмоторакс развивается внезапно и носит характер клапанного, клинически отмечается резкое ухудшение состояния больного пневмонией. Появляются боли в грудной клетке, быстро нарастает дыхательная недостаточность. Грудная клетка на стороне пневмоторакса увеличивается в размере, отстает в акте дыхания. Дыхание на стороне поражения становится резко ослабленным, перкуторно выявляется тимпанит. Органы средостения смещаются в противоположную сторону. На рентгенограмме выявляется воздух в плевральной полости, смещение средостения в противоположную сторону
Пиопневмоторакс. Формируется при прорыве в полость плевры гнойного очага. В зависимости от объема полости, дренировавшейся в плевру, возраста ребенка, объема гноя и воздуха, попавшего в плевру, выделяют три формы пиопневмоторакса: острая, мягкая, стертая. При острой форме начало бурное, ребенок резко беспокоен, кашель болезненный. Быстро нарастает дыхательная недостаточность, появляются признаки сосудистой недостаточности (падение артериального давления, тахикардия, холодный пот). При осмотре отмечается отставание в акте дыхания пораженной стороны, аускультативно дыхание резко ослаблено либо не прослушивается, перкуторно определяется участок массивного укорочения легочного звука. Выше зоны укорочения может выявляться тимпанит за счет скопления воздуха. В целом клиническая картина напоминает состояние шока (плевро-пульмональный шок). Особенно тяжело протекает клапанный (напряженный) пиопневмоторакс. Мягкая форма пиопневмоторакса наблюдается при прорыве гнойника, расположенного у поверхности легкого. Клиническая картина развивается постепенно. Симптомы шока выражены менее отчетливо. При стертой форме пиопневмоторакса трудно установить момент перфорации. Развивается при прорыве небольшого гнойника в полость, ограниченную спайками. Рентгенологически пиопневмоторакс характеризуется наличием в плевральной полости жидкости с горизонтальным уровнем и воздушной полостью над ней. Пораженное легкое коллабировано.
49. Внелегочные осложнения острых пневмоний у детей.
Инфекционно-токсический шок. — острое прогрессирующее снижение тканевой перфузии с недостаточным снабжением кислородом и нарушением обмена веществ разных органов. Начальное звено инфекционного шока — поражение микроциркуляторного русла. Далее, вследствие активации симпатоадреналовой системы, щитовидной железы и коркового слоя надпочечников происходит централизация кровотока — гипердинамическая противорегуляция. Различают три стадии инфекционно-токсического шока.
-Стадия — гипердинамическая («теплый шок») Характеризуется: снижением артериовенозной разницы в содержании кислорода; увеличением пульсового давления при некотором снижении диастолического давления, брадикардией, метаболическим лактат-ацидозом, одышкой,гипертермией, эмоциональным и двигательным беспокойством
-Переходная стадия («холодная гипотензия») характеризуется: резкой бледностью кожных покровов с мраморностью ее, цианозом слизистых, акроцианозом; пульсом слабого наполнения, снижением артериального давления, нарастающими одышкой и тахикардией; появлением или компенсированного ДВС-синдрома, олигурии; заторможенностью, вялостью больного, снижением температуры периферических отделов тела («оболочки»).
-Стадия полиорганной несостоятельности, характеризуется переходом в необратимый шок: коматозное состояние, резко сниженное давление (или не определяется), пульс — нитевидный, артериальное давление ниже 60% нормы, тахикардия превышает 150% нормы, «шоковое легкое». Различные виды патологического дыхания, декомпенсированный ДВС-синдром с появлением кровоточивости, почечно-печеночная недостаточность, снижение объема циркулирующей крови с отеками тканей.
Токсикоз — тяжелая реакция организма ребенка на инфекцию, чаще смешанную, вирусно-бактериальную. Токсикоз представляет собой сочетание инфекционно-токсического шока и поражения мозга, что обусловлено тропностью вирусов к гипоталамической области, то есть к центрам вегетативной иннервации. Процесс протекает в 3 стадии: I стадия — преимущественно интракапиллярные расстройства (спазм периферических сосудов и нарушения реологии крови); II стадия — преимущественно экстракапиллярные нарушения (повышенная проницаемость сосудистой стенки, интерстициальный отек, рассеянное или диссеминированное внутрисосудистое свертывание крови), III стадия — преимущественно повреждение клеточных мембран, отек и гибель клеток.
Сердечно-сосудистые нарушения. При пневмониях их иногда называют кардиореспираторным синдромом. Они обусловлены: 1) спазмом прекапиллярных сфинктеров артериол малого круга кровообращения и артериоловенулярным шунтированием; высоким сосудистым периферическим сопротивлением в легких; 2) энергетически-динамической недостаточностью сердца на фоне гипоксии, токсикоза и обменных расстройств; 3) изменениями периферического сосудистого сопротивления (повышенное или пониженное); 4) изменениями гемореологии и объема циркулирующей крови и ее компонентов, что во многом зависит от капилляротрофической недостаточности.
У отдельных больных могут доминировать те или иные нарушения, и поэтому М. Б. Коган предложил следующую группировку сердечнососудистых расстройств при острой пневмонии у детей.
А. По характеру поражения миокарда: дистрофия миокарда, миокардит.
Б. По ведущему патогенетическому синдрому:
I. Преимущественно сердечная недостаточность. Нарушение сократительной функции миокарда.
II. Преимущественно сосудистая недостаточность.
III. Сердечнососудистая недостаточность.
В. По степени тяжести сердечнососудистых расстройств: легкая степень, средней тяжести и тяжелая.
Лёгкую (I) степень нарушения сердечнососудистой системы диагностируют, когда выраженных клинических признаков расстройств функции сердечнососудистой системы нет, но их выявляют при специальных инструментальных исследованиях или после дозированных физических нагрузок. Наличие более отчетливых функциональных нарушений в покое (одышка, цианоз, выраженная тахикардия, аритмия, глухость тонов сердца, увеличите печени, уменьшение, выраженные изменения на ЭКГ, ФКГ и др.) свидетельствует о средней тяжести (II степени) нарушений. При выраженных признаках сердечнососудистой недостаточности (стонущее дыхание, резкий акроцианоз, набухание шейных вен, расширение границ сердца, глухость тонов, значительное увеличение печени, обилие влажных хрипов в легких, уменьшение минутного выброса крови, замедление скорости кровотока, понижение артериального давления и др.) диагностируют тяжелую (III) степень нарушения системы кровообращения.
Острая сердечная недостаточность при пневмониях проходит, как правило, по правожелудочковому типу: состояние больного быстро ухудшается, нарастает бледность, цианоз, набухают шейные вены, увеличиваются размеры сердца в поперечнике (больше вправо), появляется тахикардия, ритм галопа, значительное увеличение печени, олигурия, возникают периферические отеки. Снижается артериальное давление.
Источник
Все осложнения пневмонии подразделяют на легочные и внелегочные.
Основные легочные осложнения:
• абсцедирование;
• плеврит (пара- и метапневмонический), значительно реже — эмпиема плевры;
• присоединение астматического компонента.
При тяжелом течении пневмонии (вирусная или массивная сливная бактериальная пневмония) создаются условия для формирования отека легких, развития острой дыхательной недостаточности и дистресс-синдрома.
Внелегочные осложнения:
• инфекционно-токсический шок с явлениями острой сосудистой, острой левожелудочковой и почечной недостаточности, изъязвлениями слизистой оболочки ЖКТ и кровотечением, а также развитием диссеминированного внутрисосудистого свертывания (ДВС) крови на заключительной стадии;
• инфекционно-аллергический миокардит;
• инфекционный эндокардит (ИЭ);
• перикардит;
• менингит или менингоэнцефалит;
• анемия;
• гломерулонефрит;
• гепатит.
Кроме того, при тяжелом течении крупозной пневмонии возможно развитие интоксикационных психозов, а при сливных тотальных пневмониях — острого легочного сердца, ДВС-синдрома и сепсиса.
На первом этапе диагностического поисканеобходимо:
• определить основные жалобы, позволяющие предположить пневмонию;
• оценить тяжесть состояния больного;
• предположить этиологию болезни с учетом варианта начала и течения процесса.
Основные жалобы, предъявляемые больными: кашель, выделение мокроты, боли в грудной клетке, усиливающиеся при дыхании и кашле, одышка, нарушение общего самочувствия и повышение температуры тела.
Кашель может быть сухим (в начальном периоде крупозной пневмонии, в течение всего заболевания при интерстициальной пневмонии) или с выделением мокроты (слизистой, слизисто-гнойной, гнойно-слизистой, кровянистой).
«Ржавая» мокрота характерна для крупозной пневмонии, а кровянистая тягучая — для пневмоний, вызванных клебсиеллой (палочка Фридлендера). Гнойная кровянистая мокрота — один из признаков пневмоний стрептококковой этиологии. С выделением кровянистой мокроты может протекать вирусная пневмония. Упорный, иногда приступообразный кашель с небольшим количеством слизисто-гнойной мокроты отмечают при микоплазменных пневмониях. Кроме того, для них характерно ощущение «саднения» в горле.
Кровохарканье — одна из характерных особенностей пневмоний при микозах легких. Оно также может служить признаком тромбоэмболии легочной артерии; в этом случае кровохарканье в сочетании с болями в боку — признак инфарктной пневмонии.
Боль в боку, усиливающаяся при глубоком дыхании и кашле, характерна для пневмонии с вовлечением в патологический процесс плевры (чаще всего — для крупозной пневмококковой пневмонии). Развитие парапневмонических плевритов регистрируют у половины больных пневмонией, вызванной палочкой Пфейффера, и у 30-80% пациентов с заболеванием стрептококковой этиологии. При локализации пневмонии в нижних отделах легких и вовлечении в процесс диафрагмальной плевры боль может иррадиировать в брюшную полость, напоминая картину острого живота. Если в процесс вовлечен верхний или нижний язычковый сегмент левого легкого, то боли локализуются в области сердца.
У 25% больных жалоба на одышку служит одной из основных. Она наиболее выражена при пневмониях, развившихся на фоне хронических заболеваний органов дыхания (хронический бронхит, бронхоэктатическая болезнь) и сердечной недостаточности. Выраженность одышки нарастает параллельно нарушению общего самочувствия (головная боль, вялость, бред, рвота и др.).
Симптомы выраженной интоксикации наиболее характерны для орнитозной и микоплазменной пневмонии, часто присутствуют при стафилококковых, гриппозных и пневмококковых (крупозных) пневмониях, а также при заболеваниях, вызванных вирусно-бактериальными ассоциациями.
Больного могут беспокоить озноб и повышение температуры тела. Острое начало с ознобом более характерно для бактериальных пневмоний, в первую очередь — для крупозной (пневмококковой) пневмонии. Болезнь, как правило, начинается внезапно с возникновения потрясающего озноба и повышения температуры тела до фебрильной. На общем фоне интоксикации и фебрильной температуры отмечают местные симптомы.
При вирусных пневмониях в начале заболевания пациент не производит впечатления тяжелого больного (кроме больных гриппом), так как клиническая картина еще не сопровождается симптомами пневмонии.
Для установления этиологического диагноза имеет значение правильная оценка симптомов заболевания в самом его начале. Осиплость голоса или невозможность разговаривать характерна для пневмоний, вызванных вирусом парагриппа (у детей даже может развиться ложный круп). Слезотечение, резь в глазах (симптомы конъюнктивита), боль в горле при глотании, обильные выделения из носа (симптомы ринофарингита) без изменения других отделов дыхательных путей регистрируют при пневмониях, вызванных аденовирусом. Если у больных на фоне легких катаральных симптомов в верхних дыхательных путях развиваются бронхит (нередко — с астматическим компонентом) и пневмония, то более вероятно, что их возбудителем служит респираторносинцитиальный вирус. Для такого заболевания характерны невысокая температура тела и выраженные симптомы интоксикации.
При изучении анамнеза следует обращать внимание на сопутствующие заболевания других органов и систем, которые могут влиять на симптомы и течение пневмонии. Так, пациентов с различными опухолевыми заболеваниями, гемобластозами, получающих химиотерапию, иммунодепрессанты и (или) страдающих наркоманией, относят к контингенту, у которого развитие пневмонии происходит на фоне резкого изменения иммунного статуса.
В возникновении пневмоний, протекающих с атипичными симптомами, придают значение эпидемиологическому анамнезу: контакту с птицами (домашними или декоративными) — источниками Chlamydia psittaci, грызунами; путешествиям (например, местом обитания легионелл может быть вода в системах кондиционирования воздуха гостиниц). Обращают внимание на групповые вспышки лихорадочных заболеваний в тесно взаимодействующих коллективах.
Атипичное течение пневмонии характеризуется лихорадкой, головной болью и появлением непродуктивного кашля. Поражению нижних отделов предшествуют симптомы патологических изменений верхних дыхательных путей: боль в горле, потеря голоса и кашель, который периодически носит пароксизмальный характер и нарушает сон.
Для аспирационной пневмонии характерны постепенное начало, повышение температуры тела, кашель с отхождением гнойной мокроты, наиболее частое поражение верхнего сегмента нижней доли (при аспирации в полусидячем положении) или задних отделов верхней доли (при аспирации в положении лежа) правого легкого, затяжное течение с развитием поздних гнойных осложнений в виде абсцесса легкого или эмпиемы плевры.
При подозрении на развитие пневмонии у больного, находящегося в стационаре по поводу другого заболевания, следует помнить о факторах риска развития внутрибольничных (нозокомиальных) пневмоний. К ним относят пребывание больного в палатах интенсивной терапии или реанимационных отделениях, искусственную вентиляцию легких, трахеостомию, бронхоскопические исследования, послеоперационный период, предшествующую массивную антибиотикотерапию и септические состояния. У этой группы больных заболевание протекает крайне тяжело. Часто развиваются такие осложнения, как эмпиема плевры и ателектаз.
Аспирационные пневмонии возникают при тяжелом алкоголизме, эпилепсии, у больных, находящихся в коматозном состоянии, при остром нарушении мозгового кровообращения и других неврологических заболеваниях, а также при нарушении глотания, рвоте и др.
Знание этих вариантов клинического течения пневмонии с учетом удельного веса различных возбудителей при каждом из них позволит с определенной долей вероятности проводить этиологическую диагностику заболевания уже на этом этапе диагностического поиска.
На первом этапе диагностического поискаможно предположить пневмонию, но окончательно поставить диагноз нельзя, так как основной признак заболевания — синдром воспалительных изменений легочной ткани — можно обнаружить на втором этапе, а в ряде случаев — только на третьем этапе диагностического поиска. Наряду с этим у больных пожилого возраста или с тяжелым сопутствующим заболеванием на первый план могут выступать внелегочные симптомы (спутанность сознания, дезориентация), которые должны побудить врача уже на первом этапе диагностического поиска заподозрить развитие пневмонии.
На втором этапе диагностического поисканаиболее значимым для диагноза считают существование синдрома воспалительных изменений легочной ткани, складывающегося из следующих симптомов:
• отставания пораженной стороны грудной клетки при дыхании;
• укорочения перкуторного звука в области проекции поражения на большем или меньшем протяжении;
• усиления голосового дрожания и бронхофонии в той же зоне;
• изменения характера дыхания (жесткое, бронхиальное, ослабленное и др.);
• возникновения патологических дыхательных шумов (влажные звонкие мелкопузырчатые хрипы и крепитация).
Характер дыхания может изменяться по-разному. В начальной стадии крупозной пневмонии оно может быть ослабленным, с удлиненным выдохом; в фазе опеченения наряду с нарастанием тупости перкуторного звука выслушивают бронхиальное дыхание; при разрешении пневмонического очага с уменьшением перкуторной тупости дыхание становится жестким. При очаговых пневмониях такой отчетливой динамики физических данных нет. Наиболее постоянные симптомы очаговой пневмонии — жесткое дыхание и влажные звонкие мелкопузырчатые хрипы. В некоторых случаях (например, при центральных прикорневых пневмониях) физические данные представлены очень скудно, и распознавание заболевания возможно лишь после проведения рентгенологического исследования.
Скудностью физических данных отличаются микоплазменные пневмонии. Тяжелую интоксикацию в сочетании с очень малым числом хрипов (обильная экссудация «забивает» бронхиолы и альвеолы) отмечают при пневмонии, вызванной клебсиеллой пневмонии. При интерстициальных пневмониях любой этиологии перкуторные и аускультативные данные очень скудные.
В ряде случаев (при пневмониях, развившихся на фоне хронических бронхитов, заболеваниях, вызванных палочкой Пфейффера, а также в случае присоединения к пневмонии аллергического/астматического компонента) при аускультации на первый план выступает множество басовых и дискантных сухих хрипов, не характерных для синдрома воспалительной инфильтрации. Наиболее выраженное сенсибилизирующее воздействие оказывают плесневые грибы (крапивница, аллергический ринит, эозинофильный инфильтрат, отек Квинке).
Физикальное обследование помогает обнаружить и другие легочные осложнения пневмонии: плеврит (шум трения плевры или перкуторная тупость без дыхательных шумов) и абсцесс легкого (тупость и резкое ослабление дыхания в первой фазе, притупленный тимпанит, амфорическое дыхание и влажные среднепузырчатые хрипы во второй фазе).
Можно определить содружественное вовлечение в патологический процесс органов и систем или осложнения, обусловленные поражением других органов. При тяжелом течении пневмонии часто отмечают снижение АД (признак сосудистой и сердечной недостаточности).
Установить этиологический диагноз могут помочь и другие симптомы:
• обнаружение мелкопятнистой (как при краснухе) сыпи в сочетании с лимфаденопатией характерно для аденовирусной инфекции;
• локальное увеличение лимфатических узлов (особенно подмышечных и надключичных) позволяет заподозрить опухоль легкого и перифокальную пневмонию;
• грибковые пневмонии сочетаются с поражением слизистых оболочек, кожи и ногтей;
• гепатолиенальный синдром и небольшая желтуха характерны для орнитозных и Ку-риккетсиозных пневмоний;
• для типичных крупозных (пневмококковых) пневмониях отмечают характерный вид больного (бледное лицо с лихорадочным румянцем на стороне поражения, герпетические высыпания, раздувание крыльев носа при дыхании).
На третьем этапе диагностического поисканаиболее важным считают обнаружение признаков, подтверждающих или отвергающих существование пневмонии; уточняющих характер и специфичность возбудителя; указывающих на остроту воспалительного процесса; выясняющих состояние иммунологической реактивности организма; уточняющих степень вовлечения в процесс других органов и систем и развитие осложнений.
Наиболее важный метод, позволяющий уточнить существование пневмонии и степень вовлечения в процесс легочной ткани, — рентгенологическое исследование органов грудной клетки. Крупнокадровая флюорография и рентгенография в двух проекциях, проводимая в динамике, помогают (с учетом клинической картины) диагностировать пневмонию.
Иногда по характеру рентгенологических изменений можно с определенной долей вероятности судить о возбудителе, вызвавшем заболевание. Четкой сегментарностью поражения легких с вовлечением в процесс нескольких сегментов (в 60% случаев — двустороннее поражение) отличаются стафилококковые пневмонии. Их характерный рентгенологический признак — образование на 5-7-й день с момента начала болезни множественных полостей в легких типа пневмоцеле, а в дальнейшем — некротических полостей, содержащих жидкость.
В отличие от истинных абсцессов, конфигурация и количество полостей быстро меняются.
Долевое поражение чаще всего служит признаком крупозной пневмококковой пневмонии. Гомогенное затемнение всей доли или большей ее части, обычно не соответствующее сегментарному делению легкого, также регистрируют при пневмонии, вызванной клебсиеллой. Чаще обнаруживают поражение верхней доли преимущественно правого легкого.
Рентгенологическое исследование позволяет обнаружить выпот в плевральной полости, иногда не определяемый с помощью физических методов. Часто он образуется при стрептококковых пневмониях, а также при заболевании, вызванном палочкой Пфейффера, локализующемся в нижней доле, а у двух третей пациентов захватывающем более одной доли.
Очаговая пневмония нередко отличается несовпадением клинических и рентгенологических данных.
Данные рентгенологического обследования особенно важны при обнаружении заболевания со слабовыраженными аускультативными изменениями, что характерно для интерстициальных и прикорневых пневмоний. В таких случаях для уточнения диагноза рекомендовано проведение компьютерной томографии (КТ). Ее также проводят для диагностики пневмоний, протекающих с выраженными клиническими признаками, но без четких рентгенологических изменений. КТ легких в этой ситуации позволяет обнаружить инфильтрацию легочной ткани.
При необходимости проведения дифференциальной диагностики пневмонии с туберкулезом и раком легкого проводят бронхоскопию.
Бронхография позволяет обнаружить полости распада в легочной ткани, а также бронхоэктазы, вокруг которых при обострении возникают инфильтративные изменения (так называемая перифокальная пневмония).
Исследование мокроты помогает уточнить этиологию заболевания. Большое число эозинофилов свидетельствует об аллергических процессах, присутствие атипичных клеток — о раке легкого и перифокальной пневмонии. Микобактерии туберкулеза обнаруживают при туберкулезе; эластические волокна служат свидетельством распада легочной ткани (рак, туберкулез, абсцесс). При микозных пневмониях наряду с обнаружением грибов отмечают отсутствие гноеродной микрофлоры вследствие угнетающего действия продуктов жизнедеятельности первых.
По данным бактериоскопии (микроскопия мазков мокроты, окрашенных по Граму) можно определить грамотрицательные или грамположительные микроорганизмы, обитающие в бронхах, уже в первые сутки пребывания больного в стационаре (важно учитывать при выборе антибиотиков).
Бактериологическое исследование мокроты (бронхиальных смывов) до назначения антибактериальных препаратов помогает обнаружить возбудителя и определить его чувствительность к антибиотикам. Особенно важно исследование бронхиального смыва в диагностике пневмонии пневмоцистной этиологии.
В диагностике вирусных и вирусно-бактериальных пневмоний имеют значение вирусологические и серологические исследования.
В последние годы особое значение придают определению антигенов в моче. Обнаружение антигена Streptococcus pneumoniae и Legionella pneumophila прово-
дят с помощью уреазного теста. Он бывает положительным, даже если пациент накануне получал антибиотики. При обследовании больных, не поддающихся общепринятому лечению, в случае атипичного течения заболевания или развития тяжелых осложнений обязательно применяют все сложные иммунологические, вирусологические и серологические методы.
Об остроте воспалительного процесса можно судить по выраженности острофазовых показателей крови и динамике их изменений (лейкоцитоз со сдвигом лейкоцитарной формулы, увеличение СОЭ, повышенное содержание α2-глобулинов, фибриногена, СРБ, сиаловых кислот). Для бактериальных пневмоний более характерен нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево. СОЭ увеличена, при этом степень ее повышения определяется распространенностью и тяжестью процесса. Вирусные пневмонии отличает лейкопения. При орнитозных пневмониях отмечают значительное повышение СОЭ. Для парагриппозных и аденовирусных пневмоний, как правило, характерна тенденция к лейкопении, но СОЭ в этих случаях не изменена.
При тяжелом течении пневмонии проводят повторные посевы мокроты, результаты которых могут помочь в определении этиологии заболевания.
Лабораторные и инструментальные методы исследований имеют дополнительное значение в уточнении степени вовлечения в процесс других органов и систем и развития осложнений:
• ЭКГ позволяет оценить состояние миокарда;
• эхокардиография (ЭхоКГ) при осложнении ИЭ помогает обнаружить выпот в перикарде или бактериальные колонии на клапанах сердца;
• показатели функции внешнего дыхания позволяют оценить состояние бронхиальной проходимости.
Источник