Внутрибольничная пневмония у детей клинические рекомендации
Внутрибольничная пневмония – воспаление легких, развивающееся у пациентов в условиях стационара. Патология проявляется спустя 48-72 часа после госпитализации больных, у которых ранее не обнаруживалось признаков пневмонии.
Характерные симптомы – повышение температуры тела, кашель, учащенное дыхание, увеличение количества лейкоцитов в крови. Патология протекает в атипичной форме со стертой клинической картиной.
Внутрибольничное (нозокоминальное, госпитальное) воспаление легких относится к госпитальным инфекциям. Оно поражает до 1 % пациентов стационаров, при этом в реанимационных отделениях заболеваемость достигает 5-10%.
Для заболевания характерна высокая летальность, которая колеблется от 10 до 80% (в среднем 30%) в зависимости от общего состояния больного и типа возбудителя.
Болезнь поражает преимущественно лежачих пациентов, особенно находящихся на искусственной вентиляции легких. Течение заболевания тяжелое, что связано с чрезвычайной устойчивостью штаммов возбудителей госпитальных инфекций к антисептическим средствам и антибиотикам.
Причины пневмонии
Пневмонию вызывают типы бактерий:
- кишечная палочка;
- синегнойная палочка;
- золотистый стафилококк;
- палочка Фридлендера (клебсиелла);
- протей;
- микоплазмы;
- легионеллы;
- серрации.
Большинство инфекционных агентов относится к условно-патогенным микроорганизмам, которые в условиях больницы приобретают устойчивость к антимикробным препаратам.
Грамотрицательная флора вызывает воспаление легочных тканей в 60% случаев, грамположительная (золотистый стафилококк) – в 13%. На долю анаэробных бактерий приходится 20% заболеваемости, а легионеллы поражают до 4% пациентов.
Внутрибольничные пневмонии вирусной этиологии встречаются относительно редко. Инфекционными агентами выступают вирусы гриппа (тип А и В), респираторно-синцитиальный вирус человека, цитомегаловирус.
Патогенные микроорганизмы могут попадать в легкие при вдыхании содержимого желудка или носоглотки, а также гематогенным путем из отдаленных инфекционных очагов.
Развитию заболевания способствуют факторы:
- гипокинезия;
- пожилой возраст;
- пребывание в условиях стационара;
- бесконтрольный прием антибиотиков в анамнезе;
- иммуносупрессия;
- оперативные вмешательства;
- травмы, кровопотери;
- застойные явления в малом круге кровообращения;
- хронические болезни респираторного тракта;
- вредные привычки, неблагоприятная экологическая обстановка;
- введение в дыхательные пути медицинских инструментов (интубационной трубки, бронхоскопа);
- неврологические патологии с нарушением кашлевых и глотательных рефлексов;
- коматозное состояние.
В особую группу риска попадают люди, находящиеся на искусственной вентиляции легких. Чем дольше больной находится на аппаратном дыхании, тем выше вероятность развития легочного воспаления.
Высокая степень заболеваемости у обездвиженных больных в послеоперационном периоде связана с недостаточной вентиляцией легких и нарушением дренажа бронхиального дерева.
Патогенез
Различают экзогенное (извне) и эндогенное (внутреннее) инфицирование. Экзогенное связано с попаданием патогенных микробов из внешней среды – вдыхание грязного воздуха, заражение от других пациентов или медицинских работников, инфицирование через медицинские инструменты.
Эндогенный путь подразумевает гематогенное (через кровь) перемещение возбудителей в легочную ткань из отдаленных очагов инфекции, которая уже присутствует в организме.
На месте проникновения возбудителя в легкое возникает локальный воспалительный процесс, которой распространяется по органу. Развитие иммунно-воспалительной реакции приводит к нарушениям микроциркуляции, что в свою очередь провоцирует появление ателектатических участков.
Такие изменения ведут к дыхательной недостаточности. Если процесс не купировать, может развиваться полиорганная недостаточность, которая заканчиваются летальным исходом.
Осложнения пневмонии
Внутрибольничная пневмония, возбудитель которой устойчив к антибактериальным препаратам может быть осложнена:
- гангреной легкого;
- абсцессами в легочных тканях;
- плевритом;
- плевральной эмпиемой (скоплением гноя в плевральной полости);
- воспалением сердечных оболочек (перикарда, эндокарда);
- менингитом;
- легочным отеком;
- сепсисом.
Вследствие фиброза после выздоровления на легких часто остаются рубцы.
Классификация
В зависимости от сроков возникновения госпитальное воспаление легких бывает ранним и поздним. К раннему типу заболевания относятся случаи эндогенного инфицирования (на момент госпитализации инфекция присутствовала в организме человека).
Болезнь вызвана условно-патогенной микрофлорой верхних дыхательных путей, которая чувствительна к антибиотикам, что делает прогнозы патологии более благоприятными.
Поздняя внутрибольничная пневмония проявляется спустя пять или более дней лечения в условиях стационара. Она возникает под воздействием больничных штаммов грамотрицательных бактерий, которые выработали резистентность (устойчивость) к большинству антибиотиков. Прогноз заболевания при поздних формах заболевания осторожный.
Классификация по этиологическим факторам включает 3 формы:
- Вентилятор-ассоциативная. Возникает при искусственной вентиляции легких.
- Послеоперационная. Наблюдается на фоне застойных явлений и нарушения вентиляции легких.
- Аспирационная. Развивается при попадании содержимого носоглотки, ротовой полости или желудка в респираторный тракт.
Формы нозокоминального воспаления легких могут иметь смешанный характер, что усугубляет тяжесть течения, и ухудшает прогноз заболевания.
Симптомы заболевания
Особенности внутрибольничной пневмонии связаны с размытостью картины, вследствие основного заболевания, тяжести состояния, последствий хирургической операции.
Пациенты жалуются на кашель, одышку, болезненные ощущения в грудной клетке, признаки общей интоксикации (слабость, головную боль, озноб и т.д.).
Если больной без сознания, на развитие легочного воспаления указывают:
- повышение температуры тела (лихорадка);
- изменение количества мокроты, ее вязкости, цвета, запаха;
- тахикардия;
- тахипноэ;
- цианоз кожных покровов и слизистых оболочек.
Диагностика
При постановке диагноза учитываются данные анамнеза, клинического обследования, а также результаты инструментальных и лабораторных исследований.
На развитие госпитального воспаления легких указывает:
- срок поступления больного (не менее 48 часов пребывания в стационаре);
- повышение температуры тела выше 38 градусов Цельсия;
- усиленное отделение мокроты;
- кашель;
- учащение дыхания и сердцебиения;
- влажные хрипы;
- крепитация (хрустящий звук) на вдохе.
На рентгеновских снимках обнаруживаются признаки инфильтрации легочной ткани. Клинический анализ крови выявляет лейкоцитоз, а биохимический – артериальную гипоксемию.
При внутрибольничной пневмонии клинические рекомендации включают проведение бактериальных исследований. Идентификацию возбудителя и определение его чувствительности к антибиотикам осуществляют с помощью посева мокроты или смывов из бронхов на питательные среды.
Полученные колонии используют для антибиотикограммы. С целью быстрого определения типа инфекционного агента целесообразно использовать микроскопию, иммуноферментный анализ или проводить исследование методом полимеразной цепной реакции.
Лечение внутрибольничной пневмонии
Основная сложность терапии связана с высокой устойчивостью больничных штаммов микроорганизмов к противомикробным средствам. На начальных этапах лечения применяют антибиотики широко спектра действия. После идентификации возбудителя и проведения антибиотикограммы препарат меняют на наиболее действенный по отношению к конкретному инфекционному агенту.
Кишечная палочка и клебсиелла чувствительны к цефалоспоринам третьего и четвертого поколения, фторхинолонам, пенициллинам. Для лечения синегнойных инфекций целесообразно использовать комбинацию цефалоспоринов и аминогликозидов. Против грамположительных используют цефазолин, амоксициллин, клавулановую кислоту. Если заболевание вызвано микроскопическими грибами применяют противогрибковые средства – вориконазол, эхинокандиды (каспофунгин).
На начальных этапах антибиотикотерапии препараты вводят внутривенно. Если пациент положительно реагирует на лечение, допускаются внутримышечные инъекции или прием медикаментов перорально. Введение антибиотиков продолжают от двух до трех недель, контролируя динамику болезни.
Параллельно с антибиотикотерапией проводят санацию бронхиального дерева с использованием нейтральных растворов, удаление слизи из трахеи аспиратором, введение лечебных аэрозолей в дыхательные пути (ингаляции).
Лечение внутрибольничных пневмоний подразумевает применение инфузионной терапии, направленной на снижение интоксикации и восстановление электролитного баланса организма. В качестве симптоматического лечения назначают жаропонижающие средства, нестероидные противовоспалительные препараты, бронхолитики и муколитики.
Рекомендуются дыхательные упражнения, активные движения (или периодическая смена положения), лечебная физкультура и т.д. Интенсивность двигательного режима определяется общим состоянием пациента.
Прогноз патологии
Исход патологии зависит от своевременности диагностики и лечения, чувствительности возбудителя к антимикробным средствам, общего состояния пациента. При благоприятном течении больные полностью выздоравливают. К последствиям тяжелой формы заболевания относится инвалидизация и даже летальный исход.
Профилактика
Профилактические мероприятия включают строгое соблюдение санитарно-гигиенических норм и плановую замену средств дезинфекции, особенно в помещениях реанимационных отделений и отделений интенсивной терапии.

Автор:
Глушко Раиса
Терапевт, пульмонолог, иммунолог
Источник

Редактор
Анна Сандалова
Пульмонолог, врач высшей категории
Выполнение подходящих клинических рекомендаций для лечения пневмонии является важнейшим вопросом в сфере педиатрии, поскольку пневмония составляет более трех четвертей легочных болезней у детей 1-7 лет.
В статье рассмотрим клинические рекомендации при выявлении, диагностике и лечению пневмонии у детей разных возрастных групп. В заключении приведем список ссылок на объемные документы от авторитетных институтов здравоохранения.
Что провоцирует воспаление легких?
Легкие человека выполняют, помимо дыхательной, ряд других важных функций: помогают стабилизировать температуру тела, количество водного компонента в крови, наравне с кожей выполняют функцию фильтра, способствуют выводу продуктов распада из организма.
Любое повреждение, даже если оно не имеет отношения к дыхательной системе человека, закономерно отражается на легких через общее снижение иммунитета в результате травмы, отравления, стресса. Выполнять функцию фильтра и снабжать кислородом кровь получается уже не столь эффективно – и болезнетворные агенты из окружающей среды попадают в легкие, и у ребенка развивается воспаление легких.
Большинство случаев инфекционных воспалений легочной ткани провоцируются бактериальными патогенами, а у несовершеннолетних до 6-7 лет – вирусами и пневмококками, которые отличаются значительной устойчивостью и заразностью. Существуют и другие причины.
Заболевание может возникнуть и после пребывания малыша в помещениях с искусственной вентиляцией, или если в помещении находится кондиционер – скапливающиеся в шлангах и уголках кондиционера безвредные, в большинстве, для взрослых микроскопические грибы и легионелла могут стать причиной пневмонии у маленького гражданина.
Тяжесть перенесенного заболевания и его последствий зависят от нескольких немаловажных факторов, таких как:
- Обширность и площадь пораженной легочной ткани.
- Возраст. У детей возрастом от полугода до 3 лет наблюдается наиболее тяжелое течение заболевания вследствие анатомических особенностей дыхательной системы, которые исчезают, как только малыш подрастет.
- Условия, в которых ребенок приобрел заболевание. Внебольничная пневмония согласно педиатрической статистике легче протекает и быстрее исчезает. Внутрибольничная пневмония протекает тяжелее вследствие возможности заражения устойчивыми к антибиотикам штаммами бактерий.
- Иммунитет.
Стандарты лечения в педиатрии
Рассмотрим поочередно внебольничную и внутрибольничную пневмонию.
Внебольничная
Внебольничная пневмония развивается в течение 2-3 суток и сопровождается лихорадкой, одышкой и кашлем, как правило, с выделением мокроты. Наличие изменений в легких хорошо просматривается на рентгенограмме. Имеет бактериальную природу, хотя и не исключает присутствия вирусных частиц, понизивших иммунитет и спровоцировавших пневмонию.

Педиатр, врач высшей категории
Задать вопрос
Обратите внимание! Для первичного определения возможности развития бактериальной инфекции достаточно оценить поведение ребенка и его внешний вид, так как показания термометра не позволяют оценить степень интоксикации организма.
Следует обратить также особое внимание на признаки, помогающие внешне определить бактериальную инфекцию:
- Резкое нарушение обычного поведения;
- Снижение уровня активного времяпровождения;
- Крики в ответ на мягкие прикосновения;
- Сонливость;
- Отказ от пищи и воды;
- Избегание света;

В амбулаторных условиях детям протоколы лечения Минздрава постулируют назначение амоксициллина и макролида.
Согласно клиническим рекомендациям, амоксициллин эффективно борется с большинством патогенных бактериальных агентов, вызывающих пневмонию.
Стандартами лечения пневмонии у детей допустимо сочетания амоксициллина в сочетании с азитромицином и кларитромицином, которые обладают не только широким спектром действия, а и влияют на внутриклеточно расположенные микроорганизмы.
Общая длительность терапии не должна составлять менее 15 дней (антибиотикотерапии, как правило, 7-14 дней), преждевременный отказ от приема препаратов чреват частыми рецидивами из-за приобретения болезнетворными микроорганизмами устойчивости к тем или иным препаратам.
Внутрибольничная
Внутрибольничное воспаление легочной ткани имеет такой же инкубационный период, как и внебольничное воспаление, однако характеризуется тем, что на момент попадания ребенка в стационар в организме отсутствовал возбудитель, следовательно, он был получен именно в стационаре.
Ребенок, находящийся в стационаре после операции имеет приблизительно 23%-ую вероятность приобрести воспаление легочной ткани. Этому способствует и низкий иммунитет ребенка, являющийся следствием стресса и недостатка веса.
Признаками внутрибольничной пневмонии у детей являются:
- Лихорадка;
- Увеличение количества мокроты и трахеального аспирата, а также изменение их цвета, вязкости;
- Усиление кашля или одышки;
- Гипертермия;
- Увеличение частоты сердечных сокращений;
- Дыхательная и сосудистая недостаточность;
Особенности при внутрибольничной пневмонии
Для подтверждения диагноза пульмонологи-педиатры руководствуются рекомендуемыми стандартами лечения критериями, такими как: лихорадка, гнойная бронхиальная секреция, кашель, хрип.
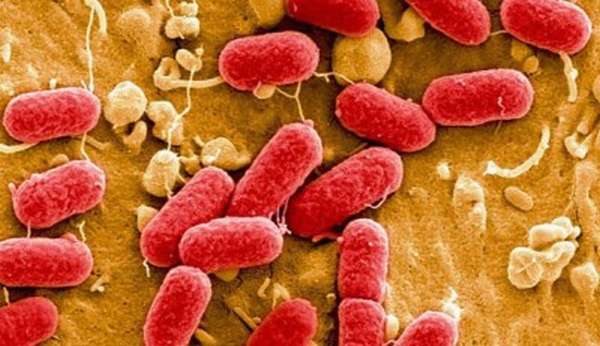
 Факт внутрибольничного воспаления легочной ткани подтверждается рентгенограммой и посевом мокроты или аспирата из бронхов на бактерии, в которых с вероятностью в 70% обнаруживается синегнойная палочка, амеба, кишечная палочка (на картинке справа).
Факт внутрибольничного воспаления легочной ткани подтверждается рентгенограммой и посевом мокроты или аспирата из бронхов на бактерии, в которых с вероятностью в 70% обнаруживается синегнойная палочка, амеба, кишечная палочка (на картинке справа).
С вероятностью 30% – устойчивый штамм золотистого стафилококка.
Полимеразной цепной реакцией на вирусную пневмонию в пробах мокроты и инфильтрата могут быть обнаружены вирусы гриппа, цитомегаловируса.
Протокол лечения внутрибольничного воспаления легких постулирует применение цефалоспоринов новейшего поколения, эффективно уничтожающих синегнойную палочку (цефтазидим, цефепим). Также возможно сочетание цефалоспоринов с ингибитор-устойчивыми пенициллинами, фторхинолонами. Оксациллин, клавулановая кислота борются с золотистым стафилококком, вориконазол – с грибками.
На начальных этапах педиатрия рекомендует антибиотики вводить внутривенно. При положительной динамике и исчезновении симптомов возможен внутримышечный ввод препарата. На заключительном этапе разрешен пероральный прием лекарств. Рекомендуемый курс антибиотиков должен составлять не менее 21 суток.
Рекомендуем также изучить статью о лечении пневмонии у детей.
Полезное видео
Предлагаем вам посмотреть по нашей теме длинную лекцию Белорецкого Б.З., кандидата медицинских наук и доцента кафедры анестезиологии и реаниматологии:
Клинические рекомендации и протоколы лечения (скачать)
Ниже приведен список важных ссылок на клинические рекомендации (протоколы лечения) детской пневмонии от различных учреждений. Среди них: федеральные структуры, Всемирная Организация Здравоохранения и другие институты, к рекомендациям которых стоит прислушаться. Кликните, чтобы скачать:
Источник
Выполнение подходящих клинических рекомендаций для лечения пневмонии является важнейшим вопросом в сфере педиатрии, поскольку пневмония составляет более трех четвертей легочных болезней у детей 1-7 лет.
В статье рассмотрим клинические рекомендации при выявлении, диагностике и лечению пневмонии у детей разных возрастных групп. В заключении приведем список ссылок на объемные документы от авторитетных институтов здравоохранения.
Что провоцирует воспаление легких?
Легкие человека выполняют, помимо дыхательной, ряд других важных функций: помогают стабилизировать температуру тела, количество водного компонента в крови, наравне с кожей выполняют функцию фильтра, способствуют выводу продуктов распада из организма.
Любое повреждение, даже если оно не имеет отношения к дыхательной системе человека, закономерно отражается на легких через общее снижение иммунитета в результате травмы, отравления, стресса. Выполнять функцию фильтра и снабжать кислородом кровь получается уже не столь эффективно – и болезнетворные агенты из окружающей среды попадают в легкие, и у ребенка развивается воспаление легких.
Большинство случаев инфекционных воспалений легочной ткани провоцируются бактериальными патогенами, а у несовершеннолетних до 6-7 лет – вирусами и пневмококками, которые отличаются значительной устойчивостью и заразностью. Существуют и другие причины.
Обратите внимание! Заболевание может возникнуть и после пребывания малыша в помещениях с искусственной вентиляцией, или если в помещении находится кондиционер скапливающиеся в шлангах и уголках кондиционера безвредные, в большинстве, для взрослых микроскопические грибы и легионелла могут стать причиной пневмонии у маленького гражданина.
Тяжесть перенесенного заболевания и его последствий зависят от нескольких немаловажных факторов, таких как: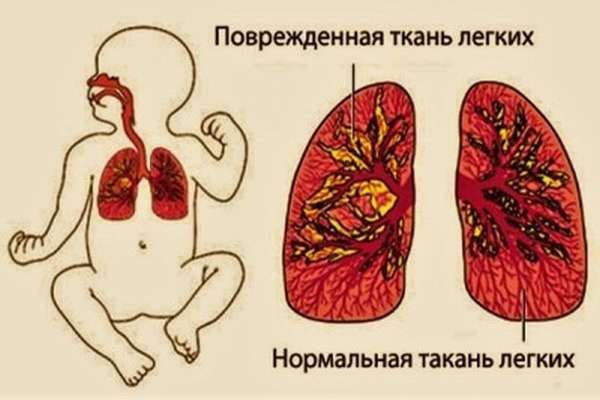
- Обширность и площадь пораженной легочной ткани.
- Возраст. У детей возрастом от полугода до 3 лет наблюдается наиболее тяжелое течение заболевания вследствие анатомических особенностей дыхательной системы, которые исчезают, как только малыш подрастет.
- Условия, в которых ребенок приобрел заболевание. Внебольничная пневмония согласно педиатрической статистике легче протекает и быстрее исчезает. Внутрибольничная пневмония протекает тяжелее вследствие возможности заражения устойчивыми к антибиотикам штаммами бактерий.
- Иммунитет.
Стандарты лечения в педиатрии
Рассмотрим поочередно внебольничную и внутрибольничную пневмонию.
Внебольничная
Внебольничная пневмония развивается в течение 2-3 суток и сопровождается лихорадкой, одышкой и кашлем, как правило, с выделением мокроты. Наличие изменений в легких хорошо просматривается на рентгенограмме. Имеет бактериальную природу, хотя и не исключает присутствия вирусных частиц, понизивших иммунитет и спровоцировавших пневмонию.
Обратите внимание! Для первичного определения возможности развития бактериальной инфекции достаточно оценить поведение ребенка и его внешний вид, так как показания термометра не позволяют оценить степень интоксикации организма.
Следует обратить также особое внимание на признаки, помогающие внешне определить бактериальную инфекцию:
- Резкое нарушение обычного поведения,
- Снижение уровня активного времяпровождения,
- Крики в ответ на мягкие прикосновения,
- Сонливость,
- Отказ от пищи и воды,
- Избегание света,

В амбулаторных условиях детям протоколы лечения Минздрава постулируют назначение амоксициллина и макролида.
Согласно клиническим рекомендациям, амоксициллин эффективно борется с большинством патогенных бактериальных агентов, вызывающих пневмонию.
Стандартами лечения пневмонии у детей допустимо сочетания амоксициллина в сочетании с азитромицином и кларитромицином, которые обладают не только широким спектром действия, а и влияют на внутриклеточно расположенные микроорганизмы.
Общая длительность терапии не должна составлять менее 15 дней (антибиотикотерапии, как правило, 7-14 дней), преждевременный отказ от приема препаратов чреват частыми рецидивами из-за приобретения болезнетворными микроорганизмами устойчивости к тем или иным препаратам.
Внутрибольничная
Внутрибольничное воспаление легочной ткани имеет такой же инкубационный период, как и внебольничное воспаление, однако характеризуется тем, что на момент попадания ребенка в стационар в организме отсутствовал возбудитель, следовательно, он был получен именно в стационаре.
Будьте внимательны! Ребенок, находящийся в стационаре после операции имеет приблизительно 23%-ую вероятность приобрести воспаление легочной ткани. Этому способствует и низкий иммунитет ребенка, являющийся следствием стресса и недостатка веса.
Признаками внутрибольничной пневмонии у детей являются:
- Лихорадка,
- Увеличение количества мокроты и трахеального аспирата, а также изменение их цвета, вязкости,
- Усиление кашля или одышки,
- Гипертермия,
- Увеличение частоты сердечных сокращений,
- Дыхательная и сосудистая недостаточность,
Особенности при внутрибольничной пневмонии
Для подтверждения диагноза пульмонологи-педиатры руководствуются рекомендуемыми стандартами лечения критериями, такими как: лихорадка, гнойная бронхиальная секреция, кашель, хрип.
 Факт внутрибольничного воспаления легочной ткани подтверждается рентгенограммой и посевом мокроты или аспирата из бронхов на бактерии, в которых с вероятностью в 70% обнаруживается синегнойная палочка, амеба, кишечная палочка (на картинке справа).
Факт внутрибольничного воспаления легочной ткани подтверждается рентгенограммой и посевом мокроты или аспирата из бронхов на бактерии, в которых с вероятностью в 70% обнаруживается синегнойная палочка, амеба, кишечная палочка (на картинке справа).
С вероятностью 30% – устойчивый штамм золотистого стафилококка.
Полимеразной цепной реакцией на вирусную пневмонию в пробах мокроты и инфильтрата могут быть обнаружены вирусы гриппа, цитомегаловируса.
Протокол лечения внутрибольничного воспаления легких постулирует применение цефалоспоринов новейшего поколения, эффективно уничтожающих синегнойную палочку (цефтазидим, цефепим). Также возможно сочетание цефалоспоринов с ингибитор-устойчивыми пенициллинами, фторхинолонами. Оксациллин, клавулановая кислота борются с золотистым стафилококком, вориконазол – с грибками.
На начальных этапах педиатрия рекомендует антибиотики вводить внутривенно. При положительной динамике и исчезновении симптомов возможен внутримышечный ввод препарата. На заключительном этапе разрешен пероральный прием лекарств. Рекомендуемый курс антибиотиков должен составлять не менее 21 суток.
Рекомендуем также изучить статью о лечении пневмонии у детей.
Полезное видео
Предлагаем вам посмотреть по нашей теме длинную лекцию Белорецкого Б.З., кандидата медицинских наук и доцента кафедры анестезиологии и реаниматологии:
Список ссылок на протоколы лечения
Ниже приведен список важных ссылок на клинические рекомендации (протоколы лечения) детской пневмонии от различных учреждений. Среди них: федеральные структуры, Всемирная Организация Здравоохранения и другие институты, к рекомендациям которых стоит прислушаться.
- Клинические рекомендации федерации педиатров СНГ по лечению пневмонии у детей
- Список федеральных клинических рекомендаций Министерства Здравоохранения РФ
- Методические указания по лечению воспаления легочной ткани у детей до 7 лет
- Стандарты лечения пневмонии у детей
- Протоколы и статьи о пневмонии
- Клинические рекомендации оказания медпомощи детям с пневмококковой инфекцией
Загрузка…
Источник

