Возбудители атипичной пневмонии у детей

Среди всех заболеваний лёгочной ткани, пневмонии занимают особое место. Это связано с широкой распространённостью недуга, особенно у детей. Малыши более склонны к инфекционным заболеваниям из-за незрелости иммунитета, а особенности дыхательной системы ребят предрасполагают к развитию бактериальных осложнений, пневмоний.
Не всегда болезнь протекает «по плану», без особенностей. Встречаются случаи воспаления лёгких со стёртыми клиническими симптомами, когда заподозрить и вылечить недуг совсем не просто. Причиной необычных проявлений являются редкие возбудители инфекции – некоторые бактерии, вирусы, простейшие и грибы, а болезнь носит название «атипичная пневмония».
О болезни
Своё название заболевание получило в 30-х годах прошлого столетия, когда врачи впервые заподозрили иную природу инфекции. В отличие от частых возбудителей воспаления лёгких – стафилококка, пневмококка, причиной появления необычных симптомов была признана микоплазменная инфекция. Позднее список редких возбудителей пополнился хламидией, легионеллой, коксиеллой, респираторными вирусами и другими микроорганизмами.
Хотя причины атипичной пневмонии разнообразные, а каждый из возбудителей имеет свои особенности, у всех этих микроорганизмов есть общая черта. Все из них обладают устойчивостью к привычным антибиотикам для лечения респираторных инфекций – пенициллинам и β-лактамам. Поэтому обнаружение нетипичной микрофлоры играет важную роль в выборе рациональной терапии.
Болезнь передаётся воздушно-капельным путём от больного человека. Так же возможно инфицирование ребёнка через предметы обихода. После попадания инфекционного агента в организм, проходит от 2 до 10 дней, затем проявляются первые клинические признаки болезни. В среднем инкубационный период составляет от 3 до 5 дней.
Чтобы вовремя обнаружить заболевания нужно знать характерные признаки недуга. Но возбудителей инфекции множество, а симптомы атипичной пневмонии у детей могут отличаться в зависимости от этиологии болезни. Поэтому важно вовремя заметить признаки, указывающие на необычность возбудителя, понимать правила диагностики и алгоритм лечения атипичной инфекции. Среди всех нетипичных воспалений лёгких самыми распространёнными являются микоплазменная и хламидийная пневмонии.
Микоплазменная пневмония
Наиболее частая причина развития нетипичного воспаления лёгких – инфицирование Mycoplasma pneumoniae. Этот микроорганизм передаётся воздушно-капельным путём и чаще выявляется у детей до 5 лет. Распространённость инфекции достаточно высокая и занимает около 20% среди всех случаев пневмоний. Возможна передача возбудителя от больного ребёнка к здоровому в детских дошкольных учреждениях, школах. Обнаруживается болезнь обычно в зимний и осенний период.
Микоплазмы являются внутриклеточными паразитами, они не имеют своей собственной клеточной стенки, но способны самостоятельно синтезировать белок. Эти микроорганизмы считаются промежуточным звеном между вирусами и бактериями.
Особенности клиники микоплазменной пневмонии
Данный вид болезни характеризуется схожестью первых симптомов заболевания с проявлениями гриппа, ОРВИ. Малыш жалуется на боль и першение в горле, недомогание, обнаруживаются признаки ларингита, фарингита, синусита.
Затем микроорганизм проникает в нижние дыхательные пути и начинает там активно размножаться. Начиная с 3-го дня от начала заболевания появляются признаки поражения бронхов, плевры, лёгких:
- выраженная лихорадка до 39 – 40°С;
- боль в области грудины, которая усиливается при вдохе;
- приступообразный кашель с небольшим количеством мокроты.
Пневмония, вызванная микоплазмой, отличается нередким двухсторонним поражением лёгких, скудным выделением мокроты. Часто кроме респираторных проявлений наблюдаются внелёгочные симптомы: боль в животе, мышцах и суставах, кожная сыпь. Высыпания в виде пятен, папул, небольших волдырей можно обнаружить у 10 – 15% детей.
Пневмония обычно имеет затяжное течение – сухой непродуктивный кашель мучает малыша в течение нескольких недель и может переходить в хронические формы заболевания.
Заподозрить этот вид возбудителя можно по характеру мокроты. При появлении надрывного кашля может появляться белесоватое пенистое отделяемое с прожилками крови, что указывает на микоплазменное поражение лёгких. Однако этот признак может отсутствовать у детей младшего возраста.
Диагностика микоплазменной пневмонии
Выявить атипичную пневмонию бывает непросто, для этого потребуется комплексное обследование ребёнка:
- Сбор жалоб, анамнеза заболевания.
Чтобы заподозрить микоплазменную природу воспаления лёгких необходимо учитывать данные анамнеза заболевания, уточнить контакт с источником инфекции. Врача может насторожить длительный кашель с трудноотделяемой мокротой, характер которого не меняется. Нередко у детей обнаруживается стойкий субфебрилитет ( небольшое, но продолжительное повышение температуры тела), насморк.
- Физикальное обследование.
Признаки поражения лёгких при атипичной пневмонии трудно определить без рентгенологического обследования. Начиная с 3 – 5 суток от начала заболевания, врач может услышать ослабление дыхание и редкие влажные хрипы. При перкуссии (простукивании грудной клетки) лёгких, изменения выражены слабо и практически не определяются.
Данное заболевание лёгких отличается несоответствием данных, полученных при клиническом обследовании, рентгенологической картине заболевания. Нередко атипичную природу воспаления обнаруживают после неудачного лечения пенициллинами или цефалоспоринами.
- Лабораторные и инструментальные исследования.
Клиническое значение имеют общий анализ крови, рентгенография органов грудной клетки. При исследовании крови при пневмонии можно обнаружить признаки воспаления, которые выражены умеренно.
Более точно указывают на микоплазменную природу заболевания изменения на рентгенограмме. Доктор обнаруживает инфильтрацию лёгочной ткани в виде «размытых теней», появляются изменения со стороны бронхиального и сосудистого рисунка. Обнаруживаются петлевые и сетчатые элементы на рентгеновском снимке.
Рентгенологическое исследование, проведённое в 2 проекциях, является главным методом, позволяющим заподозрить микоплазменную природу пневмонии.
- Выявление возбудителя.
Чтобы точно определить возбудителя придётся сделать посев мокроты на питательную среду, использовать серологические методы. Но выделение культуры микоплазмы совершить достаточно сложно, микроорганизмы медленно растут и только на специальных средах. Приходится назначать лечение эмпирически, не дожидаясь 7 – 14 дней для получения результатов.
Из серологических методов наиболее широко используется выявление антител к возбудителю методом ИФА. С помощью данного способа можно установить характер течения и стадию заболевания. Выделить ДНК инфекционного агента можно с помощью ПЦР, но этот метод не является показательным в определении активности инфекции.
Лечение микоплазменной атипичной пневмонии у детей
Не зависимо от возбудителя терапия воспаления лёгких включает в себя общие принципы:
- постельный режим;
- тёплое, обильное питьё;
- дезинтоксикационная терапия;
- антибиотибактериальные препараты;
- отхаркивающие средства;
- симптоматическое лечение;
- физиопроцедуры.
Самым важным фактором рационального лечения пневмонии у детей является правильный подбор антибактериальных препаратов. Хорошим эффектом обладают лекарственные средства из группы макролидов, фторхинолонов, тетрациклинов.
Терапию микоплазменной пневмонии проводят «Азитромицином», который признан наиболее действенным в отношении данного микроорганизма. Иногда назначаются другие препараты: «Эритромицин», «Спирамицин», «Доксициклин», курсом не менее 7 – 10 дней, но их эффективность уступает «Азитромицину».
Хламидийная атипичная пневмония
Причиной развития воспаления лёгких может стать неподвижный внутриклеточный микроорганизм – Chlamydophila. В процессе жизнедеятельность инфекционный агент полностью разрушает клетку, в которой он паразитирует. Наиболее уязвимы для инфекции эпителиальные клетки мочеполовых органов и конъюнктивы глаза.
Особенностью данного микроорганизма является способность образовывать L-формы, «впадать в спячу» при неблагоприятных условиях. В таком виде хламидия может длительно существовать, не вызывая конфликтов с иммунитетом человека. При снижении защитных сил организма инфекционный агент пробуждается и активно размножается, вызывая признаки болезни.
К предрасполагающим фактором для развития хламидийной пневмонии относятся: низкая устойчивость организма крохи к инфекциям, ослабленный иммунитет. Встречаются случаи длительного носительства возбудителя без проявлений болезни.
Если инфекционный агент попал в организм человека, развивается заболевание – хламидиоз. Скопление микроорганизма в дыхательных путях приводит к развитию в них инфекционного процесса.
По статистики атипичная пневмония, вызванная хламидиями, не такая уж редкая и встречается в 10% случаев всех воспалений лёгких.
Где можно заразиться хламидиями?
- при непосредственном контакте с больным человеком, т.к. микроорганизм может распространяться воздушно-капельным путём;
- через инфицированные хламидией вещи;
- прогуливаясь в местах скопления птиц; нередко пернатые переносят этот микроорганизм;
- новорождённые инфицируются хламидиями от больной матери через околоплодные воды и при прохождении по родовым путям.
Как проявляется болезнь?
Инфекция, вызванная хламидиям, имеет нетяжёлое, но затяжное течение. Через несколько дней после контакта с источником инфекции возникают первые проявления – заложенность носа, насморк. Температура может оставаться субфебрильной, не подниматься выше 38°С.
Через 1 – 4 недели от появления первых симптомов, инфекционные проявления прогрессируют. Появляется сухой приступообразный кашель, который возникает одновременно с лихорадкой, болью в грудной клетке, миалгией (мышечной болью). Температура повышается до 38 – 39°С, малыш жалуется на слабость, головную боль. Нередко инфекция сопровождается воспалением шейных лимфоузлов.
Кашель и недомогания могут мучать ребёнка в течение нескольких месяцев. При этом длительное носительство хламидийной инфекции повышает риск развития обструктивного бронхита и бронхиальной астмы.
Диагностика хламидийной пневмонии
Методы определения этой формы воспаления лёгких схожи с диагностикой микоплазменной пневмонии:
- Сбор анамнеза заболевания и жалоб.
Чтобы заподозрить хламидийную природу инфекции стоит уделять внимание особенностям клинических проявлений, контакту с инфекционным больным.
- Врачебный осмотр.
При физикальном обследовании врач замечает притупление лёгочного звука при простукивании грудной клетки. Аускультативные данные могут отличаться, в зависимости от течения и стадии болезни: дыхание может быть ослабленным или жёстким, а хрипы крепитирующие, влажные.
- Лабораторная диагностика.
В клиническом анализе крови отмечаются небольшие признаки воспаления, нормальное количество лейкоцитов и умеренное повышение СОЭ.
- Рентгенологическое исследование.
Важным моментом в диагностике хламидийной пневмонии считается проведение рентгенографии. На снимке врач выявляет мелкие и крупные очаги воспаления, которые обычно обнаруживаются с двух сторон. Это даёт возможность заподозрить атипичную природу заболевания и назначить специфическое обследование.
- Выявление возбудителя.
Как и при микоплазменной пневмонии, выявить хламидий культуральным методом достаточно трудоёмко. Рост микроорганизма на питательной среде требует немалого времени, поэтому врачи отдают предпочтение серотипированию. Чаще всего используют реакции микроиммунофлюоресценции – ИФА, МИФ. Благодаря ПЦР можно быстро и безошибочно выявить возбудителя, но для определения стадии болезни этот метод не подходит.
Лечение хламидийной пневмонии
При лечении инфекции руководствуются общими принципами терапии воспаления лёгких. Кроме этого огромное значение имеет правильный подбор антибиотикотерапии. Наиболее активны в отношении хламидий макролиды, а самым действенным представителем данной группы считается кларитромицин.
Иногда при лечении хламидиоза назначаются фторхинолоны и тетрациклины, но эти препараты уступают в своей активности макролидам и имеют множество побочных эффектов.
Как отличить микоплазменную пневмонию от хламидийной?
Микоплазмы и хламидии – самые частые возбудители атипичных пневмоний у детей. Их объединяет схожесть клинических проявлений, отсутствие реакции на популярные антибиотики, общие принципы диагностики. Но некоторые отличия в проявлениях инфекций всё же есть:
- при поражении лёгких микоплазмой кашель сухой, приступообразный, мучительный;
- насморк более характерен для инфекций, причиной возникновения которой стала хламидия;
- поражения ротоглотки, горла, осиплость голоса свойственны для микоплазменной инфекции;
- из внелёгочных симптомов хламидийной инфекции чаще встречаются мышечные и суставные боли, а при заражении микоплазмой – сыпь на теле и нарушения пищеварения.
Таким образом, клинические симптомы болезни могут подсказать врачу возможного возбудителя, но поставить точный диагноз возможно лишь после полного обследования ребёнка.
Прогноз и профилактика атипичной пневмонии
Если заболевание вовремя диагностировано и назначено грамотное лечение, то серьёзных осложнений недуга не развивается. Нередко атипичная инфекция может протекать длительно, вызывая аллергизацию и нарушая работу дыхательной, нервной, иммунной системы. Поэтому важно вовремя выявить необычные проявления болезни и определить рациональное лечение.
Профилактика атипичной пневмонии направлена на:
- предотвращение контакта с источниками инфекции;
- избегание мест массового скопления людей;
- заботу об иммунитете ребёнка;
- обучение малыша правилам личной гигиены.
В настоящее время вакцины против атипичной пневмонии не разработаны. Поэтому в профилактике инфекции стоит придерживаться общих принципов предотвращения инфекционных заболеваний у детей.
Заключение
Атипичная пневмония у детей – серьёзное и коварное инфекционное заболевание. Особенностью этого вида инфекции является необычность клинических проявлений воспаления лёгких. Нередко симптомы заболевания стёртые и заподозрить недуг бывает сложно.
Причиной этого состояния могут быть различные микроорганизм, вирусы, бактерии, грибы. Но всех их объединяет невосприимчивость к обычным антибиотикам. При атипичных инфекциях очень важно правильно подобрать действенные средства, без которых недуг трудно излечить. Поэтому всем родителям нужно знать признаки атипичных инфекций и обращаться к врачу при обнаружении подозрительных симптомов.
Источник
Атипичными считаются пневмонии, которые вызываются нетипичными для воспаления легких возбудителями – хламидиями, легионеллами, микоплазмами. Атипичными они называются потому, что протекают с нетипичными для пневмонии симптомами.
Опасность таких воспалений легких заключается в том, что они могут быть своевременно не диагностированы. Согласно данным медицинской статистики, на долю атипичных пневмоний приходится около 20% внебольничных пневмоний.
- Микоплазменная атипичная пневмония
- Хламидийная атипичная пневмония
- Легионеллезная атипичная пневмония
- Особенности клиники микоплазменной пневмонии
- Клиническое течение хламидийной пневмонии у детей
- Особенности клиники легионеллезной пневмонии
Причины и патогенез атипичных пневмоний у детей
Чаще всего возбудителями таких пневмоний у детей являются микоплазмы (до 40% атипичных пневмоний у детей до 7 лет и до 25% , в возрасте 7-15 лет). Второе место среди причин возникновения атипичных воспалений легких занимают хламидии, а третье – легионеллы.
Микоплазмы, хламидии и легионеллы являются внутриклеточными микроорганизмами, развитие и размножение которых происходит внутри клеток хозяина. Именно этим и объясняется отличие симптоматики атипичных пневмоний от типичных.
При обсеменении слизистых оболочек дыхательных путей внутриклеточными микроорганизмами происходит их проникновение в эпителиальные клетки и иммунные клетки альвеол (альвеолярные макрофаги). Таким образом, микроорганизмы подавляют местный бронхопульмональный иммунитет.
Факторами риска, которые способствуют возникновению атипичных пневмоний у детей, являются:
- частые острые респираторные инфекции,
- хронические респираторные заболевания,
-
 обструктивные болезни дыхательной системы,
обструктивные болезни дыхательной системы, - переохлаждение или перегревание,
- родовые травмы,
- иммунодефициты,
- дефицит витаминов,
- недостаточный или избыточный вес ребенка,
- наличие хронических патологий других органов в организме.
Патогенез атипичных воспалений легких зависит от возбудителя, так как каждый из них имеет особенный цикл развития.
Микоплазменная атипичная пневмония
Микоплазмы являются микроорганизмами, не имеющими собственной клеточной стенки. Их стенка состоит только из цитоплазматической мембраны, которая не может синтезировать пептиды. Именно эта особенность микоплазм объясняет их устойчивость к антибиотикам пенициллинового ряда, которые избирательно способны блокировать синтез пептидогликанов к клеточных стенках микроорганизмов.
Микоплазменная инфекция имеет воздушно-капельный механизм передачи, а попадает она в организм ребенка бронхогенным путем от больного или носителя.
В организованных коллективах, по данным некоторых авторов, носителями микоплазм являются до 10% детей.
Хламидийная атипичная пневмония
Цикл развития хламидийной пневмонии имеет три последовательных стадии:
-
 Элементарных телец, которые являются патогенной формой хламидий и способны проникать непосредственно внутрь клетки хозяина,
Элементарных телец, которые являются патогенной формой хламидий и способны проникать непосредственно внутрь клетки хозяина, - Ретикулярных телец, которые являются неинфекционной формой, однако способны к размножению внутри клетки хозяина,
- Промежуточных форм, которые играют только транспортную роль для элементарных телец хламидий.
При попадании на слизистую оболочку хламидии провоцируют эндоцитоз и захватываются клеткой-мишенью хозяина (чаще всего эпителиальной) в виде элементарных телец. Внутри клеток они в несколько раз увеличиваются в размерах и превращаются в ретикулярные тельца. Там они размножаются делением, в конце которого происходит разрушение клетки хозяина и выход микроколоний хламидий из клеток в виде промежуточных форм, которые оседают на следующих клетках организма хозяина.
Цикл повторяется каждые 24-48 часов. Таким образом, происходит размножение хламидий в организме.
Передаются хламидии пневмонии воздушно-капельным или контактным путем от больного человека. В научной литературе имеются сведения о том, что хламидия пневмонии может вызывать также хронические заболевания органов дыхания (хронические бронхиты, фарингиты, синуситы).
Легионеллезная атипичная пневмония
Легионеллы попадают в легкие ребенка из влажной окружающей среды (водных объектов, систем кондиционирования, ванных комнат). При попадании легионелл в легкие они быстро вызывают ответную реакцию макрофагов альвеол, которые поглощают их.
После фагоцитоза макрофаги выделяют специальные вещества – цитокины, которые способствуют развитию местной и общей воспалительной реакции организма. Находясь внутри клеток, легионеллы блокируют их фагосомальные ферменты. Внутри макрофагов происходит размножение легионелл, после чего макрофаг погибает, а микробы выходят наружу, вовлекая в инфекционный процесс все новые макрофаги.
Симптомы и особенности течения атипичных пневмоний
Вид возбудителя влияет на клинику, с которой будет протекать атипичная пневмония у детей. Симптомы при этом зависят от возраста ребенка и обширности патологического процесса в легких.
Особенностью лабораторной диагностики этих воспалений легких является то, что внутриклеточные микроорганизмы плохо культивируются на питательных средах, поэтому метод бактериологического посева в качестве диагностического при атипичных пневмониях оказывается неинформативным.
Особенности клиники микоплазменной пневмонии
Для этого вида воспаления легких характерна сезонность. Больше ним болеют дети 4-5 лет. Микоплазменная пневмония обычно протекает нетяжело, но длительно. Если антибактериальное лечение начато не в самом начале заболевания, происходит присоединение вторичной микрофлоры (чаще всего пневмококка).
Проявления микоплазменной пневмонии можно разделить на респираторные и внелегочные:
- воспаление сегмента или доли легкого,
- образование гнойных полостей в легких,
- плевриты,
-
 изменения крови (анемия, тромбоцитопения),
изменения крови (анемия, тромбоцитопения), - пищеварительной системы (гастроэнтероколит, гепатит, панкреатит),
- сердечно-сосудистой системы (миокардит, перикардит),
- кожные (эритема, сыпи),
- неврологические (невриты черепных нервов, менингит, энцефалит),
- опорно-двигательного аппарата (артралгии, миалгии),
- генерализация инфекции (септикопиемия, сепсис).
Инкубационный период микоплазменного воспаления легких составляет до 3 недель. Развивается эта инфекция обычно на фоне воспаления верхних дыхательных путей. Основными симптомами микоплазменной пневмонии являются:
- признаки острой респираторной инфекции: дискомфорт и ощущение комка в горле, слезотечение, риниты, фарингиты, трахеиты, головные боли и головокружения, мышечные боли, общая слабость, субфебрильная температура (до 38°С),
- покраснение слизистой оболочки рото- и носоглотки,
- кашель (сухой, позже , влажный с отхождением мокроты),
- к концу первой недели болезни наблюдаются: лихорадка до 39-40°С, усиление кашля, боль в грудной клетке, которая усиливается при дыхании, появление внелегочных симптомов.
 Объективное обследование определяет:
Объективное обследование определяет:
- перкуторно – притупление перкуторного звука (редкий симптом),
- аускультативно – ослабление дыхания, мелкопузырчатые хрипы и крепитацию.
Подтверждение диагноза проводят с помощью лабораторных и рентгенологических методов диагностики. В общем анализе крови обнаруживаются признаки острого воспаления, которые не являются специфичными при микоплазменной инфекции: лейкоцитоз, сдвиг лейкоформулы влево, повышение СОЭ.
Рентгенологические признаки микоплазменной пневмонии проявляются в виде усиления легочного рисунка (за счет интерстиция).
При постановке диагноза микоплазменной пневмонии важными диагностическими показателями являются:
- Постепенное начало.
-
 Мало объективных признаков.
Мало объективных признаков. - Выраженность внелегочных проявлений.
- Дополнительные методы исследования: серологические методы (нарастание титра антител к микоплазме в течение 15 суток), выявление антигенов микроорганизмов в мокроте методами РИФ и ИФА (реакции иммунофлуоресценции и иммуноферментного анализа) или с помощью ПЦР (полимеразной цепной реакции).
Клиническое течение хламидийной пневмонии у детей
Хламидийная атипичная пневмония у детей возникает чаще в возрасте до шести месяцев жизни или у подростков. Как правило, этот вид пневмонии протекает нетяжело. Только у 10-15% детей наблюдается тяжелое течение с деструктивными изменениями в легких, выраженным интоксикационным синдромом, увеличением размеров печени и селезенки.
Клиническая картина начинается обычно с сухого упорного кашля, позже выделяется мокрота.
 Основными клиническими симптомами хламидийной пневмонии у детей являются:
Основными клиническими симптомами хламидийной пневмонии у детей являются:
- повышение температуры тела до 38°С (редко , выше),
- интоксикационный синдром (головные боли, боли в мышцах, общая слабость),
- часто развивается фарингит,
- при аускультации выслушиваются рассеянные хрипы над легкими.
Для постановки диагноза назначаются дополнительные методы обследования:
- Общий анализ крови (уменьшение количества лейкоцитов при ускоренном СОЭ).
- Серологические анализы (нарастание титра антител к хламидиям спустя 10-12 дней).
- Бактериологический посев мокроты.
- Выявление антигенов хламидии в мокроте.
- Рентгенографию (интерстициальные изменения в интерстиции, инфильтрация легочной ткани, усиление рисунка в легких, очаговые изменения, увеличение лимфоузлов средостения).
Особенности клиники легионеллезной пневмонии
Инкубационный период в среднем составляет 7 дней. Начало заболевания неспецифично: болезнь начинается с головных, мышечных и суставных болей, общей слабости, что часто трактуется как вирусная инфекция.
 На вторые-третьи сутки повышается температура тела до 39-40°С, что сопровождается сильным ознобом. Еще через 2-3 дня появляется сухой кашель, который быстро переходит во влажный. Мокрота при этом слизистая, часто – слизисто-гнойная, может наблюдаться примесь крови.
На вторые-третьи сутки повышается температура тела до 39-40°С, что сопровождается сильным ознобом. Еще через 2-3 дня появляется сухой кашель, который быстро переходит во влажный. Мокрота при этом слизистая, часто – слизисто-гнойная, может наблюдаться примесь крови.
Поражение легких при легионеллезной пневмонии часто долевое, что обусловливает выраженную одышку, часто наблюдается вовлечение плевры. При перкуссии определяется притуплением звука, а при аускультации , хрипами, крепитацией и шумом трения плевры.
При легионеллезной пневмонии часто страдают и другие органы детей:
- пищеварительная система (тошнота, рвота),
- печень (увеличение размеров, повышение билирубина крови, разрушение паренхимы печени с поступлением ферментов печени в кровь),
- почки (выделение эритроцитов и белков с кровью),
- центральная нервная система (головные боли, нарушения сознания и чувствительности, галлюцинации).
Чтобы выявить легионеллезную этиологию пневмонии, назначаются дополнительные методы исследования:
- Общий анализ крови (выраженный лейкоцитоз со сдвигом лейкоформулы влево, лимфопения, тромбоцитопения, увеличение СОЭ).
-
 Рентгенография легких (определение теней, инфильтрации в легких, реже , плевральных выпотов).
Рентгенография легких (определение теней, инфильтрации в легких, реже , плевральных выпотов). - Биохимический анализ крови (снижение уровня натрия, фосфора и альбуминов, увеличение содержания ферментов и пигментов печени – аминотрансферазы, щелочной фосфатазы, билирубина).
- Серологические тесты: определение легионеллезных антигенов в мокроте, определение антигенов легионелл в моче, нарастание титра антител к легионеллам в парных сыворотках.
- Бактериологический посев мокроты (выделение легионелл). Информативность метода отмечается только в 30-50% случаев.
Таким образом, чтобы установить наличие у ребенка атипичной пневмонии, в большинстве случаев требуется проведение дополнительных методов исследования (рентгенографии легких, серологических исследований).
Кроме перечисленных, для назначения адекватной терапии необходимо исследование газового и кислотно-основного состава крови, ультразвуковое исследование внутренних органов, компьютерная томография или другие методы исследования (на усмотрение лечащего врача).
Осложнения, лечение и профилактика атипичных пневмоний
Ранняя диагностика и назначение адекватного лечения атипичных пневмоний предотвращают развитие осложнений. К осложнениям атипичных пневмоний относятся:
- плевриты,
-
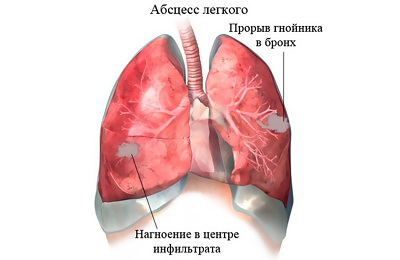 абсцессы легких,
абсцессы легких, - эмпиема плевры,
- отек легких,
- инфекционно-токсический шок,
- генерализация инфекционного процесса,
- септикопиемия,
- сепсис.
Возникновение осложнений значительно усугубляет течение заболевания и прогноз для выздоровления и жизни ребенка.
Дети с признаками атипичной пневмонии должны быть госпитализированы в стационар. Лечение атипичных пневмоний у детей, вызванных микоплазмами, хламидиями или легионеллами, должно быть своевременным и комплексным. Основным направлением терапии таких пневмоний является рациональная антибиотикотерапия.
 Особенностью таких пневмоний является то, что эти возбудители очень сложно культивировать на средах, и, соответственно, выявить их антибиотикочувствительность.
Особенностью таких пневмоний является то, что эти возбудители очень сложно культивировать на средах, и, соответственно, выявить их антибиотикочувствительность.
Антибактериальная терапия атипичных пневмоний предусматривает назначение препаратов группы макролидов (Азитромицина, Кларитромицина, Рокситромицина, Спирамицина, Мидекамицина). При неэффективности этих антибиотиков их заменяют Ко-Тримоксазолом, Доксициклином, Вибрамицином. Неэффективной антибактериальную терапию признают через 2-3 суток, если у ребенка не наблюдается уменьшения симптоматики.
Параллельно с антибиотикотерапией ребенку назначаются:
- кислородотерапия (при наличии признаков дыхательной недостаточности),
- препараты для восстановления дренажной функции бронхов (бронхолитики, муколитики, отхаркивающие),
- нормализация объема циркулирующей крови (дезинтоксикационная и инфузионная терапия),
- симптоматическое лечение (жаропонижающие, болеутоляющие, противокашлевые),
- препараты для лечения легочных и внелегочных осложнений,
- витаминные и иммуномодулирующие средства,
- немедикаментозные методы лечения (физиотерапия, массаж, дыхательная и лечебная гимнастика).
Этот комплекс лечения может быть уменьшен или расширен в зависимости от обширности патологического процесса, возраста ребенка, наличия осложнений.
Чтобы не допустить развития атипичных пневмоний у детей, необходимо своевременно проводить комплекс профилактических мероприятий:
- создание комфортных социально-гигиеничных условий для ребенка, начиная с момента его рождения,
- предупреждение дефицита веса у детей,
- лечение генитальных и экстрагенитальных инфекционных патологий у беременных женщин,
-
 правильное ведение родов у женщин с высоким риском инфицирования ребенка в родах,
правильное ведение родов у женщин с высоким риском инфицирования ребенка в родах, - своевременное лечение острых респираторных заболеваний у детей,
- проведение немедикаментозной профилактики сезонных респираторных заболеваний,
- вакцинопрофилактику,
- рациональную антибиотикотерапию инфекционных заболеваний у детей,
- изоляцию детей раннего возраста от взрослых при инфекционных заболеваниях.
Прогноз при атипичных пневмониях у детей зависит от многих факторов (возраста и зрелости ребенка, вида возбудителя, обширности инфекционного поражения, тяжести патологии, исходного состояния, наличия осложнений).
Согласно данным медицинской статистики, летальность от атипично протекающих пневмоний у детей составляет около 10%.
Внимательность родителей к состоянию здоровья ребенка, своевременное их обращение к врачу, отказ от самолечения и строгое выполнение профилактических и лечебных рекомендаций врачей уменьшает вероятность возникновения у ребенка атипичных пневмоний и снижает риск развития осложнений.
Загрузка…
Источник