Возбудители пневмонии у грудных детей
Пневмония у детей — острый инфекционно-воспалительный процесс различной этиологии. Механизмы развития заболевания связаны с преимущественным поражением респираторных отделов легких.
Респираторными отделами легких являются анатомические структуры, расположенные за терминальными бронхами, — респираторные, альвеолярные ходы и альвеолы. Заболеваемость пневмонией у детей на первом году жизни составляет 15-20 на 1 000 детей, от 1 года до 3 лет — 5-6 на 1000 детей.Предрасполагающими факторами у детей могут быть следующие заболевания: перинатальная патология аспирации, гипотрофия, врожденный порок сердца с недостаточностью кровообращения, иммунодефицитные состояния.
У более старших детей предрасполагающими факторами являются очаги хронической инфекции, пассивное и активное курение, переохлаждение организма.
По этиологии острые пневмонии подразделяют на:
- бактериальные;
- вирусные;
- микоплазменные;
- риккетсиозные;
- грибковые;
- аллергические;
- пневмонии, возникающие при инвазиях гельминтами;
- пневмонии, возникающие при воздействии физических и химических факторов.
Различают семь форм бактериальной пневмонии:
- пневмококковая;
- фриднендеровская;
- синегнойная;
- гемофильная;
- стрептококковая;
- стафилококковая;
- группа пневмоний, вызванных протеем и кишечной палочкой.
Из вирусных пневмоний чаще всего встречаются:
- гриппозная пневмония;
- аденовирусная пневмония;
- парагриппозная пневмония;
- респираторно-сонтициальная пневмония.
В соответствии с причинами и механизмами возникновения различают первичные и вторичные пневмонии. Последние возникают на фоне обострений хронических заболеваний бронхо-легочной системы и других соматических заболеваний ребенка.
Для возникновения пневмонии у ребенка, кроме бактериальных или вирусных агентов, необходим определенный комплекс факторов:
- попадание слизи в легкие из верхних дыхательных путей — аэрогенный путь;
- попадание микроорганизма в бронхи;
- разрушение защитных механизмов дыхательных путей;
- гематогенный, лимфогенный пути распространения инфекции.
При возникновении пневмонии у детей нарушаются вентиляция легких и газообмен, снижается питание миокарда желудочков. По протяженности поражения пневмонии могут быть сегментарными, долевыми, тотальными, одно- и двусторонними. В механизме развития пневмонии большую роль играет гипоксия с гиперкапнией, развивающиеся в результате нарушения как внешнего, легочного, так и тканевого дыхания.
Клинические симптомы пневмонии зависят от вида пневмонии, величины и распространенности процесса. При очаговой пневмонии (бронхопневмонии) процесс идет остро или подостро и развивается на 5-7-й день острого респираторного заболевания в виде его второй волны.
Наверх>>>
Характерными являются следующие симптомы:
- повышение температуры;
- слабость;
- головная боль;
- боль в груди или под лопатками;
- кашель;
- усиление интоксикации.
Над зоной поражения отмечается укорочение перкуторного звука, при аускультации — бронхофония, ослабленное дыхание, иногда крепитация. Рентгенологически определяется усиление легочного рисунка между очагами воспаления и корнями легкого. В анализе крови определяется нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ.
Сегментарная пневмония
В случае гематогенного пути распространения поражаются один или несколько сегментов легкого. Обычно чаще поражаются правые сегменты. Сегментарная пневмония начинается остро с повышения температуры, обычно выражены симптомы интоксикации, появляются боли в области грудной клетки, иногда — в животе, кашель — редкий. Появляются симптомы дыхательной недостаточности, объективные данные выражены слабо. Вторичная сегментарная пневмония развивается на фоне протекающей респираторной инфекции, при этом симптомы интоксикации выражены слабо. Сегментарная пневмония рентгенологически проявляется в отдельных очагах, которые сливаются, а затем захватывают целый сегмент.
Крупозная пневмония
Воспалительный процесс захватывает долю легкого или его часть и плевру. Встречается редко. Часто вызывается пневмококком. Начало острое. Заболевание начинается с головокружения, ухудшения самочувствия, резкой головной боли. Отмечается температура до 40-41 °С, часто больные жалуются на озноб. Кашель в первые три дня редкий, сухой, затем — с выделением ржавой мокроты. Быстро появляются цианоз, одышка. Часто у детей появляется абдоминальный синдром, проявляющийся болями в области пупка, метеоризмом, рвотой. Различают четыре стадии в течении крупозной пневмонии.
При первой стадии — стадии прилива, — определяется укорочение перкуторного звука с тимпаническим оттенком, ослабленное дыхание, периодически прослушивается крепитация. Во второй стадии развивается гиперемия лица, часто — на стороне поражения, тяжелое состояние. На стороне поражения определяются укорочение перкуторного звука, бронхиальное дыхание, бронхофония. Хрипы не прослушиваются. Третья стадия развивается на 4-7-й день — усиливается кашель, температура падает, часто критически. Перкуторный звук принимает тимпанический оттенок, появляется крепитация.
В четвертой стадии — стадии разрешения, — снижается температура, появляется частый кашель, появляются обильные разнокалиберные хрипы. Более подробно про хрипы читайте здесь. На рентгенограммах также определяется стадийность процесса: в первой стадии — усиление сосудистого рисунка, ограничение подвижности диафрагмы; во второй стадии появляются плотные тени, соответствующие долям с вовлечением корня и плевры; в третьей и четвертой стадиях инфильтрация исчезает постепенно.
При крупозной пневмонии отмечается резкий нейтрофильный лейкоцитоз со сдвигом влево, ускорение СОЭ. Атипично протекает крупозная пневмония у детей раннего возраста. Обычно нечетко выражены основные симптомы заболевания. Под влиянием антибактериальной терапии укорачиваются стадии воспалительного процесса. В случае нерациональной терапии возникает затяжное течение заболевания.
Наверх>>>
Интерстициальная пневмония
Интерстициальная пневмония возникает при вирусной, микоплазменной, пневмоцистной, грибковой и стафилококковой инфекциях. Чаще эта пневмония регистрируется у недоношенных и новорожденных детей, а также на фоне дистрофии, иммунодефицитных состояний у детей. Заболевание может сопровождаться выраженной интоксикацией, возможно падение артериального давления, кроме этого, часто отмечаются изменения со стороны центральной нервной системы, а также желудочно-кишечного тракта. Отмечается изнурительный кашель со скудной пенистой мокротой. При интерстициальной пневмонии отмечается вздутие грудной клетки. Перкуторно — тимпанит. Прослушиваются единичные крепитирующие и сухие хрипы на фоне ослабленного дыхания. Рентгенологически выявляются эмфизема, перебронхиальная инфильтрация, ячеистость интерстициально-сосудистого рисунка. Со стороны крови выявляется лейкоцитоз, повышение СОЭ.
Диагностика пневмонии
Диагностика проводится на основании клинико-рентгенлогических данных.
Клиническими симптомами являются:
- температурная реакция;
- признаки дыхательной недостаточности: одышка, цианоз, участие в дыхании вспомогательной мускулатуры;
- стойкие аускультативные и перкуторные отклонения со стороны легких;
- рентгенологически — очаговые, сегментарные, лобарные инфильтративные тени;
- со стороны крови: лейкоцитоз, нейтрофилез, повышение СОЭ;
- эффект от проводимой этиологической терапии.
Течение пневмоний у детей зависит от этиологии, возраста и наличия различных сопутствующих заболеваний. Особенно тяжело протекают пневмонии, вызванные госпитальными штаммами золотистого стафилококка или грамотрицательными бактериями. Течение пневмоний в этих случаях характеризуется ранним абсцедированием, быстрым прорывом воспалительного очага в плевру и возникновением пиопневмоторакса с бурным течением заболевания.
В периоде новорожденности пневмония имеет серьезный прогноз. Различают приобретенные и внутриутробные пневмонии новорожденных. Внутриутробные пневмонии возникают в результате инфицирования плода во время беременности или аспирации инфицированными околоплодными водами, при этом аспирация может быть как внутриутробной, так и интранатальной. У новорожденных пневмонии часто сопровождаются ателектазами, а также деструкцией легочной ткани.
Важную роль в развитии пневмонии могут играть предрасположенность к аллергическому воздействию внешних факторов и возникновение катарального воспаления слизистых оболочек. При данных пневмониях характерным является присоединение астматического синдрома. Течение пневмонии в этих случаях принимает рецидивирующий характер. У детей, страдающих рахитом, пневмония развивается чаще и имеет затяжное течение. У детей с гипотрофией возникает чаще в связи со значительным снижением иммунитета, отмечается слабая выраженность симптомов пневмонии.
Наверх>>>
Лечение пневмонии у детей
В случае среднетяжелых и тяжелых форм дети подлежат стационарному лечению. Дети первого года жизни — при любых формах.
Лечение пневмоний проводится комплексно и состоит в:
- применении этиотропных средств;
- оксигенотерапии при развитии дыхательной недостаточности;
- назначении средств, улучшающих бронхиальную проводимость;
- применении средств и методов, обеспечивающих транспорт кислорода крови;
- назначении препаратов, улучшающих процессы тканевого дыхания;
- использовании средств, улучшающих обменные процессы в организме.
Питание ребенка должно соответствовать возрасту и потребностям детского организма. Однако в период интоксикации пища должна быть механически и химически щадящей. В связи с кашлем из рациона исключаются продукты, содержащие частицы, которые могут аспирироваться. Назначается дополнительно жидкость в виде питья. Для этого используются отвары шиповника, черной смородины, соки.
Сразу после поступления в стационар производятся забор мокроты, смывы для бактериологического обследования, затем назначается этиотропное лечение, которое проводят под контролем клинической эффективности, в последующем — с учетом полученных результатов чувствительности мокроты к антибиотикам. В случае внебольничной пневмонии назначаются макролиды нового поколения. В случае внутрибольничных пневмоний назначают цефалоспорины второго, третьего поколений и антибиотики группы резерва.
При пневмониях у детей, возникших в результате внутриутробной инфекции, назначают новое поколение макролидов — спиромицин, рокситромицин, азитромицин. В случае пневмонии у детей с иммунодефицитами назначаются цефалоспорины третьего, четвертого поколений. При смешанной инфекции, взаимодействии возбудителя гриппа и стафилококка наряду с введением антибиотиков широкого спектра действия вводится противогриппозный у-глобулин по 3-6 мл.
Антибиотики применяют комплексно по следующей схеме:
- цефалоспорины;
- цефалоспорины плюс аминогликозиды.
Назначаются муколитическая терапия, бронхолитические средства, физиотерапия, иммунокорригирующее лечение. При скоплении секрета в дыхательных путях необходимо удалять содержимое носоглотки, гортани, крупных бронхов. При выраженных симптомах дыхательной недостаточности применяется оксигенотерапия.
При признаках сердечной недостаточности назначают сердечные гликозиды — строфантин, а также сульфакамфокаин. Применяются и средства иммунотерапии. При лечении пневмонии проводят симптоматическую и посиндромную терапии. В периоде выздоровления большое значение имеют дыхательная гимнастика, физиотерапевтические методы лечения. Для улучшения дренажной функции бронхов применяются средства, способствующие повышению секреции мокроты или ее разжижению.
Отхаркивающие средства:
- Натрия бензоат
- Аммония хлорид
- Калия йодид
- Бромгексин
- Терпингидрат
- Термопсис
- N-ацетилцистин
- Мукалтин
- Пертусин
- Корень алтея
- Лакричный корень
- Эликсир грудной
- Плод аниса
- Листья мать-и-мачехи
Применяются средства, уменьшающие спазм бронхов. К ним относится эуфиллин.
Прогноз
Прогноз при своевременном применении антибактериальной терапии благоприятный. Выписанные из стационара в период клинического выздоровления берутся на диспансерный учет. После выписки из стационара 2-4 недели ребенок не должен посещать детские учреждения. Дети до шести месяцев первый месяц осматриваются раз в неделю, затем — два раза в месяц; с шести до двенадцати месяцев — раз в десять дней в течение первого месяца, затем — раз в месяц. После одного года до трех лет — раз в первый месяц, затем — раз в три месяца.
Дети осматриваются отоларингологом и пульмонологом после трехлетнего возраста — через месяц после выписки из стационара, затем — раз в квартал. Оптимальной является реабилитация в отделениях больниц или в санаториях. Режим назначается с максимальным использованием свежего воздуха. Назначаются ежедневно дыхательная гимнастика, ЛФК с постепенным повышением физических нагрузок. Питание должно быть рациональным для соответствующего возраста. Медикаментозная реабилитация осуществляется по индивидуальным показаниям. Стимулирующая терапия проводится повторными 2-3-недельными курсами: нуклеанат натрия, метилурацил, дибазол, женьшень, алоэ, настой элеутерококка, витамины B этих целях используется и фитотерапия. Она применяется для санации бронхов и успокаивающего влияния на центральную нервную систему: корень алтея, лист мяты перечной, трава шалфея, корень девясила, мать-и-мачеха, липовый цвет, сосновые почки, чабрец и др. У детей, склонных к аллергическим реакциям, применяется с большой осторожностью. Широко используется физиотерапия. Применяются горчичники, щелочные и фитоингаляции, компрессы, озокеритовые аппликации на грудную клетку. Широко применяется массаж грудной клетки. После пневмонии рекомендуется санаторное лечение в местных санаториях, а также на курортах Гагра, Нальчик, Геленджик, Новый Афон, Южного берега Крыма.
Противопоказаниями к санаторному лечению являются:
- активность воспалительного процесса в бронхо-легочной системе;
- признаки астматического состояния;
- наличие «легочного сердца».
К первичной профилактике относятся здоровый образ жизни родителей, исключающий воздействие вредностей на плод во время беременности, рациональное вскармливание детей, закаливающие процедуры.
Вторичная профилактика включает:
- профилактику и лечение ОВИ;
- раннюю госпитализацию больных пневмонией детей с отягощенным преморбидным фоном;
- своевременное лечение гипотрофии, рахита, иммунодефицитных состояний;
- санацию хронических очагов инфекции.
Наверх>>>
Источник>>>
Источник
Пневмония или воспаление легких – опасное заболевание воспалительного характера с вовлечением в процесс легочной ткани. Пневмония поражает все возрастные категории, но, особенно опасна пневмония у младенцев и у детей в первые годы жизни.
Статистические данные свидетельствуют о двух пиках диагностики заболевания. Первый — это новорожденные и дошкольники, где пневмония фиксируется у 40 детей из тысячи, второй – школьный и подростковый период — 10 случаев на тысячу.
Такая динамика возникновения пневмонии не случайна. Первый пик диагностирования болезни, в раннем и дошкольном возрасте, совпадает с развитием легочной системы, второй, в старшем школьном и подростковом возрасте приходится на эндокринную и иммунологическую перестройку в организме.
Показатели смертности от воспаления легких очень велики, но наибольшая их часть приходится на детей в возрасте до четырех лет, поэтому каждый из родителей должен иметь представление о причинах возникновения патологии, симптоматике и лечении заболевания.
Пневмония в грудном возрасте опасна тяжелыми последствиями и летальным исходом
Механизм развития пневмонии
Легкие – важнейший орган жизнедеятельности человека, главная функция которого — газообмен в организме, т.е насыщение организма кислородом и вывод из него вредного углекислого газа. Из верхних дыхательных путей (при вдохе) воздух поступает в легочные мешочки – альвеолы, через которые кровь обогащается кислородом и, одновременно выбрасывается наружу углекислый газ (в момент выдоха).
При возникновении воспалительного процесса происходит поражение структуры легких, альвеолы наполняются жидкостью и гноем, что затрудняет процесс газообмена и негативно сказывается на всем организме.
Легкие отвечают за жизнедеятельность всех органов и систем организма
Кроме насыщения крови кислородом и вывода углекислого газа легкие отвечают еще за ряд процессов, которые не менее важны для организма, это:
- поддержание баланса жидкости и солей;
- очищение кровяного русла;
- очищение организма от токсинов;
- синтез белков и жиров;
- регулирование теплообмена и температуры тела.
При нарушении работы легких, нарушаются и все эти процессы, что приводит к тяжелым последствиям.
Причины возникновения
По причинам возникновения в медицине пневмония делится на первичную и вторичную форму.
Первичная пневмония – патология, возникшая на фоне заражения болезнетворными микроорганизмами, вторичная – обострение патологий верхних и нижних дыхательных путей (ОРВИ, бронхит, грипп, ангина), а также других соматических заболеваний.
Этиология первичных и вторичных пневмоний:
- Бактериальные.
- Вирусные.
- Микоплазменные.
- Грибковые.
Бактериальная пневмония
Бактериальная пневмония – воспалительный процесс легочной ткани, вызванный бактериальным поражением.
Чаще всего в качестве возбудителя бактериальной пневмонии может выступать:
- гемофильная палочка;
- пневмококковая инфекция;
- золотистый стафилококк;
- синегнойная палочка;
- энтеробактерии;
- анаэробы.
Бактерии – причина опасной бактериальной пневмонии
Воспаление легочной ткани также может вызываться специфической патогенной флорой, при наличии таких бактериальных поражений, как сибирская язва, брюшной тиф, гонорея, сальмонеллез, коклюш.
Вирусная пневмония
Вирусная пневмония – острый воспалительный процесс в нижних отделах дыхательной системы на фоне вирусного заболевания.
Возбудители вирусной пневмонии:
- грипп А, В;
- парагрипп;
- корь;
- аденовирус;
- герпес;
- ветряная оспа.
Микоплазменная пневмония
Микоплазменная пневмония – атипичная форма заболевания, вызванная возбудителем Mycoplasma pneumoniae. Это простейшие одноклеточные микроорганизмы без клеточной стенки и ядра.
Данный тип заболевания встречается в 50% случаев от всех пневмоний и поражает преимущественно младенцев, дошкольников и подростков. Заражение происходит воздушно-капельным путем.
С током воздуха микоплазма попадает в верхние отделы дыхательной системы, а далее через бронхи в легочную ткань, где в альвеолах происходит их размножение. Группа риска – дети с хроническими заболеваниями и ослабленным иммунитетом.
Также толчком к развитию микоплазменной пневмонии может послужить переохлаждение и несбалансированное питание.
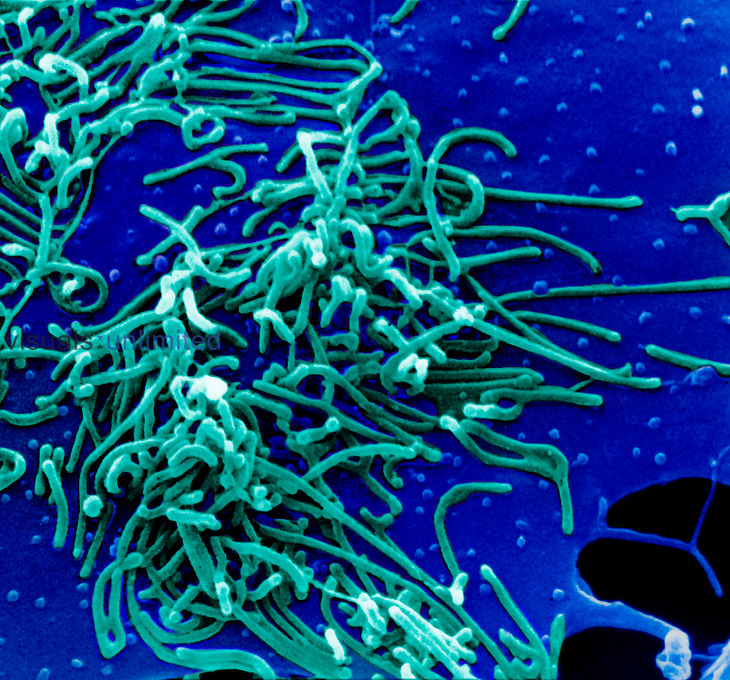
На фото Mycoplasma pneumoniae – возбудитель микоплазменной пневмонии
Источником заражения выступает зараженный или носитель без симптомов. Наиболее часто инфицирование детей происходит в детских садах, школах. У новорожденных микоплазменная пневмония – врожденное заболевание, которое протекает наиболее тяжело с поражением всех внутренних органов.
Грибковая пневмония
Грибковая пневмония – воспалительный процесс в легочной ткани, вызванный грибками, которые поражают нижние отделы дыхательных путей.
Грибы-возбудители пневмонии:
- плесневые Aspergillus, Mucоr;
- дрожжеподобные Cаndida;
- эндемичные диморфные Blastоmyces, Cоccidioides, Histoplasma;
- пневмоцисты Pneumоcystis;
- кандида C. Albicans;
- аспергиллы и пневмоцисты P. carinii.
Грибковые пневмонии поражают все возрастные категории. Большинством грибков можно заразиться во влажных помещениях, при наличии гнилой древесины, от воды и пыли и, только пневмоцисты передаются от человека к человеку.
Грибок проникает с загрязненным потоком воздуха в верхние дыхательные пути, далее мицелии и споры опускаются в легкие.
Клиническая картина пневмонии
По клиническим проявлениям пневмония у грудных детей и до подросткового возраста значительно отличается от симптоматики взрослого человека.
Это обусловлено:
- более слабым иммунитетом;
- менее сформированными органами дыхательной системы, в которых происходит застой слизи;
- слабой дыхательной мускулатурой, которая не позволяет эффективно откашливать мокроту;
- дыханием при помощи диафрагмы (у младенцев) на которое влияет состояние органов ЖКТ.
Дыхательная недостаточность
Основным симптомом пневмонии у детей и взрослых является дыхательная недостаточность – учащенное дыхание. Нормальный показатель дыхания – это соотношение частоты пульса и дыхания 3 к 1.
При признаках пневмонии этот показатель нарушается и может составлять 2 к 1 и 1 к 1. Например, при показателе пульса 90 частота дыхания может составлять 40.

Нехватка воздуха – основной признак пневмонии
Таблица № 1. Норма вдохов у грудничков.
| Возраст ребенка | Норма вдохов в минуту | Отклонение, вдохов в минуту |
| До 2х месяцев | До 50 | Более 60 — симптом пневмонии у грудничка |
| От 2х месяцев до года | От 25 до 40 | Более 50 |
| От 12 месяцев | До 30 | Более 40 |
Дыхательная недостаточность также проявляется:
- поверхностным дыханием;
- посинением кожи в области носогубного треугольника;
- бледностью всех кожных покровов.
Повышение температуры тела
Второй характерный признак пневмонии – повышение температурных показателей тела, которые значительно выше, чем при респираторных заболеваниях. Гипертермический показатель при пневмонии достигает 39-40°С.
Воспаление легких не всегда сопровождается увеличением температурных показателей тела
Но стоит учитывать, что повышение температурного показателя до высоких отметок не всегда сопровождает пневмонию:
- Для атипичных форм пневмонии характерна температура не выше 38°С.
- Признаки воспаления легких у грудничка (из-за неразвитой иммунной системы) — температура в пределах 37,5°С, а иногда и 37,1°С.
- В любом возрасте и при любом виде пневмонии может резко повыситься температура, в первые дни заболевания, а потом упасть до субфебрильных показателей.
Кашель
Кашель – неоднозначный симптом.
Чаще всего он наблюдается в случае когда:
- инфекция поражает не только легочную ткань, но и бронхи;
- пневмония является осложнением ОРЗ.
Тип кашля при пневмонии зависит от типа заболевания.
Он может быть:
- сухим в первые дни, далее мокрый;
- сухим на протяжении всей болезни;
- с первых дней мокрым;
- с отхождением небольшого количества мокроты желтого или зеленого цвета;
- с отхождением ржавой мокроты, которая образовывается из эритроцитов при повреждении мелких капилляров.
Другая симптоматика
Наличие дополнительных симптомов зависит от возраста ребенка. Клиническая картина у детей до года не так явно выражена, температура может подниматься незначительно, а кашель и, вовсе, отсутствовать. Пневмония у грудничков распознается по косвенным признакам.
Симптомы воспаления легких у грудничка:
- сниженный тонус мышечной ткани;
- общая вялость;
- отказ от груди;
- частые срыгивания;
- жидкий стул;
- насморк;
- кашель, возникающий в момент плача или кормления;
- цианоз носогубного треугольника;
- отдышка (в раннем возрасте может сопровождаться кивками головы в такт вдоху, вытягиванием губ и пенистыми выделениями из носа и рта);
- втяжение кожного покрова при дыхании, со стороны больного легкого.

Отказ от груди у младенца – признак нездорового состояния
Характерная симптоматика для детей дошкольного, школьного и подросткового возраста:
- Болевой синдром в области груди при кашле.
- Временная остановка дыхания.
- Нарушение ритма, глубины и частоты вдохов.
- Общая слабость.
- Головная боль.
- Снижение аппетита.
- Озноб и потливость.
Диагностика пневмонии у детей
При наличии одного или нескольких вышеперечисленных симптомов следует незамедлительно обратиться к терапевту, так как эффективное лечение пневмонии зависит от ее ранней диагностики.
Физикальное обследование
При наличии одного из симптомов пневмонии задача терапевта определить поражение нижних дыхательных путей. Сделать это можно при фискальном осмотре и выявлении определенных признаков.
Симптомы пневмонии у грудного ребенка и детей других возрастов:
- учащенное дыхание (чем обширнее поражение, тем чаще дыхание);
- обструкция или затрудненное дыхание;
- укорочение перкуторного звука;
- наличие хрипов.
Физикальный осмотр не даёт 100% подтверждения диагноза
Но физикальный осмотр не может дать 100% подтверждение диагноза, так как эти признаки могут свидетельствовать и о наличии других заболеваний. Например, учащенное дыхание характерно для обструктивного бронхита, а укорочение перкуторного звука встречается только в половине случаев пневмонии, соответственно, его отсутствие не говорит об отсутствии воспаления.
Лабораторные исследования
Далее для подтверждения диагноза применяют лабораторную диагностику.
Таблица № 2. Лабораторные показатели при пневмонии.
| Лабораторный показатель | Количественное содержание | Вероятные заболевания |
| Лейкоцитоз | 10-15*109/л |
|
| Лейкоцитоз | 10*109/л |
|
| Лейкоцитоз | 15*109/л | Признаки пневмонии у грудных детей, дошкольников, подростков |
| СОЭ | Выше 30мм/ч |
|
| С-реактивный белок (СРБ) | Менее 30мг/л | Исключает вирусную инфекцию и свидетельствует о типичной форме пневмонии |

Изменение уровня лейкоцитов в крови – признак пневмонии
Рентгенография легких
Как видно из таблицы, и лабораторные исследования не дают спорные результаты, поэтому для установки окончательного диагноза используют рентгенографию легких. Рентгеновский снимок легких показывает признаки пневмонии у грудничков и старших детей — участки инфильтрации легочной ткани и их размер.
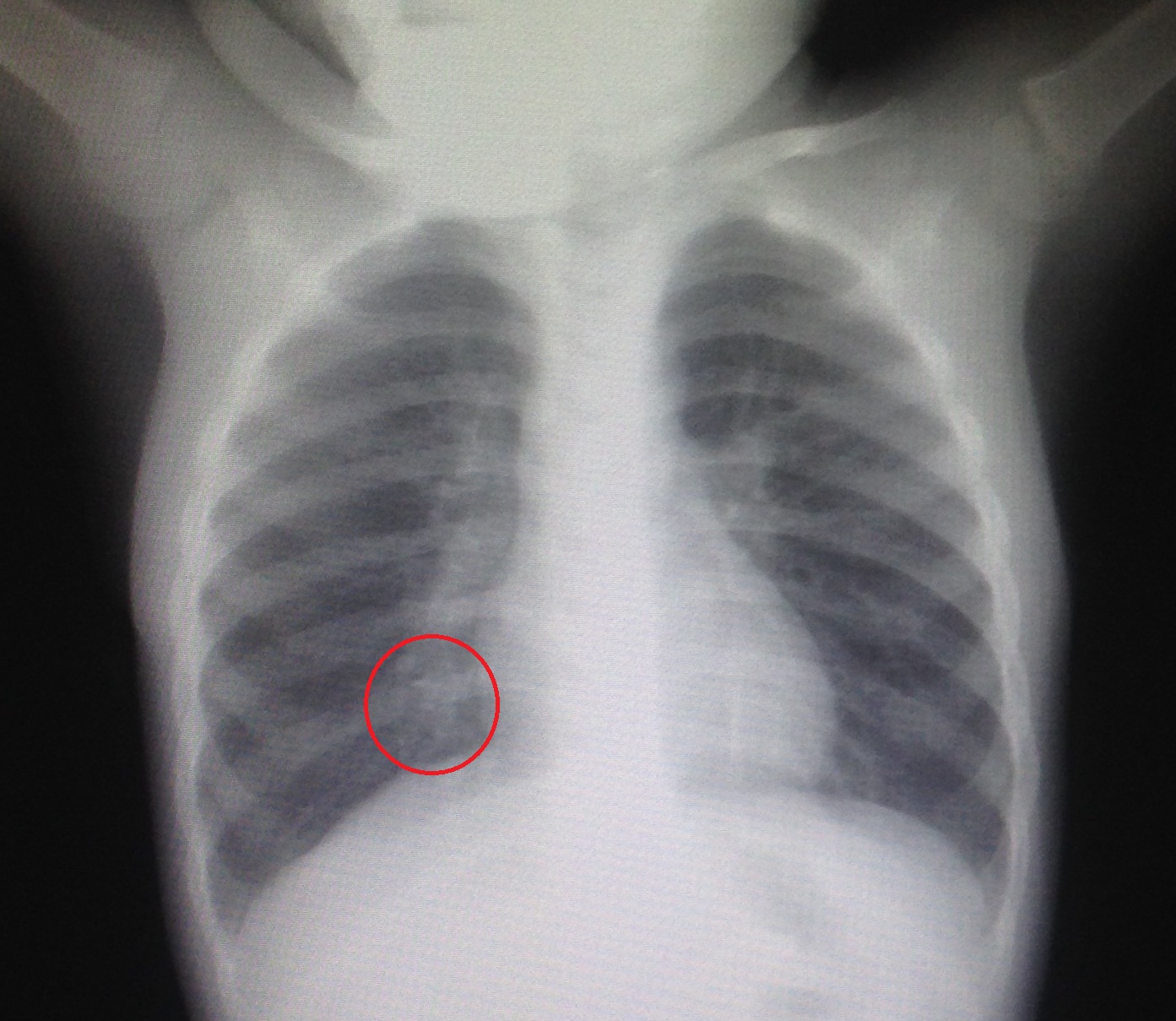
На фото участок легкого пораженный воспалительным процессом
Исходя из области поражения легкого, врач определяет тип пневмонии:
- долевая – поражена доля легкого;
- сегментарная – сегмент легкого;
- полисегментарная – несколько сегментов;
- очаговая – группы альвеол;
- бронхопневмония – затронута часть легочной ткани и бронхи;
- интерстициальная – интерстициальная ткань.
Показания к госпитализации
Пневмония опасное заболевание, которое может грозить серьезными осложнениями:
- инфекционно-токсическим шоком;
- полиорганной недостаточностью;
- деструкцией легочной перенхимы;
- плевритом;
- пневмотораксом.
Поэтому, решение о лечении ребенка дома или в стационаре принимает лечащий врач исходя из нескольких факторов.
Тяжесть состояния
По тяжести течения пневмонии, выделяют:
- тяжелые;
- нетяжелые.
Наличие осложнений
По течению заболевания:
- осложненные, признаки пневмонии у грудничка и детей старшего возраста – сильная дыхательная недостаточность, нарушение сознания, резкие скачки артериального давления, сепсис, инфекционно-токсический шок.
- не осложненные.
Размер области поражения
При обширном поражении легочной ткани (воспалительный процесс в нескольких долях легкого)рекомендуется производить лечение только в условиях стационара. Например, при крупозной пневмонии (поражение доли легкого и плевры) наблюдается очень тяжелое состояние с температурой до 41°С, резким ухудшением самочувствия и абдоминальным синдромом.
Возраст
На окончательное решение о госпитализации ребенка оказывает возраст:
- Признаки пневмонии у грудного ребенка до года – однозначная госпитализация, так как заболевание в этом возрасте несет серьезную угрозу для жизни.
- Ребенок до 3х лет – рекомендуется лечение в стационаре, но при неосложненной пневмонии терапия может проводиться и в домашних условиях.
- Ребенок старше 3х лет – лечение в домашних условиях, если пневмония не носит осложненный характер и не имеет осложнений.
Наличие хронических заболеваний.
При наличии одного или нескольких хронических заболеваний, ослабленном иммунитете вне зависимости от остальных факторов производится госпитализация и лечение в условиях стационара.
Видео в этой статье – дифференциальная диагностика пневмонии и бронхита:
Лечение пневмонии
При лечении пневмонии у ребенка, следует строго соблюдать все предписания врача и при неосложненных формах патологии выздоровление наступает в короткие сроки.
Антибиотики
Основное лечение пневмонии у младенца и деток постарше заключается в приеме антибиотиков отказ, от которых может привести к летальному исходу. Группа лекарственных препаратов назначается исходя из этиологии заболевания (бактериальная, грибковая или вирусная).
При невозможности идентифицировать возбудителя применяются антибиотики широкого спектра действия.
Эффективность выбранного препарата проверяется в течение первых 2-3х дней. При снижении температурных показателей и улучшении общего состояния ребенка лечение продолжают, при ухудшении состояния препарат заменяют на другой.

Макролиды – антибиотики широкого спектра действия против большинства возбудителей пневмонии
Жаропонижающие средства
Жаропонижающие препараты, при лечении пневмонии, назначаются


